Мерцательная аритмия (фибрилляция предсердий) — нарушение ритма работы сердца, при котором отсутствует механическая систола предсердий и имеет место хаотичная электрическая активность их миокарда, состояние сопровождается нерегулярными сокращениями желудочков и гемодинамическими расстройствами.
Признаки фибрилляции предсердий на ЭКГ:
- отсутствие четко выраженных зубцов Р с их замещением волнами фибрилляции (ff) с различной амплитудой и частотой от 350 до 600 в минуту. Наиболее четко изменения регистрируются в 1 грудном отведении (V1);
- нерегулярные интервалы R-R.
Распространенность фибрилляции предсердий в общей популяции населения составляет от 1 до 2%.
В большинстве случаев развитие фибрилляции ассоциировано с органической патологией органов сердечно-сосудистой системы, создающих субстрат для сохранения фибрилляции, однако появление данного симптомокомплекса не всегда укладывается в какую-либо нозологическую категорию, в такой ситуации говорят об изолированной фибрилляции предсердий.
Строение и физиология сердца:
Заболевания, способствующие возникновению мерцательной аритмии
Среди ассоциированных с данной патологией заболеваний выделяют:
- гипертоническую болезнь;
- поражение и пороки развития клапанного аппарата сердца;
- врожденные пороки сердца;
- хроническую ишемическую болезнь сердца и перенесенный острый инфаркт миокарда;
- выраженную хроническую сердечно-сосудистую недостаточность (2 стадии, II-IV ФК);
- различные варианты кардиомиопатии и кардиомиодистрофии (в том числе токсическую и алкогольную);
- гипер- и гипотиреоз;
- нарушение углеводного обмена и сахарный диабет 1 и 2 типа;
- ожирение;
- синдром Пиквика (возникновение апноэ во сне);
- хроническую болезнь почек.
Факторы образа жизни, способствующие возникновению мерцательной аритмии
Провоцировать возникновение фибрилляции предсердий могут и некоторые лекарственные препараты, наркотические вещества, курение табака, нервно-психическое перенапряжение, оперативные вмешательства на сердце, удар электрическим током, наличие ВИЧ-инфекции.
Чем опасна фибрилляция предсердий
Нарушение может приводить к развитию хронической сердечной недостаточности. Непоследовательное сокращение камер сердца способно значимо влиять на гемодинамику. Отсутствие скоординированного сокращения предсердий может снижать сердечный выброс примерно на 10 %. Такое снижение обычно хорошо переносится, кроме случаев с повышением частоты сокращений желудочков, когда ритм становится слишком частым (например, более 140 ударов/минуту) или когда у пациентов исходно имеется пограничный или сниженный сердечный выброс. В таких случаях может развиться сердечная недостаточность.
Развитие острого нарушения мозгового кровообращения. Риск развития ишемического инсульта составляет 1,5 % у лиц 50—59 лет и 23,5 % у лиц 80—89 лет. Особенно опасной является пароксизмальная фибрилляция предсердий с частыми срывами синусового ритма. Риск развития тромбоза церебральных сосудов особенно увеличивается в период срыва и восстановления синусового ритма. Выделяют т. н. атеротромботический подтип острого нарушения мозгового кровообращения по ишемическому типу.
При фибрилляции предсердий отсутствует их эффективная механическая систола. При этом желудочки наполняются преимущественно пассивно за счет градиента давления между полостями сердца в период диастолы. В условиях увеличенной частоты сердечных сокращений не происходит достаточного наполнения желудочков, что приводит к гемодинамическим расстройствам различной степени выраженности.
Пациенты предъявляют жалобы на сердцебиение, чувство перебоя в ритме работы сердца, снижение работоспособности, повышенную утомляемость, одышку и сердцебиение при привычной ранее нагрузке. Кроме того, могут усугубляться симптомы уже существующих заболеваний сердечно-сосудистой системы.
Хронические заболевания сердечно-сосудистой системы, а также состояния, характеризующиеся повышенной активностью РААС, вызывают структурное ремоделирование стенок предсердий и желудочков —пролиферацию и дифференцировку фибробластов в миофибробласты, синтез волокон соединительной ткани и развитие фиброза. Процессы ремоделирования камер сердца приводят к неоднородности проведения потенциала действия и к диссоциации сокращения мышечных пучков. При этом нарушается механическая систола предсердий и создаются условия для персистенции этого патологического состояния.[1]
Желудочки производят ненеритмичные сокращения, в итоге кровь задерживается в предсердиях, их объем увеличивается. Уменьшение наполнения желудочков, их частое сокращение, а также отсутствие эффективного сокращения предсердий могут приводить к снижению сердечного выброса и выраженным гемодинамическим расстройствам.
Из-за того, что кровоток в предсердиях замедляется из-за нарушения их механической систолы, а также из-за турбулентного перемешивания крови образуются тромбы, преимущественно в ушке левого предсердия.
Клинически различают несколько форм мерцательной аритмии, в зависимости от которых определяется тактика ведения пациента:
| Форма мерцательной аритмии | Описание |
|---|---|
| Впервые выявленная фибрилляцию предсердий | любой впервые возникший эпизод фибрилляции независимо от его причин и длительности |
| Пароксизмальная форма | периодические эпизоды фибрилляции предсердий длительностью до 7 суток с самопроизвольным прекращением |
| Персистирующая форма | эпизоды продолжительностью более 7 суток без самопроизвольного прекращения |
| Длительно персистирующая форма | эпизоды фибрилляции предсердий длятся более 1 года |
| Постоянная форма | присутствует постоянно |
В зависимости от присутствия искусственного клапана и поражений клапанного аппарата выделяют клапанную и неклапанную форму мерцательной аритмии.
Чем опасна фибрилляция предсердий:
- Развитием хронической сердечной недостаточности. Непоследовательное сокращение камер сердца влияет на движение крови в сосудистом русле. Отсутствие скоординированного сокращения предсердий может снижать сердечный выброс примерно на 10 %. Такое снижение обычно хорошо переносится, кроме случаев с повышением частоты сокращений желудочков, когда ритм становится слишком частым (например, более 140 ударов/минуту) или когда у пациентов исходно имеется пограничный или сниженный сердечный выброс. В таких случаях может развиться серьёзное осложнение мерцательной аритмии — сердечная недостаточность.
- Развитием острого нарушения мозгового кровообращения. Риск развития ишемического инсульта составляет 1,5 % у лиц 50—59 лет и 23,5 % у лиц 80—89 лет [9]. Особенно опасной является пароксизмальная фибрилляция предсердий с частыми срывами синусового ритма. Риск развития тромбоза церебральных сосудов особенно увеличивается в период срыва и восстановления синусового ритма.
Таким образом, наблюдается тесная связь мерцательной аритмией с инсультом и сердечной недостаточностью.
Обязательный минимум диагностики включает:
- ОАК;
- ОАМ;
- общеклиническое биохимическое исследование крови;
- определение общего холестерина и ЛПНП;
- проведение реакции Вассермана;
- определение АЧТВ, ПВ и коагулография для оценки готовности цельной крови к тромбообразованию;
- определение антигена к вирусу гепатита В (HBsAg) в крови;
- определение антител классов М, G (IgM, IgG) к вирусному гепатиту в крови;
- определение антител классов М, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 и 2;
- МНО при терапии варфарином;
- определение группы крови и резус-фактора;
- ЭКГ;
- холтеровское мониторирование ЭКГ, особенно при подозрении на наличие пароксизмальной фибрилляции предсердий;
- проведение ЭХО-КС для оценки функционального и анатомического состояния сердца;
- рентгенографию легких;
- плановую консультацию кардиолога.
Могут применяться дополнительные методы обследования:
- чрезпищеводная ЭХО-КС;
- стресс-эхокардиография со стимуляцией добутамином;
- коронароангиография;
- дуплексное УЗИ сосудов шеи;
- ультразвуковое дуплексное сканирование артерий и вен нижних конечностей;
- внутрисердечное электрофизиологическое исследование;
- определение Т4 свободного и ТТГ;
- КТ и МРТ исследование органов грудной клетки и др. в зависимости от клинической ситуации.[2]
Экстренная помощь пациентам с острым приступом мерцательной аритмии
При впервые возникшем эпизоде фибрилляции предсердций каждому пациенту показана госпитализация в стационар круглосуточного пребывания. Госпитализация также показана пациентам с длительностью приступа более 24 часов.
Некоторой части пациентов с нечастыми пароксизмами фибрилляции предсердий допустимо самостоятельно принимать от 450 до 600 мг. Пропафенона однократно (терапия “таблетка в кармане”). Стоит отметить, что такой подход допустим лишь в случае эффективности и безопасности, проверенной при госпитализации.
Как вести себя в случае эпизода нарушения ритма
При возникновении одышки, головокружения, потере сознания, давящей боли за грудиной на фоне приступа самому пациенту или сопровождающему обязательно необходимо вызвать бригаду неотложной помощи.
Целями лечения мерцательной аритмии является:
- профилактика тромбососудистых осложнений;
- улучшение клинического прогноза;
- уменьшение симптомов заболевания и улучшение качества жизни пациента;
- уменьшение частоты госпитализаций.
Профилактика рисков формирования тромбов
Первостепенной задачей терапии фибрилляции предсердий является профилактика тромбососудистых осложнений.
При наличии патологии со стороны венозной системы нижних конечностей пациент должен быть проконсультирован сосудистым хирургом.
Чтобы снизить готовность тромбов к тромбообразованию, применяются прямые и непрямые антикоагулянты.
Показания для антикоагулянтной терапии и выбор препарата определяются риском тромбоэмболии, который рассчитывают по шкале CHADS2. Если сумма баллов по шкале CHADS2 ≥ 2, то при отсутствии противопоказаний показана длительная терапия пероральными антикоагулянтами. Однако антикоагулянтная терапия опасна кровотечениями. Для оценки риска данного осложнения разработана шкала HAS-BLED. Сумма баллов ≥ 3 указывает на высокий риск кровотечения, и применение любого антитромботического препарата требует особой осторожности.
К антикоагулянтам непрямого действия относится антагонист витамина К варфарин. Препарат относится к группе антиметаболитов и нарушает синтез в печени X фактора свертывания.
К прямым антикоагулянтам относят гепарин и низкомолекулярные препараты гепарина (фраксипарин, эноксапарин и др.). Перевод пациентов с непрямого антикоагулянта на прямой рекомендован при необходимости хирургического лечения в связи с удобством коррекции терапевтического диапазона дозы.
К новым непрямым антикоагулянтам относят препараты прямые ингибиторы тромбина (дабигатран) и ингибиторы Xа фактора свертывания крови (препараты из группы ксабанов — апиксабан, ривароксабан, эдоксабан). Препараты обладают эффективностью, сопоставимой с приемом варфарина при минимуме гемморагических осложнений. Доказательная база у препаратов существует на данный момент только по проблеме неклапанной фибрилляции предсердий. Эффективность препаратов относительно клапанной фибрилляции предсердий в настоящее время является предметом клинических исследований. Поэтому при наличии врожденной и приобретенной патологии клапанного аппарата и наличии искусственного клапана сердца единственным препаратом из группы антикоагулянтов по-прежнему остается варфарин.
Восстанавливать или не восстанавливать синусовый ритм
Выбор стратегии ведения проводится индивидуально. Учитывается возраст пациента, выраженность симптомов фибрилляции предсердий, наличие структурной патологии миокарда, физическая активность.
Удержание стабильного сердечного ритма
Длительная терапия фибрилляции предсердий предполагает выбор стратегии — поддержания синусового ритма или контроля частоты сокращений сердца.
При пароксизмальной фибрилляции возможно рассмотреть тактику поддержания синусового ритма.
При персистирующей и постоянной форме, пожилом возрасте, низкой физической активности и удовлетворительной субъективной переносимости фибрилляции большинство специалистов склоняются к тактике контроля ЧСС, т. к. восстановление синусового ритма и его последующий срыв сопровождаются изменениями реологических свойств крови и повышенным риском внутрисосудистого тромбообразования, а тактика поддержания синусового ритма не улучшает отдаленный прогноз у пациентов.
Контроль ЧСС
Стратегия контроля частоты сердечных сокращений предполагает регулярный прием частотоурежающих препаратов из группы сердечных гликозидов, бета-адреноблокаторов, блокаторов Са++ каналов и антиаритмиков III класса (амиодарон, дронедарон), а также используются их комбинации.
При подборе препаратов важно знать, есть ли у пациента трепетание предсердий. Это нарушение часто сочетается с фибрилляцией. Если доктор не учтёт это сочетание при подборе терапии, препараты будут воздействовать только на фибрилляцию, а трепетание сохранится. Это чревато развитием сердечной недостаточности: трепетание приводит к нему быстрее, чем фибрилляция.
Сегодня не существует точного ответа на вопрос о целевом уровне ЧСС при фибрилляции предсердий. Клинические и методические рекомендации основаны на мнении экспертов в области кардиологии.
Первоначально рекомендуется снизить частоту сокращения желудочков до уровня менее 110 ударов в покое и при физической нагрузке. Если урежение частоты сокращения желудочков не приводит к исчезновению ограничений физической активности, то целесообразно снизить частоту их сокращений до 60-80 в покое и 90-115 в минуту при физической нагрузке.
Сердечные гликозиды в большинстве случаев назначаются пожилым пациентам с низкой физической активностью, при тенденции к артериальной гипотонии. Наиболее распространенным препаратом является дигоксин, который принимается ежедневно в дозе 1/2 — 1/4 тб. в сутки.
Из бета-адреноблокаторов применяются:
- Метопролола сукцинат с модифицированным высвобождением в среднетерапевтической дозе 100-200 мг однократно в сутки;
- Бисопролол 2,5-10 мг однократно в сутки;
- Карведилол 3,125-25 мг. 2 раза в сутки;
- Атенолол 25-100 мг. однократно в сутки;
Среди недигидроперидиновых антагонистов Са++ назначают:
- Верапамил суточного распределения (Изоптин СР) 240 мг. 2 раза в сутки с интервалами по 12 часов;
- Дилтиазем 60 мг. 3 раза в сутки;
Из антиаритмиков III класса используют:
- Амиодарон (Кордарон) 100-200 мг. один раз в сутки;
- Дронедарон (Мультак) 400 мг. 2 раза в сутки;
Имеются клинические данные об эффективности омега-3 полиненасыщенных жирных кислот в комплексной терапии фибрилляции предсердий, в частности эйкозапентаеновой и докозагексаеновой. По данным многоцентровых плацебо-контролируемых клинических исследований FORWARD и OPERA, доказано влияние омега-3 полиненасыщенных жирных кислот на снижение риска внезапной смерти и общую летальность пациентов, имеющих хроническую сердечную недостаточность, и пациентов, перенесших острый инфаркт миокарда.[3]
По данным исследования GISSI-Prevenzione, назначение омега-3 полиненасыщенных жирных кислот позволяет снизить рецидивы фибрилляции предсердий уже через 3 недели от старта терапии. Максимальный эффект наблюдается через год непрерывного приема препарата.[4]
Стратегия контроля синусового ритма не исключает стратегию контроля частоты сердечных сокращений. Уменьшение частоты желудочковых сокращений до целевого уровня позволяет уменьшить клиническую симптоматику фибрилляции предсердий во время неизбежных срывов ритма работы предсердий.
Тактика контроля ритма не имеет существенного преимущества перед тактикой контроля частоты сокращений сердца в плане прогноза сердечно-сосудистой смертности, однако значительно уменьшает выраженность клинической симптоматики, возникающей при данном заболевании.
Препараты для восстановления синусового ритма
Для поддержания синусового ритма при фибрилляции предсердий рекомендуется применение следующих препаратов:
- Амиодарон (кордарон);
- Дроненадор (мультак);
- Дизопирамид (ритмодан);
- Этацизин;
- Аллапинин;
- Морацизин (Этмозин);
- Пропафенон (Пропанорм, Ритмонорм);
- Соталол (Соталекс);
- Флекаинид (не зарегистрирован на фармрынке в РФ на данный момент).
При развившемся пароксизме фибрилляции предсердий синусовый ритм восстанавливается спонтанно самостоятельно в течение нескольких часов или суток (до 7 суток).
При выраженной клинической симптоматике заболевания, а также если в дальнейшем будет выбрана стратегия поддержания синусового ритма, необходима медикаментозная кардиоверсия.
Для профилактики тромбососудистых осложнений пациенту предлагается прием 500 мг. ацетилсалициловой кислоты (кишечнорастворимую таблетку необходимо разжевать перед приемом) или 2 тб. (150 мг) клопидогрела.
- У пациентов с выраженным органическим поражением сердца (ИБС, ХСН, выраженная ГЛЖ и др.) медикаментозную кардиоверсию рекомендуется выполнять в/в капельным введением амиодарона.
- Новокаинамид 500-1000 мг. (5-10 ампул) в/в медленно на 20 мл. изотонического раствора или в/в капельное введение или в/вкапельно — 500–600 мг. (5-6 ампул) на 200 мл. физраствора за 30 мин. В связи с возможностью снижения АД его нужно вводить в горизонтальном положении больного, имея рядом приготовленный шприц с 0,3-0,5 мл 1% раствора фенилэфрина (мезатона).
- Возможен пероральный прием новокаинамида для самостоятельной помощи при купировании пароксизма мерцательной аритмии, при условии, что безопасность данного метода была проверена предварительно в стационаре: 1–1,5 г. (4-6 тб) однократно. Через 1 ч (при отсутствии эффекта) еще 0,5 г (2 тб.) и далее каждые 2 ч по 0,5–1 г (до купирования пароксизма). Максимальная суточная доза – 3 г (12 таблеток).
- Пропанорм или ритмонорм вводятся в/в 2 мг/кг (4-6 ампул) на 10-15 мл. физраствора в течение 5 мин. Возможен прием в таблетированной форме — 2 тб. по 300 мг.
Электрическая кардиоверсия
Электрическая кардиоверсия постоянным током быстро и эффективно переводит фибрилляцию предсердий в синусовый ритм. Предпочтение данному виду восстановления синусового ритма отдается при нестабильной гемодинамике (нарастающим симптомам хронической сердечной недостаточности) и появлению ишемии миокарда по ЭКГ/ЭХО-КС.
Радиочастотная катетерная абляция
Радиочастотная абляция — действенный метод восстановления и поддержания синусового ритма. Эффективность этого метода лечения при фибрилляции предсердий составляет до 74 % [10]. Терапевтический эффект достигается за счет точечного воздействия на аритмогенные зоны сердца током высокой частоты (радиочастотная энергия) с температурой 40-55 градусов.
Данные о выполнении радиочастотной абляции в терапии первой линии у пациентов с фибрилляцией предсердий остаются противоречивыми, в то время как у пациентов с рецидивирующей фибрилляцией эта процедура является максимально оправданной и эффективной.
Выявлены неблагоприятные факторы, увеличивающие частоту рецидивов после проведения данной процедуры: дилатация левого предсердия, возраст старше 65 лет, длительность заболевания, количество ранее проведенных процедур, а также недостаточность аортального и митрального клапанов.
Виды оперативного вмешательства при мерцательной аритмии
При мерцательной аритмии применяются хирургические методы лечения. Одним из вариантов является операция типа «лабиринта» Кокса. Суть операции заключается в изоляции задней стенки левого предсердия, каватрикуспидального и кавакавального перешейка и исключение из кровотока устья левого предсердия. Таким образом, операция создает электрический лабиринт ходов для распространения возбуждения, через которые импульс из синоатриального узла находит путь к предсердножелудочковому узлу, предотвращая формирование волн «re-entry». Операции типа “лабиринт” Кокса в основном использовались у пациентов, подвергающихся другим открытым операциям на сердце. Выполнение подобных сочетанных операций при мерцательной аритмии приводит к уменьшению рецидивов фибрилляции, трепетания предсердий и предсердных тахикардий, однако не влияет на общую смертность. Отбор пациентов на подобные методы хирургического лечения должен осуществляться на мультидисциплинарном консилиуме специалистов.
Хирургическая изоляция ушка левого предсердия выполнялась кардиоторакальными хирургами в течение нескольких десятилетий, однако проспективные рандомизированные исследования влиянии на частоту развития ишемического инсульта у пациентов после хирургического лечения в настоящее время отсутствуют.
Пароксизмальная и персистирующая формы фибрилляции предсердий могут оказаться, поводом для освобождения от труда с выдачей листка нетрудоспособности. Ориентировочный срок для освобождения от труда с целью купирования приступа — 7-10 дней; для подбора противорецидивной терапии требуется в среднем от 7 до 18 дней.[6] Критериями закрытия листка временной нетрудоспособности являются:
- нормализация синусового ритма или достижение целевого уровня ЧСС 80 или 110 в минуту в случае выбора стратегии ЧСС контроля (в зависимости от наличия симптомов);
- достижение целевого уровня МНО при лечении антагонистом витамина К (2-3, оптимально 2,5);
- отсутствие сердечной декомпенсации;
- отсутствие тромбоэмболических осложнений;
- отсутствие осложнений в виде кровотечений на фоне приема непрямых антикоагулянтов;
- улучшение показателей качества жизни по опроснику SF-36 и шкале EHRA.[7]
Мерцательная аритмия сердца

Мерцательная аритмия сердца — причины, симптомы и лечение
Мерцательная аритмия проявляется разрозненным, хаотичным сокращением мышечной ткани (миокарда) предсердий, со скоростью 350-600 импульсных волн в минуту. В результате предсердия сокращаются не полноценно, ослабевает пребывание крови в желудочки. Часть крови задерживается в предсердиях, что повышает риск формирования тромбов.
Наличие вспышки мерцательной аритмии больше 48 часов приводит к высокому риску развития ишемического инсульта, инфаркта миокарда, тромбоэмболии различных органов и периферических сосудов, выраженной сердечно-сосудистой недостаточности.
Что это такое?
Мерцательная аритмия в переводе с латыни означает «сумасшествие сердца». Синонимом служит термин «фибрилляция предсердий», а определение болезни следующее: мерцательная аритмия — это вид наджелудочковой тахикардии, характеризующийся хаотической активностью предсердий с их сокращением с частотой 350-700 за минуту.
Данное нарушение ритма сердца является довольно распространенным и может наблюдаться в любом возрасте — у детей, пожилых людей, мужчин и женщин среднего и молодого возраста. До 30% случаев потребности в неотложной помощи и госпитализации при нарушениях ритма связано именно с последствиями мерцательной аритмии. С возрастом частота заболевания возрастает: если до 60 лет она наблюдается у 1% пациентов, то позже болезнь регистрируется уже у 6-10 % людей.
При мерцательной аритмии сокращение предсердий происходит в виде их подергивания, предсердия как бы трепещут, по ним идет мерцающая рябь, при этом отдельные группы волокон работают нескоординировано по отношению друг к другу. Заболевание приводит к закономерному нарушению деятельности правого и левого желудочка, которые не могут выбросить достаточное количество крови в аорту. Поэтому при мерцательной аритмии у больного часто обнаруживается дефицит пульса в крупных сосудах и нерегулярность ЧСС. Окончательный диагноз можно поставить по ЭКГ, которая отражает патологическую электрическую активность предсердий, а также выявляет случайный, неадекватный характер сердечных циклов.
Причины возникновения
Спровоцировать нарушение ритма сердца по типу мерцательной аритмии могут различные острые и хронические состояния.
Острыми причинами являются:
- воздействие температурных факторов – гипер- или гипотермия;
- операции;
- инфаркт миокарда;
- чрезмерное употребление кофеина, алкоголя, никотина;
- воспалительные заболевания сердца – перикардиты, миокардиты;
- прием препаратов с аритмогенным эффектом;
- механические воздействия на организм – травмы, вибрация;
- некоторые другие виды аритмий (WPW-синдром).
Воздействие факторов, указанных выше, на здоровое сердце, скорее всего, фибрилляцию предсердий не спровоцирует – ее возникновению способствуют структурные и метаболические изменения миокарда, а также некоторые виды несердечной патологии:
- кардиомиопатии;
- опухоли сердца;
- констриктивный перикардит;
- эндокринная патология, в частности;
- ишемическая болезнь сердца;
- приобретенные и некоторые врожденные пороки сердца;
- артериальная гипертензия;
- тиреотоксикоз;
- заболевания желудочно-кишечного тракта (калькулезный холецистит, диафрагмальная грыжа);
- патология центральной нервной системы;
- интоксикации.
Симптомы мерцательной аритмии
Следует помнить, что в 20-30% случаев мерцательная аритмия протекает без симптомов, не вызывая никаких ощущений. Обнаружение такой формы происходит обычно случайно.
К основным жалобам больных с фибрилляцией предсердий относятся:
- главная жалоба — внезапные приступы учащенного неритмичного сердцебиения или ощущение постоянного неритмичного сердцебиения, пульсацию вен на шее;
- сжимающая боль в области сердца по типу стенокардии;
- общая слабость, повышенная утомляемость;
- затруднение дыхания (одышка), особенно при физической нагрузке;
- головокружения, шаткость походки;
- полуобморочные состояния, обмороки;
- повышенная потливость;
- редко увеличение мочи (полиурия) при выделении натрийуретического гормона.
При развитии постоянной формы заболевания пациенты перестают ощущать дискомфорт или перебои в работе сердца и приспосабливаются жить с этой болезнью.
Осложнения
Наиболее опасные осложнения при МА:
- Развитие тромбоэмболии из-за тромбообразования в камерах сердца.
- Сердечная недостаточность.
- Наступление внезапного летального исхода из-за остановки сердца, вызванной закупоркой его внутренних отверстий.
- Развитие кардиоэмболического инсульта, который возникает из-за застоя крови в предсердиях.
- Кардиогенный шок, провоцирующий значительное понижение артериального давления, в результате которого органы и ткани человеческого организма перестают получать необходимое питание, и в них начинаются необратимые процессы.
- Образование тромбов, которые с током крови могут попасть в любой орган, в том числе и в головной мозг, спровоцировав отмирание мозговых тканей (инсульт).
Мерцательная аритмия лишь на первый взгляд кажется простым заболеванием. Пациентам с таким диагнозом стоит помнить о том, что мерцающая аритмия — это патология, опасность которой связана с осложнениями, возникающими в результате отсутствия своевременного адекватного лечения или же перехода болезни в хроническую форму.
Диагностика
Выставляют диагноз фибрилляции предсердий на основании:
- сбора и анализа анамнеза;
- обнаружения характерных жалоб самого пациента;
- обнаружения определенных специфических изменений записей стандартной электрокардиограммы.
Электрокардиографические признаки рассматриваемой патологии заключаются в следующем:
- обнаруживаются множественные волны f, подтверждающие фибрилляцию (мерцание) предсердий. Такого типа волны могут отличаться амплитудой, формой и иными характеристиками;
- на записях полностью отсутствуют зубцы Р, которые обязательно обнаруживаются при нормальном синусовом ритме сердечных сокращений;
- при сохранении комплексов QRS, наблюдается хаотическое нарушение интервалов RR.
Кроме того, при проведении стандартной электрокардиографии медики получают возможность определить у пациента ассоциированную сердечную патологию, провоцирующую расстройства ритма. Также для установления точного диагноза и обнаружения всех сопутствующих патологий врачи могут использовать такие диагностические методики как: холтеровский мониторинг, эхо-кардиографию, УЗИ сердца и пр.
Пример пароксизмальной мерцательной аритмии на ЭКГ
Лечение мерцательной аритмии
На сегодняшний день при мерцательной аритмии используется несколько способов лечения, направленных на восстановление адекватного ритма сердца и предотвращение новых приступов. Применяются лекарственные препараты, электрическая кардиоверсия. При слабой эффективности этих методов используют оперативные методы лечения – катетерная абляция или вживление кардиостимулятора. Комплексный подход к терапии позволяет предотвратить новые приступы.
Используются следующие препараты при мерцательной аритмии:
- Препятствуют возникновению тромбов разжижающие кровь средства – дезагреганты.
- Бета-блокаторы (бетаксолол, карведилол, небивалол, метопролол, пиндолол, пропраолол, целипролол, эсмолол) и кальциевые блокаторы (верапамил, дилтиазем) – они замедляют ЧСС. Эти лекарства при мерцательной аритмии сердца препятствуют чрезмерно быстрому сокращению желудочков, но не регулируют сердечный ритм.
- Для антитромбоцитарной терапии назначаются антикоагулянты, не исключающие образование тромбов, но снижающие риск этого, а, следовательно, и возникновения инсультов (гепарин, фондапаринукс, эноксапарин).
- Также при диагнозе мерцательная аритмия используются лекарства, которые препятствуют образованию тромбов и возникновению инсультов (варфарин, прадакса).
- Антиаритмичные препараты (амиодарон, дронедарон, ибутилид, новокаинамид, пропафенон, соталол, флекаинид).
Для контроля над воздействием медикаментов требуются регулярные анализы крови. Лишь врач сможет правильно подобрать таблетки при мерцательной аритмии, поскольку у многих из них есть серьёзные противопоказания, а также проаритмическая активность, когда сам приём препарата может неожиданно спровоцировать мерцательную аритмию.
Перед тем как лечить мерцательную аритмию сердца, следует учесть сопутствующие заболевания, имеющиеся у пациента. Иногда приём лекарств начинается в больнице, где врачам проще контролировать реакцию организма и сердечный ритм. При данной терапии в 30-60% случаев состояние пациента улучшается, но со временем эффективность препаратов может снижаться. В связи с этим врачи часто назначают сразу несколько антиаритмических средств.
Лечение постоянной формы мерцательной аритмии
При данной форме пациенту назначаются таблетированные препараты, урежающие ритм сердца. Основными здесь являются группа бета-блокаторов и сердечные гликозиды, например конкор 5 мг х 1 раз в день, коронал 5 мг х 1 раз в день, эгилок 25 мг х 2 раза в день, беталок ЗОК 25-50 мг х 1 раз в день и др. Из сердечных гликозидов применяется дигоксин 0.025 мг по 1/2 таблетки х 2 раза в день — 5 дней, перерыв — 2 дня (сб, вс).
Обязательно назначение антикоагулянтов и антиагрегантов, например кардиомагнила 100 мг в обед, или клопидогрела 75 мг в обед, или варфарина 2.5-5 мг х 1 раз в день (обязательно под контролем МНО — параметра свертывающей системы крови, обычно рекомендуется 2.0-2.5). Данные препараты препятствуют повышенному тромбообразованию и снижают риск развития инфарктов и инсультов.
Хроническую сердечную недостаточность следует лечить мочегонными препаратами (индапамид 1.5 мг утром, верошпирон 25 мг утром) и иАПФ (престариум 5 мг утром, эналаприл 5 мг х 2 раза в день, лизиноприл 5 мг утром), оказывающими органопротективное действие на сосуды и сердце.
 Хирургическое лечение заболевания
Хирургическое лечение заболевания
Ввиду активного развития науки и медицины, хирургический способ лечения аритмий весьма перспективен. Существует несколько разных подходов:
- Имплантация мини дефибриллятора-кардиовертера. Этот вариант лечения больше подходит людям, у которых пароксизмы мерцательной аритмии нечастые. Такое устройство автоматически распознает нарушение ритма и выдает электрический импульс, способный восстановить нормальную сердечную деятельность.
- Физическое разрушение элемента атриовентрикулярного узла или патологического пучка проведения нервного импульса к желудочкам от предсердия. К такому варианту прибегают при отсутствии эффекта от медикаментозного лечения. В результате операции снижении ЧСС достигается путем нормализации количества проводимых сигналов к желудочкам. При этом довольно часто атриовентрикулярное соединение полностью блокируется, а для нормального сокращения желудочков в них имплантируется кардиостимулятор (ИВР – искусственный водитель ритма).
Образ жизни при мерцательной аритмии
Все болезни сердца предполагают ведение образа жизни, который традиционно характеризуется как здоровый. Фибрилляция предсердий не исключение.
Стандартные рекомендации включают легкие физические нагрузки при мерцательной аритмии сердца: утреннюю зарядку, ежедневные прогулки на свежем воздухе. Человеку следует сохранять естественную подвижность, не следует постоянно лежать (за исключение периодов аритмического приступа).
Отдельным вопросом является совмещение диагноза мерцательная аритмия и алкоголя. Люди с больным сердцем не должны злоупотреблять спиртным.
В то же время известно, что в небольших количествах алкоголь может оказывать положительное влияние, в частности: на нервную систему (успокаивающий эффект), на пищеварительную систему (стимулирует пищеварение), на сосуды (расширяет сосуды). В исключительных случаях человек, страдающий фибрилляцией предсердий, может выпивать в сутки не более 50 г напитка с 40% долей спирта и не более 150 г напитка с 12% долей спирта.
Диета
В основе питания таких больных должна быть растительная нежирная пища, а также каши из цельных круп, супы на воде. Показаны овощные рагу и запеканки, свежие салаты, заправленные небольшим количеством любого рафинированного масла, отварная или приготоленная на пару морская рыба.
Есть нужно малыми порциями: переедание вызывает раздражение блуждающего нерва, который воздействует угнетающе на функцию синусового угла, где потом возникают патологические импульсы.
Отдельно хочется сказать о любом алкоголе: он должен быть совсем исключен из системы питания. Даже у относительно здоровых людей выпитое спиртное может спровоцировать приступ аритмии, купировать который бывает очень сложно из-за быстро наступающих дегенеративных изменений в сердце.
Какой прогноз?
Прогноз для жизни при мерцательной аритмии определяется в первую очередь, причинами заболевания. Так, например, у выживших при остром инфаркте миокарда и при значительном кардиосклерозе краткосрочный прогноз для жизни может быть благоприятным, а для здоровья и в среднесрочной перспективе неблагоприятным, так как в незначительный промежуток времени у пациента развивается хроническая сердечная недостаточность, ухудшающая качество жизни и сокращающая ее продолжительность.
Тем не менее, при регулярном приеме назначенных врачом препаратов прогноз для жизни и здоровья несомненно улучшается. А пациенты, с зарегистрированной в молодом возрасте постоянной формой МА, при должной компенсации живут с ней еще вплоть до 20-40 лет.
Диагностика и лечение мерцательной аритмии
Также:
фибрилляция предсердий, фибрилляция и трепетание предсердий
Версия: Клинические протоколы КР 2010-2016 (Кыргызстан)
Категории МКБ:
Фибрилляция и трепетание предсердий (I48)
Разделы медицины:
Кардиология
Общая информация
Краткое описание
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ КЫРГЫЗСКОЙ РЕСПУБЛИКИ
НАЦИОНАЛЬНЫЙ ЦЕНТР КАРДИОЛОГИИ И ТЕРАПИИ ПРИ МЗ КР
АССОЦИАЦИЯ ВРАЧЕЙ ПО ВНУТРЕННЕЙ МЕДИЦИНЕ КЫРГЫЗСКОЙ РЕСПУБЛИКИ
ДИАГНОСТИКА И ЛЕЧЕНИЕ МЕРЦАТЕЛЬНОЙ АРИТМИИ
Клиническое руководство
Клиническая проблема
Мерцательная аритмия
Название документа
Клиническое руководство по диагностике и лечению мерцательной аритмии
Этапы оказания помощи
Первичный, вторичный и третичный уровень оказания медицинской помощи
Цель создания Клинического руководства
Создание единой системы по диагностике, лечению и вторичной профилактике мерцательной аритмии, основанной на принципах доказательной медицины и отраженной в последних достижениях мировой медицинской науки и практики
Целевые группы
Врачи службы скорой медицинской помощи, семейные врачи, врачи ургентных и плановых отделений кардиологических и терапевтических стационаров
Клиническое руководство применимо к пациентам с пароксизмальной и постоянной формой мерцательной аритмией
Дата создания
Создано в 2014 г.
Планируемая дата обновления
Проведение следующего пересмотра планируется в 2019 году, либо раньше при появлении новых ключевых доказательств. Все поправки будут опубликованы в периодической печати. Любые комментарии и пожелания по содержанию клинического руководства приветствуются.
3. ВВЕДЕНИЕ
В данном клиническом руководстве представлены современные подходы и рекомендации по диагностике и лечению мерцательной аритмии. Руководство предназначено для использования на уровне различных звеньев системы здравоохранения. Оно содержит данные соответствующие уровню доказательной медицины, принятые на момент разработки руководства в мировой практике.
Сердечно-сосудистая патология является одной из важнейших причин смертности и инвалидизации во всем мире. Согласно статистическим данным в Кыргызской Республике ССЗ занимают первое место в структуре общей смертности населения, составляя половину (50,6%) всех случаев ежегодных смертей.
Важное место среди болезней сердца занимают нарушения сердечного ритма. Мерцание предсердий (МП) – наиболее распространенное нарушение ритма сердца. Ее частота в общей популяции составляет 1-2%. В Европе МП страдают более 6 млн. человек и на фоне постарения населения ее распространенность в ближайшие 50 лет, по меньшей мере, удвоится [1].
МП может долго оставаться не диагностированной (бессимптомное МП), а многие больные с МП никогда не госпитализируются в стационар. Соответственно, истинная распространенность МП в общей популяции, скорее всего, приближается к 2% [6]. Распространенность МП увеличивается с возрастом – от <0,5% в возрасте 40-50 лет до 5-15% в возрасте 80 лет [2]. У мужчин МП развивается чаще, чем у женщин.
Эпидемиологических данных о распространенности МП в Кыргызской Республике, к сожалению, нет. Экстраполируя данные вышеперечисленных исследований, можно полагать, что в Кыргызстане МП страдает от 50 до 100 тысяч человек.
Примерно одна треть всех госпитализаций больных по поводу аритмий сердца приходится на пациентов с МП. Уровень летальности у больных с МП примерно в 2 раза выше, чем у пациентов с синусовым ритмом и во многом зависит от тяжести основного заболевания.
МП увеличивает риск инсульта в 5 раз и обуславливает возникновение каждого шестого инсульта. Частота ишемических инсультов при МП неревматического генеза составляет 5% в год.
Ишемический инсульт у больных с МП часто заканчивается смертью и по сравнению с инсультом другой природы приводит к наиболее выраженной инвалидизации и чаще рецидивирует. Соответственно, риск смерти у больных инсультом, связанным с МП, в 2 раза выше, а затраты на лечение возрастают в 1,5 раза.
Хорошо известны последствия поздней диагностики и несвоевременного лечения этой аритмии, что зачастую приводит к переходу ее в постоянную форму с последующим развитием хронической сердечной недостаточности. Все это приводит к увеличению расходов на дальнейшее лечение таких больных, увеличивает частоту повторных госпитализаций в стационары, и частоту их обращений к врачу амбулаторно, существенно влияет на качество жизни, увеличивает смертность. Все это говорит о необходимости создания единого клинического руководства по ведению больных с данной патологией, где были бы учтены все мировые достижения в области диагностики, лечения и профилактики, а также наблюдения больных с мерцанием предсердий.
Определение
МП — нарушение ритма сердца, которое имеет следующие особенности:
1) Абсолютно нерегулярные интервалы R-R (поэтому МП иногда называют “абсолютной” аритмией), т.е. нет периодических повторений продолжительности интервалов R-R.
2) Отсутствие отчетливых зубцов Р на ЭКГ. В отдельных отведениях, чаще всего в отведении V1, иногда определяется некоторая регулярная электрическая активность предсердий.
3) Длительность предсердного цикла (если ее можно определить), т.е. интервал между двумя возбуждениями предсердий, обычно изменчивая и составляет <200 мсек (>300 в минуту).
Период протекания
Описание:
Создано в 2014 г.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация мерцательной аритмии
Существует множество классификаций МП. Одни из них основаны на данных клинических проявлений, другие базируются на результатах поверхностной ЭКГ иди данных эпикардиального картирования, но ни одна из них не охватывает все аспекты МП. Наиболее оптимальной представляется следующая классификация МП (4):
1.1. Пароксизмальное МП
1.2. Персистирующее МП
1.3. Длительное персистирующее МП
1.4. Постоянное МП
Пароксизмальное МП диагностируется в случаях острого возникновения аритмии, которое купируется самостоятельно или после медицинских вмешательств в течение 7 дней. Пароксизмы аритмии могут повторяться с различной частотой.
Устойчивое МП длительностью более 7 дней определяется как персистирующее, т.е. сохраняющееся. Дальнейшее купирование аритмии медикаментозными методами или электрической кардиоверсией не меняет указанных выше определений.
Диагноз длительного персистирующего МП устанавливают в случаях, когда длительность аритмии составляет >1 года и выбрана стратегия контроля ритма сердца (восстановления синусового ритма и его сохранения с помощью антиаритмических препаратов или аблации)
Если у больного кардиоверсия по тем или иным причинам не проводилась или она была неэффективной, то персистирующее МП переходит в постоянную форму.
Все термины, указанные выше, относятся к устойчивым эпизодам мерцания предсердий (длительностью более 30 сек.).
МП традиционно также подразделяют на клапанное и неклапанное. Под клапанной подразумевают МП у больных с искусственными клапанами сердца или ревматическим пороком сердца (преимущественно митральный стеноз). Все остальные варианты расцениваются как неклапанное МП.
Термином «идиопатическое» МП обозначают случаи аритмии, которые возникают у лиц без органического заболевания сердца.
Этиология и патогенез
Этиология
Острые причины МП включают в себя злоупотребление алкоголем (синдром «праздничного» сердца), хирургические вмешательства на сердце или органах грудной клетки, воздействие электротока, острый инфаркт миокарда и миокардиты, легочную эмболию, метаболические нарушения. Устранение причинных факторов во многих случаях приводит к купированию аритмии. МП может сопутствовать другим наджелудочковым тахиаритмиям, синдрому WPW, а-в узловой тахикардии и их лечение снижает вероятность возникновения повторного пароксизма аритмии.
В ряде случаев МП возникает у лиц молодого возраста без сопутствующего заболевания сердца (так называемое идиопатическое мерцание или «lone atrial fibrillation»). Распространенность идиопатического МП составляет по данным разных авторов от 1,6 до 30%. В недавно опубликованном исследовании EORP-AF (6) отутствие явного структурного заболевания сердца было документировано лишь у 6% больных с МП.
В большинстве случаев МП ассоциируется с различными сердечо-сосудистыми заболеваниями, которые создают субстрат для сохранения аритмии.
Риск развития МП увеличивается с возрастом, что, возможно, является следствием возрастной потери и изоляции миокарда предсердий и сопутствующих нарушений проводимости.
Артериальная гипертония – это фактор риска встречаемости впервые диагностированного МП и его осложнений, таких как инсульт и системные тромбоэмболии.
Сердечная недостаточность II-IV функционального класса по NYHA наблюдается у 30% больных с МП, а МП – у 30-40% пациентов с сердечной недостаточностью. При этом сердечная недостаточность может быть как следствием МП (например, декомпенсация сердечной недостаточности при остром развитии МП), так и причиной аритмии (из-за увеличения давления в предсердиях и перегрузки объемом, вторичной дисфункции клапанов сердца и хронической активации нейрогуморальных систем).
Поражение клапанов сердца обнаруживают примерно у 30% больных с МП. Растяжение левого предсердия и связанное с ним МП – это раннее проявление митрального стеноза и/или регургитации. МП развивается также на более поздних стадиях пороков аортального клапана. В прошлом “ревматическое МП” встречалось часто, однако в настоящее время ее диагностируют относительно редко.
Первичные кардиомиопатии, в том числе первичные нарушения электрических процессов в сердце, сопровождаются повышением риска развития МП, особенно у молодых людей. У 10% больных с МП обнаруживают относительно редкие первичные кардиомиопатии. У небольшой части пациентов с “идиопатическим” МП выявляются мутации, ассоциирующиеся с “электрическими” кардиомиопатиями.
Дефект межпредсердной перегородки ассоциируется с развитием МП у 10-15% больных. Эта связь имеет важное клиническое значение для антитромботической терапии у пациентов с данным пороком сердца и перенесенными инсультом или транзиторной ишемической атакой.
Коронарной болезнью сердца страдают, по крайней мере, 20% больных с МП. При этом остается не ясным, предрасполагает ли неосложненная КБС к возникновению МП (за счет ишемии предсердий) и как МП взаимодействует с коронарной перфузией.
Нарушение функции щитовидной железы может быть единственной причиной МП и способствовать развитию ее осложнений. В последних эпидемиологических исследованиях гипертиреоз или гипотиреоз у больных с ФП диагностировали достаточно редко, однако субклиническая дисфункция щитовидной железы также может вносить вклад в развитие аритмии.
Избыточная масса тела и ожирение наблюдается у 25% больных с ФП. В крупном немецком регистре индекс массы тела у таких пациентов составил в среднем 27,5 кг/м2.
Сахарный диабет, требующий лечения, отмечается у 20% пациентов с МП и может способствовать поражению предсердий.
Хроническая обструктивная болезнь легких встречается у 10-15% больных с МП и скорее является маркером сердечно-сосудистого риска в целом, чем специфическим фактором, предрасполагающим к МП.
Апноэ во время сна, особенно в сочетании с артериальной гипертонией, сахарным диабетом и структурным заболеванием сердца, может быть патогенетическим фактором МП, поскольку апноэ вызывает увеличение давления в предсердиях и их размера или изменение состояния вегетативной нервной системы.
Хроническая болезнь почек отмечается у 10-15% больных с МП. Почечная недостаточность может повысить риск сердечно-сосудистых осложнений, связанных с МП, хотя данные контролируемых исследований ограничены.
Патогенез
В основе МП лежат 2 основных механизма: повышенный автоматизм и риэнтри.
Быстро функционирующие предсердные очаги патологического автоматизма чаще всего располагаются в верхних легочных венах, в правом предсердии, верхней полой вене или коронарном синусе. Очаговая природа МП имеет большое значение у больных с пароксизмальной формой, поскольку аблация аритмогенных очагов может полностью излечивать аритмию.
Многоволновая теория предполагает фракционирование фронтов возбуждения по мере продвижения по предсердиям с формированием дочерних петель риэнтри. Число волн зависит от рефрактерного периода, массы и скорости проведения в различных участках предсердий. Предсердия большой массы, с коротким рефрактерным периодом, замедленным проведением импульса предрасполагают к существованию большого количества волн, способствуя сохранению МП.
Электрическое ремоделирование предсердий при МП подразумевает под собой учащение пароксизмов аритмии и увеличение их продолжительности, связанное с укорочением эффективного рефрактерного периода предсердий и потерей свойства адаптации рефрактерности к частоте ритма. Электрофизиологическое ремоделирование начинается в предсердиях в первые 24 часа от начала приступа, и чем дольше длится пароксизм, тем изменения менее обратимы. Кроме того, затяжные приступы МП могут удлинять время восстановления функции синусового узла. Это означает, что у пациентов с синдромом тахи-брадикардии МП может быть частично ответственно за дисфункцию синусового узла.
Факторы и группы риска
Гемодинамические и миокардиальные последствия МП
На сократительную функцию сердца при МП оказывают влияние 3 основных фактора: некоординированное сокращение предсердий с потерей их синхронной механической активности, нерегулярность желудочковых сокращений и неадекватно высокая ЧСС.
Предсердия играют важную роль в диастолическом наполнении желудочков. По этой причине потеря сократимости предсердий и отсутствие активной предсердной систолы может приводить к значимому снижению сердечного выброса, особенно у больных с исходной диастолической дисфункцией левого желудочка, артериальной гипертензией, митральным стенозом, гипертрофической или рестриктивной кардиомиопатией.
Колебания интервала R-R во время МП также сопровождаются нарушениями гемодинамики. В эксперименте показано, что при полной а-в блокаде сердечный выброс снижается примерно на 9% при нерегулярной желудочковой стимуляции по сравнению с регулярным навязанным ритмом. Кроме того, митральная регургитация наблюдалась только при нерегулярном желудочковом ритме. В клинических исследованиях установлено, что изменения силы сердечных сокращений от цикла к циклу связаны с интервалом между сокращениями желудочков.
Постоянно частый ритм в предсердиях ухудшает и без того нарушенную предсердную функцию и в ряде случаев приводит к возникновению так называемой «индуцированной тахикардией предсердной кардиомиопатии». Очень высокий темп желудочков во время МП (особенно выше 150 уд/мин) может вызывать острую сердечную недостаточность с гипотонией и соотвествующими симптомами (одышку, пре- и синкопе, возникновение или усиление коронарной недостаточности и др.) При возникновении подобной ситуации требуется проведение экстренной кардиоверсии. Важно помнить, что сердечная недостаточность в ряде случаев является первым проявлением МП, т.е. быть следствием, а не причиной аритмии, и контроль ЧСС в такой ситуации приводит к улучшению систолической функции левого желудочка.
Диагностика
Механизмы образования тромбов при МП
Ишемический инсульт и окклюзия магистральных артерий вследствие эмболии тромбом из левого предсердия являются одним из наиболее серьезных осложнений МП. Вместе с тем замечено, что до 25% связанных с МП инсультов могут быть обусловлены имеющейся цереброваскулярной патологией, другими источниками эмболий в сердце или атероматозом проксимального отдела аорты.
Тромб при МП возникает чаще всего в ушке левого предсердия и его не удается выявить с помощью обычной трансторокальной эхокардиографии (ЭХОКГ). Существенную помощь в этих случаях может оказать чреспищеводная ЭХОКГ, применение которой значительно повышает выявляемость тромбов в левом предсердии.
Основными факторами, ответственными за возникновение тромбов в предсердиях при МП являются следующие:
1) замедление кровотока и стаз крови в предсердиях, особенно ушке, вследствие потери их механической функции. Это доказано серийными чреспищеводными ЭХОКГ-исследованиями левого предсердия во время перевода МП в синусовый ритм. При этом снижение кровотока в левом предсердии и его ушке ассоциировалось с эффектом спонтанного эхоконтрастирования, образованием тромба и эмболиями;
2) эндотелиальная дисфункция;
3) системная или местная гиперкоагуляция крови. Как при постоянном, так и пароксизмальном МП повышен общий уровень фибриногена и фибрин D–димеров, свидетельствующих об активном внутрисосудистом тромбогенезе. В части случаев наблюдается возрастание уровня тромбоглобина и фактора 4 тромбоцитов, что указывает на активацию тромбоцитов. Возможно и наличие локальной активации коагуляционного каскада, проявляющейся изолированным повышением в левом предсердии фибринопептида А, комплекса тромбин/антитромбин III и фрагмента протромбина 1.2.
Первоначальное ведение больных
Если предполагается наличие МП или диагноз уже установлен, следует тщательно собрать медицинский анамнез (табл.1).
Таблица 1.
| Вопросы, которые следует задавать больному с подозрением на наличие мерцание предсердий или уже установленным диагнозом |
| — Каким является сердечный ритм при приступе аритмии – регулярным или нерегулярным? |
| — Есть ли факторы, провоцирующие развитие аритмии (такие как физические нагрузки, эмоциональное напряжение или прием алкоголя)? |
| — Есть ли у Вас умеренные или выраженные симптомы при эпизодах аритмии (тяжесть симптомов можно оценить с помощью индекса EHRA) |
| — Приступы возникают часто или редко? Они длительные или короткие? |
| — Страдаете ли Вы другими заболеваниями, такими как артериальная гипертония, ишемическая болезнь сердца, сердечная недостаточность, заболевание периферических артерий, цереброваскулярная болезнь, инсульт, сахарный диабет или хроническое заболевание легких? |
| — Злоупотребляете ли Вы алкоголем? |
| — Нет ли у Вас родственников, страдавших МП? |
Вопросы, которые следует задавать больному с подозрением на наличие мерцание предсердий или уже установленным диагнозом
— Каким является сердечный ритм при приступе аритмии – регулярным или нерегулярным?
— Есть ли факторы, провоцирующие развитие аритмии (такие как физические нагрузки, эмоциональное напряжение или прием алкоголя)?
— Есть ли у Вас умеренные или выраженные симптомы при эпизодах аритмии (тяжесть симптомов можно оценить с помощью индекса EHRA)
— Приступы возникают часто или редко? Они длительные или короткие?
— Страдаете ли Вы другими заболеваниями, такими как артериальная гипертония, ишемическая болезнь сердца, сердечная недостаточность, заболевание периферических артерий, цереброваскулярная болезнь, инсульт, сахарный диабет или хроническое заболевание легких?
— Злоупотребляете ли Вы алкоголем?
— Нет ли у Вас родственников, страдавших МП?
Наиболее простым методом обследования является пальпация пульса для определения его нерегулярности у больного со следующими жалобами: одышка, сердцебиение, головокружение или приступы потери сознания, дискомфорт в грудной клетке, наличие инсульта или транзиторных ишемических атак.
При лечении в острую фазу необходимо в первую очередь облегчить симптомы и оценить риск, связанный с МП. Целесообразно определить индекс EHRA (табл.2), оценить риск инсульта и наличие заболеваний, предрасполагающих к развитию МП и возникновению ее осложнений.
Таблица 2
Индекс для оценки симптомов, связанных с мерцанием предсердий (EHRA)
| Класс | Проявления |
| I | “Симптомов нет” |
| II |
“Легкие симптомы”; нормальная повседневная активность не нарушена |
| III |
“Выраженные симптомы”; нормальная повседневная активность затруднена |
| IV | “Инвалидизирующие симптомы”; нормальная повседневная активность невозможна |
Примечание: EHRA — European Heart Rhythm Association
(Европейская ассоциация сердечного ритма)
Необходимо проанализировать ЭКГ в 12 отведениях, обращая внимание на признаки структурного заболевания сердца (например, острый или перенесенный инфаркт миокарда, гипертрофия левого желудочка, блокада ножки пучка Гиса, ишемия).
Диагностическое обследование
ЭКГ является основным методом диагностики МП и при данном виде нарушения ритма сердца имеет следующие характерные признаки:
- абсолютную нерегулярность сердечных сокращений (интервалов R-R);
- отсутствие предсердных зубцов Р, вместо которых определяются “f” волны мерцания;
- интервал между двумя соседними волнами “f” обычно меняется и меньше 200 мсек (больше 300 в мин.).
План начального диагностического обследования зависит от клинической картины аритмии. Чтобы определить тип МП, необходимо выяснить, когда развился эпизод аритмии. У большинства больных с МП длительностью менее 48 ч возможна кардиоверсия на фоне введения низкомолекулярного гепарина. При этом риск инсульта не увеличивается.
Если МП сохраняется более 48 ч или ее длительность не известна, для решения вопроса о возможности проведения кардиоверсии без предварительной антикоагулянтной терапии следует провести чреспищеводную эхокардиографию, чтобы исключить наличие внутрисердечного тромба. Более подробно данный вопрос освещен в разделе 5.1.5.8.
Трансторакальная эхокардиография позволяет получить важную информацию, которая помогает выбрать тактику ведения, однако она не дает возможность исключить наличие тромба в ушке левого предсердия. Трансторакальная эхокардиография также позволяет оценить функцию левого желудочка, клапанов сердца и давление в правом желудочке, а также выявить редкие врожденные пороки сердца.
У всех больных с МП необходимо оценить риск инсульта. Большинство пациентов с острым эпизодом МП будет нуждаться в антикоагулянтах за исключением случаев, когда риск тромбоэмболических осложнений низкий (отсутствуют факторы риска инсульта) и нет показаний к кардиоверсии (например, если МП купируется в течение 24-48 ч).
На следующем этапе необходимо установить причины МП.
У всех больных целесообразно определение функции щитовидной железы (обычно измеряют сывороточный уровень тиреотропного гормона), выполнение развернутого общего анализа крови, определение уровня креатинина в сыворотке крови, АД, а также признаков сахарного диабета (обычно определяют глюкозу крови натощак). Липидный профиль, включающий общий холестерин (ОХ), холестерин липопротеинов высокой плотности (ХС ЛПВП), холестерин липопротеинов низкой плотности (ХС ЛПНП) и триглицериды (ТГ), должны быть определены у всех пациентов с подозрением на КБС. Определение АСЛО, С-реактивного белка рекомендуется у пациентов с клапанным МП, выявленным по данным ЭХОКГ. При диагностировании МП с целью назначения антикоагулянтной терапии необходимо определение уровня ПТИ и МНО.
В отдельных случаях может быть оценена функция печени.
Проба с физической нагрузкой (после купирования аритмии) обоснована у пациентов с признаками или факторами риска ишемической болезни сердца. При сохранении дисфункции ЛЖ и/или наличии признаков ишемии миокарда больные являются кандидатами для выполнения коронарной ангиографии.
При подозрении на пароксизмальную форму МП и отсутствии ЭКГ во время приступа проводят холтеровское ЭКГ-мониторирование.
Наблюдение
Врач должен не только провести начальное обследование пациента с МП и назначить адекватное лечение, но и предложить структурированный план наблюдения. В процессе наблюдения следует учитывать следующие обстоятельства:
• Изменился ли профиль факторов риска (например, диагностированы сахарный диабет или артериальная гипертония), в особенности с точки зрения целесообразности антикоагулянтной терапии?
• Показаны ли в настоящее время антикоагулянты (появились ли новые факторы риска) или наоборот, необходимость в антикоагулянтной терапии отпала (например, после кардиоверсии у больных с низким риском тромбоэмболических осложнений)?
• Уменьшились ли симптомы на фоне терапии; если нет, следует ли использовать другие средства лечения?
• Есть ли признаки проаритмии или повышенный риск аритмогенного действия; если да, не следует ли снизить дозу антиаритмического препарата или заменить его на другой способ лечения?
• Перешло ли пароксизмальное МП в персистирующую или постоянную форму, несмотря на антиаритмическую терапию; если да, не следует ли изменить способ лечения?
• Насколько адекватен контроль частоты желудочкового ритма, достигнута ли целевая частота сердечных сокращений в покое и при нагрузке?
В динамике следует регистрировать ЭКГ в 12 отведениях, чтобы документировать ритм и частоту сердечных сокращений и оценить характер прогрессирования заболевания. Если проводится антиаритмическая терапия, следует обращать внимание на предвестники аритмогенного действия, такие как удлинение интервалов P-R, QRS или Q-T, неустойчивая желудочковая тахикардия или паузы. При утяжелении симптомов следует обсудить целесообразность повторных анализов крови, длительных мониторирований ЭКГ и повторного проведения эхокардиографии.
Больного следует информировать о достоинствах и недостатках различных подходов к лечению МП, включая антикоагулянтную терапию, средства, урежающие ритм, антиаритмические препараты или инвазивные вмешательства. Пациенты с идиопатической МП должны знать, что при отсутствии сердечно-сосудистого заболевания прогноз у них благоприятный.
Цели лечения МП – уменьшение симптомов, обусловленных аритмией, и профилактика связанных с МП возможных тяжелых осложнений. Этих целей следует добиваться параллельно, особенно при впервые выявленной МП.
Методы профилактики осложнений, связанных с МП, включают антитромботическую терапию, контроль частоты желудочковых сокращений и адекватное лечение сопутствующих заболеваний сердца. Эти методы лечения способны дать достаточный симптоматический эффект, однако в ряде случаев для уменьшения симптомов могут потребоваться меры по контролю ритма сердца – кардиоверсия, антиаритмическая терапия или аблация.
Стратификация риска инсульта и тромбоэмболий
Идентификация клинических факторов, ассоциированных с риском инсульта, привела к разработке различных шкал по оценке вероятности его развития. Наиболее простой и адаптированной к реальной жизни представляется схема CHADS2 [7], в основе которой лежит бальная оценка факторов риска у больных с неклапанным МП.
В 2010 году шкала CHADS2 подверглась модификации, в неё добавился ряд новых ФР возникновения инсульта. Новая шкала оценки риска возникновения инсульта получила название CHA2DS2-VASc [8] и представлена в табл. 3.
Таблица 3.
Шкала CHA2DS2—VASc при неклапанном мерцании предсердий
| Факторы риска | Баллы |
| Congestive heart failure/LV dysfunction (сердечная недостаточность/дисфункция ЛЖ) | 1 |
| Hypertension (гипертония) | 1 |
| Aged>75 years (возраст>75 лет) | 2 |
| Diabetes mellitus (сахарный диабет) | 1 |
| Stroke/TE (инсульт/тромбоэмболии) | 2 |
| Vascular disease (prior MI, PAD, aortic plaque) (сосудистые заболевания — перенесенный ранее ОИМ, атеросклероз периферических артерий, атеросклероз аорты) | 1 |
| Aged 65-74 years (возраст 65-74 лет) | 1 |
| Sex category (женский пол) | 1 |
Согласно новой шкале CHA2DS2-VASc все ФР условно (в зависимости от “стоимости” в баллах) разделили на две категории: “большие” и “клинически значимые не большие”.
К “большим” ФР относятся: наличие в анамнезе инсульта/ТИА или системной тромбоэмболии и возраст ≥75 лет. Каждый “большой” фактор оценивается в 2 балла. Раньше эти факторы называли факторами высокого риска. Следует отметить, что наличие митрального стеноза и протезированных клапанов сердца у больных с МП также позволяет отнести их в группу высокого риска развития ишемического инсульта/системных тромбоэмболий.
Все остальные ФР назвали “не большими клинически значимыми” (ранее их называли факторами среднего риска). К ним относятся наличие сердечной недостаточности (в особенности умеренная или тяжелая систолическая дисфункция ЛЖ, характеризующаяся снижением фракции выброса ЛЖ ≤40%), артериальной гипертонии, сахарного диабета, а также ряд факторов, доказательства роли которых появились в последнее время, а именно женский пол, возраст 65-74 года и наличие сосудистого заболевания (перенесенный инфаркт миокарда, наличие атеросклеротических бляшек в аорте и заболевание периферических артерий). Значимость каждого из указанных ФР оценивается в 1 балл (см. табл.3). Вероятность инсульта/системных тромбоэмболий прогрессивно возрастает с увеличением количества ФР, поэтому при наличии, по крайней мере, двух указанных факторов, оправдана антикоагулянтная терапия.
Шкала CHA2DS2-VASc включает наиболее распространенные факторы риска инсульта в повседневной клинической практике. Заболевания щитовидной железы (или гипертиреоз) при многофакторном анализе не рассматриваются как независимый фактор риска инсульта [9].
Наличие в анамнезе любой сердечной недостаточности само по себе не считается общепринятым фактором риска и буква «C» в аббревиатуре CHA2DS2-VASc относится к документально подтвержденной умеренной или тяжелой систолической дисфункции левого желудочка [т.е. сердечной недостаточности со сниженной фракцией выброса] или к пациентам с недавней декомпенсацией сердечной недостаточности, требующей госпитализации, независимо от величины фракции выброса [т.е. как со сниженной фракцией выброса, так и случаям сердечной недостаточности с сохраненной фракцией выброса].
Женский пол независимо увеличивает общий риск инсульта (табл.3) [10], кроме случаев четкого соответствия критерию «возраст менее 65 лет и изолированное МП», когда женский пол независимо не увеличивает риск инсульта.
Кроме того, частота инсультов у таких пациентов (возраст менее 65 лет и изолированное МП) является настолько низкой у лиц обоего пола, что антитромботическая терапия не рекомендуется. Таким образом, больные с единственным фактором риска за счет женского пола (количество баллов по шкале CHA2DS2-VASc=1) не нуждаются в назначении антикоагулянтов, если они четко соответствуют критерию «возраст менее 65 лет и изолированная МП», что подтверждено в последних исследованиях [11].
Больные с МП и тяжелой почечной недостаточностью характеризуются не только высоким риском развития инсульта, но и повышенным риском смерти, коронарных событий и серьезных кровотечений. Эти пациенты не были должным образом изучены и исключались из клинических исследований, поэтому оценка риска у них является сложной. Следует также помнить, что функция почек может изменяться, особенно у пожилых пациентов с МП и многочисленными сопутствующими заболеваниями, одновременно получающими несколько препаратов.
Дифференциальный диагноз
Дифференциальный диагноз
Некоторые виды наджелудочковых аритмий, прежде всего предсердная тахикардия и трепетание предсердий, а также частая предсердная экстрасистолия и даже двойное антероградное проведение через атрио-вентрикулярный узел могут характеризоваться частыми нерегулярными интервалами R-R и имитировать МП. У большинства больных с предсердными тахикардиями и трепетанием предсердий наблюдаются более продолжительные предсердные циклы (≥300 мсек).
При лечении МП антиаритмическими препаратами может происходить увеличение длительности предсердных циклов. Для дифференциальной диагностики широко распространенного МП от других сравнительно редких наджелудочковых аритмий с нерегулярными интервалами R-R обычно необходимо зарегистрировать ЭКГ во время аритмии. Любой эпизод предполагаемого МП следует зафиксировать на стандартной ЭКГ в 12 отведениях, длительность и качество которой должны быть достаточными для оценки предсердной активности. Иногда при частом желудочковом ритме блокада атриовентрикулярного узла на фоне пробы Вальсальвы, массажа каротидного синуса или внутривенного введения аденозина может помочь обнаружить предсердную активность.
Лечение
5. Лечение мерцания предсердий
5.1. Антитромботическая терапия
5.1.1. Антагонисты витамина К
Согласно принципам доказательной медицины, препаратами выбора для профилактики инсульта при МП являются антагонисты витамина К. Мета-анализ контролируемых исследований показал, что применение препаратов этой группы у больных с неклапанным МП сопровождается снижением относительного риска всех инсультов на 64%. Снижение абсолютного риска составило 2,7% в год.[12]. Этот эффект был сопоставимым при проведении первичной и вторичной профилактики инсульта, а также в отношении инвалидизирующего и неинвалидизирующего инсультов.
Следует подчеркнуть, что у больных, получавших антагонисты витамина К, инсульт во многих случаях развивался в период прерывания приёма антагонистов витамина К или на фоне не достижения терапевтических значений МНО. Общая смертность при лечении антагонистами витамина К также значительно снижалась (на 26%) по сравнению с контролем. Риск внутричерепных кровотечений был низким.
Из антагонистов витамина К предпочтение следует отдать производным кумарина (варфарин), которые по сравнению с производными индандиона имеют преимущества в фармакокинетике, обеспечивая предсказуемый и более стабильный антикоагуляционный эффект при длительном приеме. Поэтому производные индандиона (фениндион, более известен как фенилин) в настоящее время практически не применяется.
Варфарин является препаратом, клиническая эффективность которого у больных с МП наиболее хорошо изучена в крупных рандомизированных исследованиях. Целесообразность использования антагонистов витамина К следует рассматривать у больных с МП с учетом шкалы оценки риска возникновения инсульта CHA2DS2-VASc. Пациенткам с МП женского пола с 1 баллом за счет половой принадлежности проведение антикоагулянтной терапии не требуется. При определении показаний к назначению варфарина больным мужского пола с 1 баллом следует тшательно взвесить риск и пользу такого лечения, а также предпочтения пациента.
Применение антиокоагулянтов рекомендуется всем больным с МП с количеством баллов по шкале CHA2DS2-VASc 2 и больше. При принятии решения о назначении антагонистов витамина К следует также оценить риск кровотечений по шкале HAS-BLED, осуществить тщательный поиск возможных противопоказаний.
5.1.2.1. Контроль за показателями свертываемости крови при применении антагонистов витамина К: оптимальное международное нормализованное отношение
В настоящее время уровень антикоагуляции при применении антагонистов витамина К оценивают на основании расчёта международного нормализованного отношения (МНО). Для профилактики инсульта и системных тромбоэмболий у больных с МП без поражения клапанов сердца терапевтический диапазон МНО составляет 2,0-3,0. При этом диапазоне обеспечивается оптимальный баланс между эффективностью и безопасностью лечения.
Одной из проблем, возникающих при лечении антагонистами витамина К, является высокая вариабельность МНО как у различных больных, так и одного и того же человека. Кроме того, антагонисты витамина К взаимодействуют с пищей, лекарствами и алкоголем. В контролируемых клинических исследованиях время, когда МНО находилось в терапевтическом диапазоне, составляло в среднем 60-65%, однако, в реальной практике данный показатель может быть ниже 50%.
Известно, что субтерапевтические значения МНО могут полностью нивелировать пользу антагонистов витамина К (по современным представлениям это происходит в случаях, когда <60% времени значения МНО находятся вне терапевтического диапазона). Бытовавшее ранее предложение у пожилых пациентов поддерживать МНО в более низком диапазоне (1,8-2,5) специально не изучалось, а когортные исследования свидетельствуют о 2-кратном увеличении риска инсульта при МНО 1,5-2,0. В связи с этим поддерживать величину МНО <2,0 при профилактике ишемического инсульта и системных тромбоэмболий не рекомендуется.
Чувствительность пациента к варфарину зависит от носительства полиморфизмов гена цитохрома Р450 2C9 (CYP2C9), контролирующего метаболизм варфарина в печени и гена комплекса 1 витамин К эпоксид редуктазы (VKORC1) – молекулы-мишени антагонистов витамина К. Носительство различных генотипов CYP2C9 ассоциируется с риском кровотечений. Следует подчеркнуть, что рутинное генотипирование перед началом терапии варфарином не требуется, так как оно характеризуется низкой эффективностью затрат у типичного больного с неклапанным МП. Однако затраты могут быть оправданными у пациентов с высоким риском кровотечений, начинающих лечение антагонистами витамина К.
Довольно редко (не более 1% от всех принимающих варфарин) встречаются больные, которым для поддержания терапевтических значений МНО требуются высокие дозы препарата (более 20 мг в сутки).
Самостоятельное мониторирование МНО
Самостоятельное мониторирование МНО с помощью специальных портативных анализаторов считается возможным, если пациент или тот, кто о нем заботится, в состоянии выполнить необходимые манипуляции. При этом важно пройти предварительное обучение у соответствующего специалиста и в последующем больной должен оставаться в контакте с компетентным врачом, а приборы для самостоятельного мониторирования МНО должны быть качественными и откалиброванными.
Подбор дозы варфарина
Начальная доза варфарина обычно составляет 5 мг 1 раз в сутки. Максимальное действие препарата обычно проявляется на 4-5 дни от начала приема. Лицам старше 60 лет, азиатам, в особенности китайцам, больным с нарушением функции почек и печени, артериальной гипертонией, сердечной недостаточностью, а также при сопутствующей терапии препаратами, потенцирующими действие непрямых антикоагулянтов, назначают более низкую начальную дозу – 2,5 мг в сутки. Если терапия не является неотложной (например, постоянная форма МП), прием варфарина может быть начат амбулаторно в дозе 2,5 мг в сутки.
Если требуется быстрое достижение антикоагулянтного эффекта, в частности у больных с высоким риском тромбоэмболических осложнений (перенесенные ранее инсульт/ТИА, наличие внутрисердечных тромбов, биопротезы клапанов или митральный стеноз), варфарин должен быть назначен одновременно с гепарином и применяться вместе как минимум в течение 4 суток. Гепарин может быть отменен только если уровень МНО достигнет целевого значения (2,0-3,0). Последующее изменение дозы варфарина происходит в зависимости от уровня МНО.
В период подбора дозы варфарин принимается в фиксированное время после еды. Учитывая, что в большинстве случаев забор крови проводится в утренние часы, следует рекомендовать больным принимать вафарин вечером. В дальнейшем, когда оптимальная доза вафарина уже подобрана, время приема варфарина в течение суток не так существенно.
Коррекция дозы варфарина проводится с учетом уровня необходимой гипокоагуляции. У стационарных больных МНО обычно определяется ежедневно до достижения целевого уровня МНО (2,0-3,0), сохраняемого в течение 2 последовательных дней, затем 2 или 3 раза в неделю в течение 1–2 недели. В дальнейшем частота анализа постепенно уменьшается до 1 раза в месяц. Исключение составляют ситуации, когда сопутствующая терапия или другие заболевания могут повлиять на эффективность антикоагулянтов. Перечень препаратов, взаимодействующих с варфарином достаточно большой. Ниже указаны те из них, взаимодействие которых с варфарином четко доказано:
— усиливают действие варфарина: амиодарон, пропафенон, пропранолол, дилтиазем, клофибрат, фенофибрат, рыбий жир, котримаксазол, аспирин и нестероидные противовоспалительные препараты, пенициллин, амоксациллин, ципрофлоксацин, норфлоксацин, цефалоспорины, антибиотики хинолиногового ряда, хлорамфеникол, эритромицин, кларитромицин, азитромицин, циклоспорин, мультивитамины, пентоксифиллин, фенитоин, флуоксетин, пароксетин, кетоконазол, флуканазол, миконазол, метронидазол, омепразол, циметидин, парацетамол, пироксикам; флувоксамин, капецитабин, ацикловир, кофеин, пероральные контрацептивы, тербинафин, альпразолам, амлодипин, аторвастатин, изониазид, кетоконазол, итраконазол, фамотидин, ранитидин, алкоголь (при поражении печение), манго, чеснок и имбирь (в большом количестве);
— угнетают действие варфарина: холестирамин, гризеофульвин, нафциллин, рифампицин, барбитураты, карбамазепин, хлордиазепоксид, антитиреоидные препараты, контрацептивы (эстрогены и прогестины), фенитоин, табак, преднизон, эфавиренц, продукты, содержащие большое количество витамина К (печень животных, яичный желток, соевое и оливковое масло, грецкие орехи, семечки, цельное зерно, шпинат, капуста, брокколи, морковь, редис, огурцы, помидоры, зеленый горошек, сливы, овсянка, картофель, зелёные листовые овощи либо лук, зеленый чай).
Поэтому при добавлении к лечению вышеперечисленных лекарственных средств следует корректировать дозу варфарина и, следовательно, вновь более часто определять МНО.
5.1.2. Новые пероральные антикоагулянты
Применение антагонистов витамина К требует регулярного контроля состояния гипокоагуляции крови. Взаимодействие варфарина с пищей и другими лекарственными средствами так же препятствует его использованию. Эффективность лечения антагонистами витамина К тесно связана с необходимостью поддерживать узкий терапевтический диапазон, измеряемый международным нормализованным отношением (МНО) от 2,0 до 3,0. Даже в условиях контролируемого исследования пациенты находятся в терапевтическом диапазоне в течение только двух третей времени, а в повседневной клинической практике терапевтический диапазон достигается в еще меньшей степени. Кроме того, использование перорального антикоагулянта варфарина связано с риском массивного кровотечения (примерно 2% в год). Вследствие трудностей с оценкой эффективности терапии варфарином и большого количества пациентов с мерцанием предсердий, нуждающихся в антитромботической терапии, были начаты поиски антикоагулянтов с другими механизмами действия, которые не требовали бы контроля антикоагулянтного эффекта и могли бы применяться в фиксированных дозах.
Свертывание крови может происходить несколькими путями; основную роль в остановке кровотечения играет так называемый внешний механизм, который запускается тканевым фактором свертывания. При повреждении эндотелия тканевой фактор попадает в кровь, активирует фактор VII и, образовав с ним комплекс, активирует фактор X.
Под действием активированного фактора X происходит превращение протромбина (фактор II) в тромбин. На этом этапе реакция резко ускоряется, поскольку тромбин активирует факторы V и VIII, которые усиливают активацию фактора X (положительная обратная связь). Конечный этап свертывания — превращение фибриногена в фибрин — также осуществляется тромбином.
Прямые ингибиторы тромбина предотвращают образование фибрина, тромбин-опосредованную активацию факторов V, VIII, XI и XIII и тромбин-индуцированную агрегацию тромбоцитов. Последние отличаются от нефракционированного гепарина, который, как известно, активирует тромбоциты. Кроме того, в отличии от гепарина, прямые ингибиторы тромбина имеют возможность действовать на фибрин-связанный тромбин, вызывая более эффективное торможение, чем косвенные ингибиторы тромбина, действуя на более высоком уровне коагуляционного каскада. Теоретически, этот эффект также может увеличить риск кровотечений.
Среди прямых ингибиторов тромбина наиболее известен Дабигатран. Препарат обладает высоким сродством к тромбину, взаимодействие с которым является обратимым. Биодоступность дабигатрана низкая (около 6%), поэтому необходимо назначать высокие дозы препарата для поддержания его терапевтической концентрации в плазме крови. Следует отметить, что усвоение дабигатрана в кишечнике зависит от уровня рН, поэтому уменьшение его поглощения может наблюдаться в присутствии ингибиторов протонной помпы.
Пик концентрации антикоагулянта в плазме достигается в течение 2–3 часов после приема внутрь, а период полужизни составляет около 12–17 часов, при этом примерно 80 % препарата выделяется почками. Это следует учитывать при назначении препарата пациентам с нарушенной функцией почек, измеряемой по уровню экскреции креатинина. С другой стороны, это делает дабигатран сравнительно безопасным для применения больными с умеренной печеночной недостаточностью, поскольку его метаболизм не зависит от цитохрома P450 2C9 (CYP2C9) .
Основные данные об использовании дабигатрана у больных фибрилляцией предсердий получены в исследовании RE-LY (13), в которое были включены 18113 пациентов с неклапанной фибрилляцией предсердий. В данном исследовании сравнивали 2 дозы дабигатрана (110 или 150 мг дважды в сутки) с варфарином для вторичной профилактики инсульта и системных эмболий. Больные ранее получали антагонисты витамина К. Средняя оценка по шкале CHADS2, использовавшейся для стратификации риска у больных с фибрилляцией предсердий, составила 2,1 балла. Основные исходы (инсульт или системная эмболия) произошли за год у 1,69 % больных, получавших варфарин, 1,53%–дабигатран 110 мг/сут и 1,11 % – дабигатран 150 мг/сут (р<0,001). Частота кровотечений была ниже при дозе 110 мг/сут (2,71 против 3,36 % в год при использовании варфарина; р=0,003) и статистически не различалась при дозе 150 мг (3,11 против 3,36 % в год при приеме варфарина).
В группе пациентов низкого риска (баллы 0–1 по CHADS2), получавших дабигатран в дозе 110 или 150 мг 2 раза в сутки, продемонстрировано преимущество препарата по сравнению с варфарином, которое наиболее отчетливо проявилось в сокращении случаев инсульта и системной эмболии в группе высокого риска (баллы 3–6 по CHADS2). Гепатотоксичности при лечении дабигатраном не наблюдалось. Единственным существенным побочным эффектом при его применении была диспепсия (5,8% у больных на варфарине и 11,8 и 11,3% в группе дабигатрана на разных дозах). Это объясняется особенностями структуры дабигатрана, которая включает винную кислоту для повышения кишечной абсорбции, поскольку его биодоступность прямо связана с низкими значениями рН. Кроме того, этим можно объяснить более высокую частоту желудочно-кишечных кровотечений при дозировке дабигатрана 150 мг 2 раза в сутки по сравнению с варфарином.
Ингибиторы фактора Ха, связываясь напрямую с данным фактором, подавляют его активность, и таким образом приводят к снижению образования тромбина из протромбина. Кроме того, подавляется образование тромбина, активированное тканевым фактором. Как следствие, с ингибированием Ха в зависимости от дозы увеличивается протромбиновое время.
Ривароксабан по механизму действия является пероральным прямым ингибитором фактора Х. Ривароксабан имеет высокую биодоступность (60–80%) и достигает пика концентрации в плазме примерно через 3 часа после приема. Существует доказательство того, что ривароксабан может связываться с фактором не только Ха, но и Vа (протромбиназным комплексом). Это является одним из клинических преимуществ препарата по сравнению с гепарином, имеющим слишком большую молекулярную массу, чтобы блокировать фактор Ха в составе протромбиназного комплекса. В отличие от дабигатрана на всасывание данного прапарата рН кишечной среды не влияет. Период полужизни ривароксабана составляет около 5–9 часов у пациентов с нормальной функцией почек и печени. Более высокие уровни ривароксабана могут определяться у пациентов с нарушением почечной и печеночной функций, т. к. одна треть препарата выводится почками и около двух третей метаболизируется в печени, в первую очередь через систему цитохрома P450.
Действие ривароксобана при МП изучалось в исследовании ROCKET AF (14), в котором у 14 264 пациентов с МП сравнивалась эффективность ривароксабана (1 раз в сутки) и варфарина в профилактике инсультов. По результатам исследования ривароксабан оказался эффективнее варфарина в снижении развития инсульта (1,70 % в сравнении с 2,15 %, p=0,015). Кроме того, у пациентов при приеме ривароксабана наблюдалось существенно меньше случаев геморрагического инсульта (0,26 % в сравнении с 0,44 %, p=0,024), одного из наиболее тяжелых видов инсульта. По основному показателю безопасности — клинически значимому малому кровотечению — ривароксабан показал схожие с варфарином результаты (14,91 % в сравнении с 14,52 %, p=0,442). Показатели серьезного кровотечения также были схожими в группах ривароксабана и варфарина (3,60 % в сравнении с 3,45 %, p=0,576).
Важно отметить, что у пациентов, принимавших ривароксабан, реже наблюдались внутричерепное кровоизлияние (0,49 % в сравнении с 0,74 %, p=0,019), кровотечение в жизненно важный орган (0,82 % в сравнении с 1,18 %, p=0,007) и смерть в связи с кровотечением (0,24 % в сравнении с 0,48 %, p=0,003), чем у пациентов, принимавших варфарин.
Апиксабан является другим представителем ингибиторов фактора Ха. Влияние апиксабана на частоту возникновения инсульта и других тромбоэмболических осложнений при фибрилляции предсердий оценено в исследовании ARISTOTLE (15).
Данное масштабное исследование включало 18201 пациент с фибрилляцией предсердий и не менее чем одним дополнительным фактором риска инсульта. Пациенты были рандомизированы в группы, принимавших апиксабан (в дозе 5 мг 2 раза в сутки) или варфарин (целевое МНО — 2,0-3,0).
В результате проведенного исследования обнаружилось, что апиксабан не только не менее эффективен, чем варфарин, но и превосходит его, снижая риск инсульта или системной эмболии на 21% и риск «больших» кровотечений на 31%.
Суммируя результаты уже завершенных клинических исследований о перечисленных выше новых антикогулянтах можно отметить, что апиксабан, дабигатран и ривароксабан значительно снижают риск геморрагического инсульта по сравнению с варфарином. Из этих трёх препаратов только дабигатран в дозе 150 мг значимо снижал риск ишемического инсульта по сравнению с варфарином. Тем не менее, даже в этом случае он оказывал более выраженное влияние на частоту геморрагического инсульта, чем на частоту ишемических цереброваскулярных явлений. Аналогично все три препарата по сравнению с варфарином снижали риск кровотечений и в первую очередь серьёзных, а терапия апиксабаном также приводила к снижению частоты всех «больших» кровотечений.
Таблица 4.
Характеристика варфарина и новых антикоагулянтов
В целом, новые антикоагулянты обладают сходной или большей эффективностью по сравнению с варфарином. С другой стороны, они имеют более благоприятный профиль безопасности и могут успешно применяться у пациентов с повышенным риском кровотечений и/или трудностями с постоянным контролем МНО, например, в амбулаторной практике. Стоимость новых пероральных антикоагулянтов значительно выше стоимости варфарина. К настоящему моменту в Кыргызстане зарегистрован только ривароксабан, стоимость которого превышает 6000 сом за 1 упаковку (28 таблеток). Для сравнения: цена 50 таблеток варфарина составляет около 200 сомов.
Следует отметить, что новые антикоагулянты нельзя назначать пациентам с искусственными клапанами сердца; в подобных случаях лечение следует проводить только варфарином. Кроме того, у больных со стабильным МНО и минимальным риском кровотечений, не рекомендуется менять варфарин на другой пероральный антикоагулянт.
Таблица 5
Рекомендации по применению новых пероральных антикоагулянтов для профилактики тромбоэмболических осложнений у больных с неклапанной фибрилляцией предсердий
| Рекомендации | Класс | Уровень |
| По сравнению с варфарином апиксабан, дабигатрана этексилат и ривароксабан обладают удобством применения, не менее эффективны в предупреждении инсульта и тромбоэмболических осложнений, способствуют снижению риска геморрагического инсульта и внутричерепных кровотечений и сопоставимы с варфарином по частоте крупных кровотечений. | I | A |
| Если пациенту с МП рекомендуется прием пероральных антикоагулянтов, но антагонисты витамина К в подобранной дозе (МНО 2-3) нельзя использовать из-за трудностей поддержания терапевтического уровня антикоагуляции, наличия побочных эффектов или невозможности контролировать МНО, рекомендуется один из новых пероральных антикоагулянтов: прямой ингибитор тромбина (дабигатран) или пероральный ингибитор фактора Xa (ривароксабан или апиксабан). | I | B |
| У большинства пациентов с неклапанным МП вместо антагонистов витамина К в подобранной дозе (МНО 2-3) возможно применение одного из новых пероральных антикоагулянтов, основываясь на их совокупном клиническом преимуществе: прямой ингибитор тромбина (дабигатран) или пероральный ингибитор фактора Xa (ривароксабан или аликсабан). | IIa | A |
| При назначении любого нового перорального антикоагулянта рекомендуется исходная оценка функции почек (по величине клиренса креатинина). В дальнейшем клиренс креатинина следует определять ежегодно, а у пациентов с умеренной почечной недостаточностью — 2-3 раза в год. | IIa | В |
| Новые пероральные антикоагулянты не рекомендуются у больных с тяжелой почечной недостаточностью (клиренс креатинина ниже 30 мл/мин для дабигатрана этексилата и ниже 15мл/мин для ривароксабана и апиксабана). | III | A |
5.1.2. Антитромбоцитарные препараты
Ацетилсалициловая кислота
Эффективность антитромбоцитарных препаратов, среди которых наиболее часто использовалась ацетилсалициловая кислота (АСК), в профилактике тромбоэмболических осложнений у больных с неклапанным МП изучена в ряде рандомизированных клинических исследований, включивших в общей сложности 4876 больных [12]. Применение АСК приводило к недостоверному снижению частоты инсульта на 19%. Абсолютное снижение риска составило 0,8% в год для первичной и 2,5% в год — для вторичной профилактики инсульта. Терапия АСК сопровождалась снижением риска инвалидизирующего инсульта на 13% и неинвалидизирующего инсульта на 29%. Риск ишемического инсульта у лиц, получавших АСК, снизился на 21%.
По данным мета-анализа контролируемых исследований с использованием всех антитромбоцитарных средств, их применение снижает риск инсульта на 22%. Доза АСК в контролируемых клинических исследованиях заметно различалась (от 50 до 1300 мг/сут), однако их результаты оказались достаточно однородными.
Установлено, что АСК в дозе 75 мг практически полностью ингибирует агрегацию тромбоцитов. При этом низкие дозы (<100 мг) реже вызывают кровотечения, чем дозы 300 мг и выше. Соответственно, если есть показания к терапии АСК, ее логично использовать в дозе 75-100 мг/сут.
Снижение риска ишемического инсульта, отмеченное при применении АСК, сопоставимо с эффективностью препарата у больных с сосудистыми заболеваниями, которые часто сочетаются с МП. Нельзя исключить, что умеренный благоприятный эффект АСК при МП, отражает положительное воздействие этого лекарственного средства у больных с сосудистыми заболеваниями.
Напрямую антагонисты витамина К сравнивали с АСК в 9 исследованиях. Антагонисты витамина К по эффективности достоверно превосходили АСК, снижая ОР инсульта на 39%.
В исследовании BAFTA антагонисты витамина К (целевое значение МНО 2,0-3,0) имели преимущество перед АСК в суточной дозе 75 мг в отношении профилактики суммы случаев смертельного или инвалидизирующего инсульта, клинически значимых системных тромбоэмболий и внутричерепных кровотечений (снижение ОР составило 52%). При этом достоверной разницы в частоте крупных кровотечений между группами выявлено не было [16].
Исследование WASPO показало, что АСК по сравнению с варфарином вызывает существенно больше нежелательных событий, включая серьезные кровотечения (33% и 6%, соответственно; р=0,002) [17]. Тем не менее, при анализе исследований, проведенных до исследования BAFTA, риск внутричерепных кровотечений в группах варфарина, применяемого под контролем МНО, был в два раза выше, чем в группах АСК, хотя абсолютное увеличение риска было небольшим (0,2% в год).
Таблица 6
Рекомендации по применению антитромбоцитарных препаратов для профилактики тромбоэмболических осложнений у больных с неклапанным МП (5)
| Рекомендации | Класс | Уровень |
| Если пациенты по тем или иным причинам не могут использовать или отказываются принимать пероральные антикоагулянты (как антагонисты витамина К, так и новые пероральные антикоагулянты), следует рассмотреть использование антиагрегантов: сочетание ацетилсалициловой кислоты в дозе 75-100мг с клопидогрелем в дозе 75мг ежедневно (при низком риске кровотечения). | IIa | B |
| У большинства больных с 1 баллом по шкале CHA2DS2-VASc предпочтительнее применение антикоагулянтов, а не ацетилсалициловой кислоты. При выборе препарата следует учитывать риск кровотечений, возможность длительно безопасно поддерживать терапевтический уровень антикоагуляции (адекватно контролировать МНО) и предпочтения пациента. | IIa | A |
| У больных имеющих 0 баллов по шкале CHA2DS2-VASc (в основном в возрасте <65 лет с изолированным МП без факторов риска инсульта) антитромботическая терапия не рекомендуется. | IIa | В |
| Перед назначением любого антитромботического препарата (пероральных антикоагулянтов или ацетилсалициловой кислоты) необходимо оценить риск кровотечений. Риск кровотечений при применении ацетилсалициловой кислоты и антагонистов витамина К следует считать одинаковым, особенно у пожилых пациентов. | IIa | А |
Сочетание ацетилсалициловой кислоты и клопидогреля
Как показали результаты исследования ACTIVE (ветвь «W») лечение варфарином превосходит комбинацию клопидогреля и АСК по способности уменьшить риск развития инсульта, системных тромбоэмболий, инфаркта миокарда или сосудистой смерти (снижение ОР составило 40%). При этом частота кровотечений в обеих группах была сопоставимой [17].
В ветви «А» исследования ACTIVE общий риск основных сосудистых исходов при лечении комбинацией АСК и клопидогреля оказался на 11% ниже по сравнению с монотерапией АСК. При этом снижение ОР инсульта оказалось наиболее выраженным и составило 28% [19]. Однако в группе комбинированной антитромбоцитарной терапии частота крупных кровотечений оказалась существенно выше, составляла 2,0% и 1,3% в год, соответственно (ОР-1,57; р<0,001), и была сопоставима с частотой кровотечений, отмечаемой при лечении антагонистами витамина К.
Учитывая вышеизложенное, можно заключить, что ацетилсалициловая кислота в комбинации с клопидогрелем может использоваться в тех случаях, когда терапия антагонистами витамина К в силу ряда обстоятельств невозможна, однако комбинация двух антиагрегантов не может служить альтернативой антагонистам витамина К у больных с МП и высоким риском кровотечений.
Таким образом, доказательства эффективности АСК в отношении профилактики инсульта у больных с МП слабые. При этом существует возможность нанесения вреда, поскольку есть свидетельства, что риск крупных кровотечений или внутричерепного кровоизлияния на фоне приема АСК достоверно не отличается от риска кровотечений при использовании пероральных антикоагулянтов, особенно у пожилых.
В связи с доступностью новых пероральных антикоагулянтов, применение антитромбоцитарной терапии (например, комбинации АСК с клопидогрелем или, что еще менее эффективно, монотерапия АСК) для профилактики инсульта при МП должно быть ограничено немногочисленной группой больных, которые отказываются принимать любые пероральные антикоагулянты. Сочетание ацетилсалициловой кислоты с клопидогрелем эффективнее монотерапии АСК, но увеличивает риск крупных кровотечений (20). Поэтому монотерапия АСК должна ограничиваться больными, которые отказываются принимать любые пероральные антикоагулянты и не способны переносить сочетание АСК с клопидогрелем, например, из-за чрезмерного риска кровотечения.
У пациентов с МП нет данных о возможности снижения общей или сердечно-сосудистой смертности при использовании АСК (или других антитромбоцитарных препаратов). Даже у лиц, не страдающих МП, профилактическое назначение АСК при отсутствии сердечно-сосудистых заболеваний не приводит к снижению сердечно-сосудистой смертности или смертности от онкологических заболеваний, а польза за счет уменьшения частоты не смертельных инфарктов миокарда нивелируется клинически значимыми кровотечениями [21].
Другие сочетания антитромботических препаратов
Изучение комбинации антагонистов витамина К с антитромбоцитарными средствами не выявило преимуществ в профилактике ишемического инсульта и сосудистых событий по сравнению с монотерапией антагонистами витамина К, но вызывала больше кровотечений. Поэтому, у больного с МП, перенесшего ишемический инсульт несмотря на адекватное лечение антагонистами витамина К (МНО=2,0-3,0), целесообразно увеличить интенсивность антикоагуляции (МНО=3,0-3,5), чем добавлять антитромбоцитарный препарат, принимая во внимание, что риск крупных кровотечений существенно увеличивается только при МНО≥5.
5.1.3. Рекомендации по антитромботической терапии
Рекомендации по антитромботической терапии у больных с МП должны основываться на наличии (или отсутствии) ФР инсульта и тромбоэмболий, а не на искусственном выделении групп высокого, среднего и низкого риска. Показания к проведению антитромботической терапии определяются не формой МП (пароксизмальная, персистирующая или постоянная), а зависят от наличия, характера и числа ФР тромбоэмболических осложнений, который оценивается по шкале CHA2DS2-VASс. Во всех случаях, когда назначаются пероральные антикоагулянты, следует информировать больного об их достоинствах и недостатках, оценить риск геморрагических осложнений, возможность безопасно поддерживать стабильный уровень антикоагуляции, а также предпочтения пациента.
Накопленные факты свидетельствуют, что профилактика инсульта с помощью антагонистов витамина К эффективна только при достаточном (>70%) времени пребывания МНО в терапевтическом диапазоне [44-48]. Поэтому при использовании антагонистов витамина К необходимо улучшать качество контроля МНО, чтобы достичь высоких значений времени нахождения этого показателя в границах целевого диапазона.
Таблица 7
Рекомендации по профилактике тромбоэмболических осложнений при мерцании предсердий (1)
Класс I
1. Антитромботическая терапия с целью профилактики тромбоэмболических осложнений рекомендуется всем пациентам с МП, за исключением групп низкого риска (мужчины и женщины младше 65 лет с изолированным МП) или при наличии противопоказаний (уровень доказательности А).
2. Выбор антитромботического препарата должен быть основан на анализе абсолютного риска развития инсульта/тромбоэмболии и кровотечения и пользы для данного пациента (уровень доказательности А).
3. Для оценки риска инсульта при неклапанном МП рекомендуется использовать шкалу CHA2DS2-VASc (уровень доказательности А).
4. Пациентам с количеством баллов по шкале CHA2DS2-VASc=0 и отсутствием других факторов риска, антитромботическая терапия не показана ((уровень доказательности В).
5. Пациентам с количеством баллов по шкале CHA2DS2-VASc≥2 при отсутствии противопоказаний рекомендуется лечение пероральными антикоагулянтами: антагонистом витамина К (варфарин) в подобранной дозе (МНО-2,0-3,0), или прямым ингибитором тромбина (дабигатран) или пероральным ингибитором фактора Ха (ривароксабан, апиксабан и др.) (уровень доказательности А).
6. У больных с МП и механическими протезами клапанов сердца можно использовать только антагонисты витамина К (варфарин); целевой уровень МНО зависит от типа протеза и его локализации. При наличии протеза митрального клапана целевое МНО должно быть >2,5, протеза аортального клапана >2,0 (уровень доказательности В).
7. Антитромботическая терапия у больных с трепетанием предсердий проводится по тем же принципам, что и при МП (уровень доказательности С).
Класс IIа.
1. Пациентам с количеством баллов по шкале CHA2DS2-VASc=1 на основании оценки риска кровотечения и предпочтений больного возможно использование пероральных антикоагулянтов: антагониста витамина К (варфарин) в подобранной дозе (МНО-2,0-3,0), или прямого ингибитора тромбина (дабигатран) или перорального ингибитора фактора Ха (ривароксабан, апиксабан и др.) (уровень доказательности А).
2. Женщины < 65 лет с изолированным МП (с количеством баллов по шкале CHA2DS2-VASc=1 за счет женского пола) имеют низкий риск инсульта и у них возможно не проводить антитромботическую терапию (уровень доказательности В).
3. Антитромботическая терапия у больных с пароксизмальным или персистирующим МП проводится по тем же принципам, что и у пациентов с постоянной формой МП (уровень доказательности А).
4. При длительной антитромботической терапии постоянно должно пересматриваться отношение «риск/польза», а также необходимость продолжения лечения ((уровень доказательности С).
При выборе антитромботической терапии следует руководствоваться следующим:
• эффективность ацетилсалициловой кислоты в профилактике инсульта невысока; при этом она может причинить вред, поскольку риск крупных (в т. ч. внутричерепных) кровотечений на фоне приема ацетилсалициловой кислоты существенно не отличается от риска при использовании пероральных антикоагулянтов, особенно у пожилых.
• использование антитромбоцитарной терапии (ацетилсалициловой кислоты плюс клопидогрель или, что менее эффективно, монотерапия ацетилсалициловой кислотой у пациентов, не переносящих комбинацию ацетилсалициловой кислоты с клопидогрелем) для профилактики инсульта при МП должно быть ограничено немногочисленными больными, отказывающимися принимать любые пероральные антикоагулянты.
• новые пероральные антикоагулянты более эффективны, безопасны и удобны в использовании, чем антагонисты витамина К. Поэтому при наличии показаний к пероральным антикоагулянтам у большинства больных с МП следует рассмотреть применение одного из новых пероральных антикоагулянтов —либо прямого ингибитора тромбина (дабигатрана), либо перорального ингибитора фактора свертывания крови Xa (например, ривароксабана, апиксабана) вместо антагонистов витамина К (варфарин) в подобранной дозе (МНО = 2,0–3,0).
• убедительных данных о том, что какой то из новых пероральных антикоагулянтов предпочтительней другого пока нет, но некоторые характеристики пациентов, приверженность к лечению, переносимость и стоимость терапии следует учитывать при выборе препарата.
5.1.4. Оценка риска кровотечений
При принятии решения о профилактике тромбоэмболических осложнений необходимо оценить соотношение риска инсульта и риска серьезного кровотечения, особенно внутричерепного, которое является самым опасным осложнением антикоагулянтной терапии с высокой частотой инвалидизации и смертельного исхода. В настоящее время у больных пожилого возраста, несмотря на проводимое лечение антагонистами витамина К, частота внутричерепных кровотечений значительно ниже, чем в прошлые годы, и составляет от 0,1 до 0,6%. Это может быть следствием снижения интенсивности антикоагуляции, более тщательного подбора дозы антагонистов витамина К или улучшения контроля артериального давления. Частота внутричерепных кровотечений увеличивается при МНО, превышающем 3,5-4,0, в то время как при значениях МНО 2,0-3,0 риск кровотечений не выше, чем при более низких значениях, и существенно больше пользы от профилактики ишемического инсульта и системных тромбоэмболий.
Риск крупных кровотечений при лечении ацетилсалициловой кислотой и антагонистами витамина К сопоставим, особенно у пожилых людей. Опасность падений, как фактора риска кровотечений, вероятно, преувеличена, так как подсчитано, что пациенту необходимо упасть более 300 раз в год, чтобы риск внутричерепного кровотечения перевесил пользу пероральных антикоагулянтов в профилактике инсульта.
До недавнего времени инструменты для оценки риска кровотечения были основаны на сложных формулах, с различным образом взвешенными факторами риска и/или факторами риска, выявленными при изучении пациентов, принимавших антикоагулянты, не обязательно в связи с наличием МП. Среди всех имеющихся шкал оценки риска кровотечения только три были разработаны и оценены в популяциях пациентов с МП: HEMORR2HAGES [22], HAS-BLED [23] и ATRIA [24].
Современные клинические рекомендации предлагают использовать простую шкалу оценки риска кровотечений HAS-BLED (табл.8), а не более сложную шкалу HEMORR2HAGES или менее практичную ATRIA. Предсказательная ценность шкалы HASBLED выше, чем у ATRIA, и, что не менее важно, она указывает на корригируемые факторы для снижения риска кровотечений [25].
Таблица 8
Шкала оценки риска кровотечений HAS-BLED (1)
|
Буква |
Клиническая характеристика |
Количество баллов |
|
Н |
Артериальная гипертония |
1 |
|
A |
Нарушение функции печени или почек |
(по 1 баллу) 1 или 2 |
|
S |
Инсульт |
1 |
|
B |
Кровотечение |
1 |
|
L |
Лабильное МНО |
1 |
|
E |
Возраст >65 лет |
1 |
|
D |
Прием некоторых лекарств или алкоголя |
(по 1 баллу) 1 или 2 |
|
Максимум 9 баллов |
Примечание: артериальная гипертония –систолическое АД >160 мм рт. ст.; нарушение функции почек –диализ, трансплантация почки или сывороточный креатинин ≥200 мкмоль/л; нарушение функции печени–хроническое заболевание печени (например, цирроз) или биохимические признаки серьезного поражения печени (например, уровень билирубина по крайней мере в 2 раза выше верхней границы нормы в сочетании с повышением активности АСТ/АЛТ/щелочной фосфатазы более чем в 3 раза по сравнению с верхней границей нормы и т.д.); кровотечение –кровотечение в анамнезе и/или предрасположенность к кровотечению, например, геморрагический диатез, анемия и т.д.; лабильное МНО –нестабильное/высокое МНО или недостаточный срок сохранения МНО в целевом диапазоне (например, <60% времени), лекарства/алкоголь – сопутствующий прием лекарств, таких как антитромбоцитарные препараты, нестероидные противовоспалительные средства, или злоупотребление алкоголем.
Шкала HAS-BLED была изучена в ряде исследований и хорошо коррелирует с риском внутричерепных кровотечений. Следует отметить, что частота внутричерепных кровотечений у больных, получавших ацетилсалициловую кислоту, при одинаковом количестве баллов по шкале HAS-BLED была такой же, как и у лиц, принимавших варфарин.
Оценка риска кровотечения рекомендуется у всех пациентов с МП. Пациенты с количеством баллов по шкале HAS-BLED≥3 требуют осторожного подхода, регулярного наблюдения и проведения мероприятий по коррекции потенциально обратимых факторов риска кровотечений.
Шкала HAS-BLED сама по себе не должна использоваться для отказа от терапии пероральными антикоагулянтами, но она позволяет врачам обоснованно оценивать риск кровотечений и, что более важно, заставляет их задуматься о корригируемых факторах риска кровотечений: например, неконтролируемое артериальное давление, сопутствующее применение ацетилсалициловой кислоты, нестероидных противовоспалительных препаратов, лабильное МНО и др.
5.1.5. Особые ситуации
5.1.5.1. Пароксизмальное мерцание предсердий
Риск инсульта и системных тромбоэмболий у больных с пароксизмальным МП изучен в меньшей степени. Доля таких пациентов в клинических исследованиях по изучению эффективности тромбопрофилактики обычно не превышала 30%. Риск инсульта при пароксизмальным МП не отличается от персистирующей или постоянной форм МП [26] и зависит от наличия факторов риска. Поэтому пациенты с пароксизмальным МП должны получать пероральные антикоагулянты в соответствии с наличием факторов риска.
5.1.5.2. Периоперационная антикоагуляция
У больных с МП, получающих антагонисты витамина К, перед операцией или инвазивным вмешательством следует на время прервать лечение. Многие хирурги проводят плановые операции только когда значение МНО становятся <1,5 или в пределах нормального диапазона.
У каждого больного перед принятием решения о необходимости “терапии моста” (перехода с антагонистов витамина К на гепарин) необходимо сопоставить риск кровотечения во время хирургического вмешательства с риском инсульта или системных тромбоэмболий, которые могут возникнуть при отмене антикоагулянтов.
Если больной получает варфарин, период полувыведения которого составляет 36-42 часа, то его следует отменить примерно за 5 суток до операции (за 5 периодов полувыведения), чтобы обеспечить адекватное снижение МНО. Если в качестве антагониста витамина К используется фенпрокумон, его следует отменить за 10 суток до операции (период полувыведения 96-140 часов); при использовании аценокумарола может быть достаточно 1-3 суток (период полувыведения около 10 часов).
Хирургические и диагностические процедуры с риском кровотечения разумно выполнять на фоне субтерапевтической антикоагуляции продолжительностью до 48 часов, без перехода на гепарин, если риск тромбоэмболий в этот период низкий. Затем, вечером в день операции или на следующее утро, при условии адекватного гемостаза, лечение антагонистом витамина К следует возобновить в обычной для больного «поддерживающей» дозе.
Если операцию или вмешательство приходится выполнять при повышенном МНО (>1,5), возможно назначение небольших доз (1-2 г) витамина К внутрь.
Отмена антагонистов витамина К перед операцией у больных с МП и высоким риском тромбоэмболических осложнений может иметь негативные последствия. В подобных случаях в период временного перерыва в использовании антагонистов витамина К необходимо перевести больного на низкомолекулярный или нефракционированный гепарин в дозах, используемых при лечении венозного тромбоза (“терапия моста”).
Осуществление «терапии моста» показано прежде всего больным с протезами клапанов сердца (любой протез митрального клапана, аортальные протезы старых конструкций), с ревматическим поражением клапанов сердца, перенесшим инсульт или ТИА в ближайшие 3 месяца (при протезах клапанов — в ближайшие 6 месяцев), сумме баллов по шкале CHADS2 = 5-6.
При этом, когда после отмены антагониста витамина К МНО станет ниже границы терапевтического диапазона (для большинства больных — ниже 2,0), следует начать внутривенную инфузию нефракционированного гепарина или подкожные инъекции низкомолекулярного гепарина 2 раза/сутки. Внутривенную инфузию нефракционированного гепарина надо прекратить за 4 часа до операции, последнюю инъекцию низкомолекулярного гепарина сделать за 24 часа до операции. После операции парентеральное введение антикоагулянтов можно возобновить как только будет обеспечен стабильный гемостаз (оптимально в первые 12–24 часа после операции, но после крупных вмешательств и высоком риске кровотечений этот срок можно увеличить до 48–72 часов). При отсутствии кровотечения следует возобновить и прием антагониста витамина К в подобранной ранее дозе. Прекратить парентеральное введение антикоагулянтов можно не ранее, чем через 5 суток от возобновления приема антагонистов витамина К, и не ранее, чем когда в два последовательных дня МНО будет находиться хотя бы на нижней границе терапевтического диапазона (по большинству показаний —2,0 и выше).
Ряд небольших инвазивных вмешательств (экстрация зубов, процедуры на каналах корня зуба, небольшие дерматологические операции, удаление катаракты) можно осуществлять, не отменяя антагонисты витамина К, при условии снижения МНО до нижней границы терапевтического диапазона и применения местных гемостатических средств.
При экстренных хирургических вмешательствах пероральные антикоагулянты должны быть отменены. Если есть возможность, то следует отсрочить и саму операцию на 12-24 часа. Риск кровотечений при экстренных операциях резко возрастает, и он должен быть сопоставим с экстренностью самого вмешательства.
5.1.5.3. Стентирование коронарных артерий.
При выполнении коронарного стентирования необходима тройная антитромботическая терапия с использованием ацетилсалициловой кислоты в дозе 75-100 мг/сут, клопидогреля в дозе 75 мг/сут и антагониста витамина К с целевым МНО 2-2,5, длительность которой зависит от типа установленного стента и обстоятельств, при которых выполнялось инвазивное вмешательство (стабильное течение коронарной болезни сердца, острый коронарный синдром, риск кровотечений у конкретного больного).
Частота крупных кровотечений на фоне тройной антитромботической терапии составляет 2,6-4,6% за 30 дней и увеличивается до 7,4-10,3% за 12 месяцев. Таким образом, представляется, что данный подход характеризуется приемлемым соотношением пользы и риска при условии, что лечение будет продолжаться недолго (например, в течение 4 недель). Поэтому больным с высоким риском кровотечений рекомендуется имплантировать голометаллические стенты, что позволяет уменьшить продолжительность использования трех антитромботических препаратов до 2-4 недель.
При приеме двух и особенно трех антитромботических препаратов для предупреждения желудочно-кишечных кровотечений целесообразно назначение ингибиторов протонного насоса; могут применяться также блокаторы H2-гистаминовых рецепторов или антациды, однако их профилактическая эффективность ниже. После анализа результатов недавно завершившихся и продолжающихся исследований представления о целесообразности и длительности «тройной» антитромботической терапии после коронарного стентирования могут быть пересмотрены.
5.1.5.4. Острый коронарный синдром (нестабильная стенокардия, инфаркт миокарда)
Особенностей антитромботического лечения в ранние сроки острого коронарного синдрома у больных с МП нет. Оно включает сочетание ацетилсалициловой кислоты, клопидогреля (начиная с ранних сроков заболевания и на протяжении 1 года) и краткосрочное (вплоть до 1 недели) парентеральное введение антикоагулянтов.
У ряда больных имеются показания к тромболитической терапии и реваскуляризации миокарда. В последующий 1 год для одновременного предупреждения кардиоэмболических и повторных тромботических осложнений коронарного атеросклероза показано сочетание ацетилсалициловой кислоты и антагонистами витамина К с целевым МНО 2,0-3,0 или монотерапия антагонистами витамина К при целевом МНО 2,5-3,5 в случаях, когда требуется поддержание более высоких значений МНО.
Продление тройной антитромботической терапии, включающей ацетилсалициловую кислоту, клопидогрель и антагонист витамина К, на длительный срок в случаях, когда не выполнялось коронарное стентирование, представляется малооправданным, поскольку подобный поход сопряжен с существенным увеличением риска крупных кровотечений [13, 14]. Сочетание ацетилсалициловой кислоты, прасугреля или тикагрелора и пероральных антикоагулянтов не изучено. Нет также оснований рассматривать сочетание ацетилсалициловой кислоты с прасугрелом или тикагрелором как адекватную замену пероральным антикоагулянтам в профилактике кардиоэмболических осложнений при МП.
Если острый коронарный синдром развивается на фоне подобранной дозы антагониста витамина К, разумно отказаться от перехода на парентеральное введение антикоагулянтов, поддерживая МНО в диапазоне 2,0-3,0 (в том числе в случаях, когда проводится тромболитическая терапия или выполняется коронарная ангиография с последующим чрескожным коронарным вмешательством), используя при этом сочетание ацетилсалициловой кислоты и клопидогрела.
Подходы к раннему лечению острого коронарного синдрома, развившегося на фоне приема апиксабана, дабигатрана этексилата или ривароксабана не разработаны. С учетом периода полувыведения этих лекарственных средств, через 12 часов после их последнего приема можно перейти на парентеральное введение антикоагулянтов.
5.1.5.5. Острый ишемический инсульт
Острый ишемический инсульт нередко оказывается первым проявлением МП, учитывая частое бессимптомное течение аритмии. Тактика ведения подобных больных изучена недостаточно. В течение первых 2-х недель после кардиоэмболического инсульта отмечается наиболее высокий риск его рецидива, связанного с повторной тромбоэмболией. Однако антикоагуляция в острую фазу инсульта может привести к развитию внутричерепного кровотечения или геморрагической трансформации инфаркта мозга.
У пациентов с МП и острым ишемическим инсультом или ТИА перед началом антикоагулянтной терапии необходимо обеспечить адекватный контроль артериальной гипертонии и провести компьютерную или магнитно-резонансную томографию головного мозга для исключения внутричерепного кровоизлияния. При отсутствии кровоизлияния антикоагуляцию начинают через 2 недели, однако при наличии кровоизлияния назначать антикоагулянты не следует. У пациентов с МП и ТИА антикоагулянтную терапию следует начать как можно быстрее, при условии исключения церебрального инфаркта или кровоизлияния.
При возникновении ишемического инсульта на фоне лечения пероральными антикоагулянтами применение тромболитической терапии тканевым активатором плазминогена в первые 4,5 часа от его возникновения, противопоказано. В качестве альтернативного метода лечения в таких ситуациях можно оценить механическую реканализацию окклюзированной артерии.
5.1.5.6. Трепетание предсердий
Риск инсульта при трепетании предсердий изучался ретроспективно у большого числа больных пожилого возраста и оказался сопоставимым с таковым у пациентов с ФП. Поэтому рекомендации по тромбопрофилактике у пациентов с трепетанием и фибрилляцией предсердий одинаковые.
5.1.5.6. Кардиоверсия
Антикоагулянтная терапия является обязательной перед плановой кардиоверсией, если МП сохраняется более 48 часов или её длительность не известна. Результаты когортных исследований указывают, что лечение антагонистами витамина К (МНО = 2,0-3,0) следует продолжать в течение по крайней мере 3-х недель до кардиоверсии. Тромбопрофилактика обязательна как перед электрической, так и медикаментозной кардиоверсией у больных с длительностью МП>48 часов.
Терапию антагонистами витамина К следует продолжать по крайней мере в течение 4-х недель после кардиоверсии, учитывая риск тромбоэмболий, связанный с дисфункцией левого предсердия и его ушка (так называемое “оглушение предсердий”).
Если длительность эпизода МП составляет менее 48 часов, кардиоверсию можно выполнить в неотложном порядке под прикрытием внутривенного введения нефракционированного гепарина с последующей инфузией нефракционированного или подкожным введением низкомолекулярного гепарина. У больных с высоким риском инсульта (митральный стеноз или предшествующие тромбоэмболии) лечение пероральными антикоагулянтами начинают после кардиоверсии и продолжают пожизненно. Начатое лечение с помощью нефракционированного или низкомолекулярного гепарина продолжают как минимум 5 суток от начала подбора дозы антагониста витамина К и получения значений МНО, находящихся в терапевтическом диапазоне (2,0-3,0) при двух последовательных определениях с интервалом примерно в сутки.
У пациентов с длительностью МП>48 часов в сочетании с острой ишемией миокарда или нестабильной гемодинамикой (стенокардия, инфаркт миокарда, отек легких или шок) следует провести неотложную кардиоверсию. Перед восстановлением ритма начинают вводить нефракционированный или низкомолекулярный гепарин. После кардиоверсии назначают антагонисты витамина К, а лечение гепарином продолжают до тех пор, пока не будет достигнуто терапевтическое МНО (2,0-3,0). Длительность антикоагулянтной терапии составляет 4 недели.
При плановой кардиоверсии у больных с неклапанным МП, предполагающей как минимум 3-х недельное предварительное использование антикоагулянтов, в качестве альтернативы антагонистам витамина К может использоваться дабигатрана этексилат (150 мг дважды в сутки) (27) или ривароксабан (20 мг однократно в сутки) [28]. У больных, получающих дабигатрана этексилат или ривароксабан для профилактики кардиоэмболических осложнений, в случае возникновения пароксизма МП, требующего восстановления синусового ритма, проведение кардиоверсии возможно на фоне продолжающейся терапии указанными препаратами, без дополнительного использования других антикоагулянтов.
5.1.5.7. Кардиоверсия под контролем чреспищеводной эхокардиографии
Период обязательной трёхнедельной антикоагуляции перед кардиоверсией может быть сокращен, если при чреспищеводной эхокардиографии в левом предсердии или его ушке не будет выявлен тромб или спонтанное эхоконтрастирование высокой степени. С помощью этого метода можно выявить не только тромб в ушке левого предсердия или в других камерах сердца, а также спонтанное эхоконтрастирование, но и атеросклеротические бляшки в аорте.
Кардиоверсия под контролем чреспищеводной эхокардиографии может служить альтернативой 3-х недельной антикоагуляции перед восстановлением ритма, а также применяться в тех случаях, когда состояние больного требует проведения быстрой кардиоверсии, а антикоагулянтная терапия невозможна (отказ пациента или высокий риск кровотечений) или имеется высокая вероятность наличия тромба в левом предсердии или его ушке [30]. Чреспищеводную эхокардиографию следут выполнять после создания терапевтического уровня антикоагуляции за счет подобранной дозы антагониста витамина К или парентерального введения нефракционированного или низкомолекулярного гепарина.
Если при чреспищеводной эхокардиографии тромб в левом предсерии и ушке левого предсердия не обнаружен, может быть проведена кардиоверсия. В последующем следует продолжать использование антагониста витамина К (если доза была подобрана до кардиоверсии) или вводить гепарин до тех пор, пока не будет достигнуто целевое МНО на фоне начатого приема антагонистов витамина К. При наличии тромба в левом предсердии или его ушке следует проводить лечение антагонистами витамина К (МНО 2,0-3,0) в течение 3 недель, после чего повторить чреспищеводную эхокардиографию. В случае растворения тромба может быть проведена кардиоверсия, после которой назначают терапию пероральными антикоагулянтами в течение 4 недель. Ограниченные исследования и личный опыт экспертов указывает на возможность 3 недельного применения эноксипарина (в дозах используемых для лечения венозных тромбозов) с целью скорейшего разрешения тромбоза ушка левого предсердия [31].
Если тромб сохраняется, учитывая высокий риск тромбоэмболий на фоне кардиоверсии, можно отказаться от восстановления синусового ритма в пользу контроля частоты сокращений желудочков, особенно если удается контролировать симптомы МП.
Необходимости в проведении чреспищеводной эхокардиографии всем пациентам, которым пранируется электрическая кардиоверсия, нет. Проведенные исследования показали, что частота тромбоэмболческих осложнений после электрической кардиоверсии у лиц, которым она проводилась под контролем чреспищеводной эхокардиографии, и у больных, находившихся на адекватной 3-недельной антикоагулянтной терапии (МНО -2,0-3,0), одинакова [32].
5.1.6. Нефармакологические методы профилактики инсульта
Обоснование и методика окклюзии ушка левого предсердия
Хирургическая резекция или ушивание ушка левого предсердия часто выполняются (как сопутствующая процедура) во время операции на открытом сердце. У пациентов с хирургически удаленным ушком левого предсердия отмечается низкая частота инсульта.
В последнее время были разработаны малоинвазивные эпикардиальные и интервенционные транссептальные методики окклюзии отверстия ушка левого предсердия в целях снижения риска инсульта [33, 34]. Эти процедуры и устройства могут служить альтернативой пероральным антикоагулянтам у больных с МП и высоким риском инсульта при наличии противопоказаний к длительному приему пероральных антикаогулянтов и, если эффективность окклюзии ушка левого предсердия будет убедительно доказана, стать потенциальной заменой длительной терапии пероральными антикоагулянтами.
Результаты окклюзии ушка левого предсердия
Хотя хирургическая резекция или окклюзия ушка левого предсердия выполняется в клинической практике в течение нескольких десятилетий, пока не получено неопровержимых доказательств того, что эта процедура уменьшает риск инсульта у пациентов с МП из-за отсутствия крупных контролируемых исследований. Кроме того, имеющиеся данные свидетельствуют, что не все инсульты у больных с МП являются кардиоэмболическими или связанными с МП, а ушко левого предсердия, вероятно, является не единственной областью левого предсердия, в которой могут образовываться тромбы. Это указывает на потенциальную необходимость антитромботической терапии у пациентов с МП даже после удаления или окклюзии ушка левого предсердия [35].
Результаты удаления или окклюзии ушка левого предсердия в ретроспективных или наблюдательных исследованиях, выполненных на различных контингентах больных, противоречивы. Кроме того, пока не получено убедительных данных о преимуществах какого-либо из методов окклюзии ушка левого предсердия. Риски хирургического удаления ушка левого предсердия включают крупные кровотечения и неполную окклюзию ушка левого предсердия с сохраняющимся риском инсульта.
В настоящее время для клинического использования в Европе доступны различные самораскрывающиеся устройства, которые транссептально вводятся в ушко левого предсердия: WATCHMAN (Boston Scientific, Natick, MA, USA), Amplatzer Cardiac Plug (St. Jude Medical, St Paul, MN, USA) и др., но их оценка в контролируемых исследованиях пока не завершена.
В исследовании PROTECT AF были рандомизированы 707 пациентов, которым либо выполняли чрескожную окклюзию ушка левого предсердия с помощью устройства WATCHMAN, либо назначали терапию антагонистом витамина К (МНО=2,0–3,0; контрольная группа; n=244) [36]. Пациенты, рандомизированные в группу окклюзии ушка левого предсердия, получали пероральный антикоагулянт в течение 45 дней после процедуры, а затем -двойную антитромбоцитарную терапию в течение 6 месяцев и в дальнейшем монотерапию АСК. Согласно основному показателю эффективности (сумма случаев инсульта, сердечно-сосудистой смерти и системных эмболий) группа окклюзии ушка левого предсердия не уступала группе, получавшей пероральный антикоагулянт. Частота нежелательных явлений была выше в основной группе, главным образом, за счет перипроцедурных осложнений.
Регистр Continued Access to PROTECT AF (CAP) предназначен для наблюдения за состоянием пациентов после окончания набора в исследования и указаывает на «эффект кривой обучения» в виде снижения частоты осложнений после окончания исследования [37]. В настоящее время продолжается набор пациентов во второе рандомизированное исследование PREVAIL. В исследовании осуществимости и безопасности применения устройства Amplatzer Cardiac Plug была предпринята попытка окклюзии ушка ЛП данным методом у 137 из 143 пациентов; процедура оказалась успешной у 132 пациентов (96%) [34]. Серьезные осложнения были зарегистрированы у 10 (7,0%) больных. В настоящее время продолжается рандомизированное проспективное исследование этого устройства (Amplatzer Cardiac Plug Trial).
Хотя концепция окклюзии ушка левого предсердия представляется обоснованной, в настоящее время недостаточно данных об эффективности и безопасности, чтобы можно было рекомендовать этот подход всем пациентам с МП, кроме тех, кому противопоказана длительная терапия пероральными антикоагулянтами. Однако в отсутствие контролируемых клинических исследований данная рекомендация основана только на консенсусе экспертов. Кроме того, для адекватной оценки данных методик необходимы достаточно крупные длительные рандомизированные исследования, сравнивающие интервенционную чрескожную/хирургическую окклюзию ушка левого предсердия с терапией пероральными антикоагулянтами (включая новые пероральные антикоагулянты) у больных с высоким риском инсульта.
Необходимость пожизненного приема ацетилсалициловой кислоты после установки устройства для окклюзии ушка левого предсердия и существенный риск кровотечений на фоне приема ацетилсалициловой кислоты могут противодействовать преимуществу интервенционной окклюзии ушка левого предсердия.
В настоящее время интервенционная окклюзия ушка левого предсердия не показана просто в качестве альтернативы терапии пероральными антикоагулянтами для уменьшения риска инсульта. Интервенционная чрескожная окклюзия ушка левого предсердия может иметь значение у больных с риском тромбоэмболий, которые не могут получать длительную терапию любыми пероральными антикоагулянтами.
5.2. Контроль частоты сердечных сокращений и ритма сердца
5.2.1. Контроль частоты сердечных сокращений и ритма сердца при оказании неотложной помощи
Целями неотложной помощи больным с МП являются профилактика тромбоэмболических осложнений и улучшение функции сердца. Решение о неотложном восстановлении синусового ритма (у больных с выраженными нарушениями гемодинамики) или о быстром снижении частоты желудочкового ритма (у большинства остальных пациентов) зависит от тяжести симптомов МП.
5.2.1.1. Контроль частоты сердечных сокращений при оказании неотложной помощи
Высокая частота и нерегулярность ритма желудочков могут быть причиной тяжелых нарушений гемодинамики у пациентов с МП. Больные с тахисистолической формой МП нуждаются в быстром снижении ЧСС. Внутривенное введение дилтиазема, а также метопролола позволяет добиться быстрого угнетения проведения через атрио-вентрикулярный узел и урежения темпа желудочковых сокращений. Если состояние пациента достаточно стабильно, возможно пероральное применение бета-адреноблокаторов или недигидропиридиновых антагонистов кальция.
При неэффективности бета-блокаторов, недигидропиридиновых антагонистов кальция может применяться амиодарон, особенно в случаях с низкой фракцией ЛЖ. Однако амиодарон нельзя применять внутривенно для контроля ЧСС у больных с МП и сопутствующим синдромом Вольфа-Паркинсона-Уайта. У таких пациентов также противопоказано внутривенное введение дигоксина, дилтиазема, верапамила и аденозина. Это обусловлено тем, что указанные препараты, блокируя или замедляя проведение через а-в узел импульсов из предсердий на желудочки, могут ускорять проведения по аномальному пути, что в ряде случаев приводит к развитию фибрилляции желудочков.
В острой ситуации целевая частота желудочкового ритма обычно должна составлять 80-100 в минуту.
Контроль ЧСС в рамках оказания неотложной помощи должен сопровождаться переходом к длительной терапии с целью контроля частоты желудочковых сокращений.
5.2.1.2. Медикаментозная кардиоверсия
Во многих случаях синусовый ритм восстанавливается спонтанно в течение первых нескольких часов или дней. При наличии тяжелых проявлений заболевания, сохранении симптомов, несмотря на адекватный контроль ЧСС может быть проведена медикаментозная кардиоверсия путем внутривенного введения антиаритмических средств.
У лиц, уже имевших кардиоверсию по поводу МП, у которых аритмия длится более 48 часов, предпочтительнее электрическая (а не медикаментозная) кардиоверсия. У лиц с МП, возникающем остро, без жизнеугрожающей гемодинамической нестабильности, при длительности аритмии менее 48 часов возможны выбор стратегии как контроля ЧСС, так и контроля ритма сердца; при неизвестной продолжительности аритмии или ее длительности>48 часов лечение следует начинать с контроля ЧСС.
Решение вопроса о медикаментозной или электрической кардиоверсии зависит от клинических обстоятельств и ресурсов у людей с вновь возникшим МП.
Частота восстановления синусового ритма с помощью большинства антиаритмических препаратов ниже, чем при электрической кардиоверсии, однако для лекарственной кардиоверсии не требуется применение седативных препаратов или наркоза.
Большинство больных, которым проводится медикаментозная кардиоверсия, нуждаются в непрерывном наблюдении и мониторировании ЭКГ во время введения препарата и после его завершения (обычно в течение половины периода полувыведения). Это необходимо своевременного выявления проаритмического действия антиаритмического препарата (например, желудочковые аритмогенные эффекты), остановку синусового узла или атрио-вентрикулярную блокаду.
Коронарная болезнь сердца, рубцовые изменения миокарда после перенесенного инфаркта, снижение насосной функции сердца с симптомами хронической сердечной недостаточности и/или сниженной фракцией выброса ЛЖ по данным ЭХОКГ или других методов, а также гипертрофия миокарда, являясь признаками структурного поражения сердца, существенно повышают риск аритмогенного действия противоаритмических препаратов и вносят значимые ограничения в выбор средств антиаритмической терапии.
Прокаинамид, пропафенон, флекаинид, ибутилид, вернакалант не должны применяться, как средства лекарственной кардиоверсии у больных со структурным поражением сердца.
У этой же категории больных должны быть исключены из применения этацизин, пропафенон (ритмонорм), флекаинид, как средства профилактики рецидивов МП после лекарственной или электрическай кардиоверсии и как средства длительной антиаритмической терапии пациентов с МП.
Самостоятельная кардиоверсия с помощью пероральных антиаритмических средств (как способ самопомощи пациентов по принципу “таблетка в кармане”) возможна лишь у отдельных амбулаторных больных, и только в тех случаях, когда безопасность подобного способа устранения аритмии была установлена ранее в условиях стационара [38].
Эффективность использования большинства антиаритмических препаратов для лекарственной кардиоверсии доказана у больных с недавно развившимся МП, продолжительностью менее 48 часов.
Для медикаментозной кардиоверсии могут быть использованы различные препараты.
После введения амиодарона восстановление синусового ритма происходит на несколько часов позднее, чем после применения флекаинида и пропафенона (39). Через 8 часов после введения препаратов эффективность амиодарона в плане купирования МП ниже, но к 24 часам она такая же, что и у флекаинида и пропафенона. Амиодарон нельзя применять внутривенно для купирования МП при наличии сопутствующего синдрома Вольфа-Паркинсона-Уайта.
Вернакалант — сравнительно новый антиаритмик, который начали применять в Европе (74). Восстанавливает синусовый ритм при пароксизмальном МП по данным нескольких рандомизированных плацебо-контролируемых исследований примерно в 50% случаев в течение 90 минут после введения (в т.ч. при МП после кардиохирургического вмешательства). Продемонстрировал большую эффективность в сравнении с амиодароном. Вводится внутривенно в дозе 3 мг/кг в течение 10 минут, при неэффективности через 15 минут повторно в дозе 2 мг/кг. Не эффективен при персистирующем МП и правопредсердном трепетании предсердий. Может вызвать гипотонию и синусовую брадикардию. Незначительно увеличивает интервал Q-T и продолжительность комплекса QRS. Противопоказан при артериальной гипотонии, хронической сердечной недостаточности III-IV ФК и фракции выброса ЛЖ ≤35%, а также тяжелом аортальном стенозе и удлинении интервала QT >440 мс. Следует применять с осторожностью при хронической сердечной недостаточности I-II ФК.
Ибутилид. У больных с недавно развившимся эпизодом МП инфузия ибутилида (однократная или повторная с интервалом 10 мин) в дозе 1 мг (в течение 10 минут) обеспечивала восстановление синусового ритма в течение 90 минут примерно у 50% случаев (по данным нескольких рандомизированных исследований) [41]. Время до восстановления синусового ритма составляло приблизительно 30 минут. Наиболее серьезным побочным эффектом является полиморфная желудочковая тахикардия типа torsade de pointes (tdp), преимущественно неустойчивая, однако может потребоваться электрическая дефибрилляция. Ибутилид может приводить к удлинению интервала Q-Tc. У больных с трепетанием предсердий эффективность ибутилида выше, чем при МП.
Прокаинамид – антиаритмический препарат IA подкласса по классификации E.M.Vaughan– Williams. В Европейских рекомендациях 2010 г. он впервые исключен из числа антиаритмических препаратов, которые могут использоваться для восстановления синусового ритма при пароксизмальной форме МП, из-за отсутствия четких доказательств его эффективности в контролируемых исследованиях. Вместе с тем, в Американском руководстве 2014 г. прокаинамид рекомендуется использовать как для урежения темпа желудочковых сокращений, так и для восстановления синусового ритма при МП у больных с наличием дополнительный путей проведения [2].
В силу исторически сложившихся традиций, а также благодаря невысокой стоимости прокаинамид до сих пор остается одним из самых широко применяемых антиаритмических препаратов для купирования МП в Кыргызстане. Для парентерального введения выпускается в ампулах по 500 мг. Обычно используется внутривенное медленное струйное или капельное введение препарата в дозе 500-1000 мг (на физиологическом растворе или 5% растворе глюкозы). Препарат рекомендуется использовать только для острого купирования МП.
Эффективность прокаинамида при устранении недавно возникшего приступа МП была относительно не высока, составляя примерно 40-50% в первые 8-12 часов после его введения при пароксизмальной форме МП [42].
В одном из немногих слепых плацебоконтролируемых исследований синусовый ритм в течение часа после введения прокаинамида был восстановлен у 50,9% больных, спонтанно (введение плацебо) – у 28,1%. В другом исследовании той же группы авторов в течение 24 часов синусовый ритм восстанавливался у у 68,5% пациентов. В открытом исследовании эффективность прокаинамида составила 52,2% [43]. Побочные действия препарата при внутривенном введении включают артериальную гипотензию, диспептические явления, слабость, головную боль, головокружение, депрессию, бессонницу, галлюцинации. Проаритмическое действие заключается в возникновении нарушений атрио-вентрукулярной и внутрижелудочковой проводимости, полиморфной желудочковой тахикардии, фибрилляции желудочков, асистолии [44].
В нескольких плацебо-контролируемых рандомизированных исследованиях была установлена способность пропафенона восстанавливать синусовый ритм у больных с недавно развившимся эпизодом МП [45]. После внутривенного введения препарата в дозе 2 мг/кг в течение 10-20 минут частота восстановления ритма составляла от 41 до 91%, а у пациентов группы плацебо –10-29%. Пропафенон мало эффективен при персистирующем МП и трепетании предсердий.
Пропафенон не следует назначать пациентам с нарушенной функцией ЛЖ и ишемией миокарда, а также при выраженной (больше 14 мм) гипертрофии левого желудочка. Кроме того, пропафенон обладает слабой бета-адреноблокирующей активностью, поэтому целесообразно избегать его применения у пациентов с тяжелой обструктивной болезнью легких. Ритм восстанавливается в течение периода времени от 30 минут до 2 ч. Пропафенон может быть эффективен также при приеме внутрь (восстановление ритма через 2-6 часов, см. также раздел «таблетка в кармане»).
Внутривенное введение флекаинида характеризуется доказанной эффективностью (67-92% через 6 ч) у больных с непродолжительным (главным образом <24 ч) эпизодом МП [46]. Обычная доза составляет 2 мг/кг в течение 10 минут. У большинства пациентов синусовый ритм восстанавливается в течение первого часа после внутривенного введения. Препарат мало эффективен при персистирующем МП и трепетании предсердий. При недавно развившемся эпизоде МП может быть эффективным пероральное применение флекаинида. Рекомендуемые дозы составляют 200-400 мг (см. также раздел «таблетка в кармане»). Флекаинид не следует назначать больным с заболеванием сердца, сопровождающимся нарушением функции ЛЖ и ишемией, а также при выраженной (больше 14 мм) гипертрофии левого желудочка.
Другие средства
Эффективность соталола и метопролола в плане купирования МП не превышает 13%. Сообщений об эффективности атенолола, карведилола, бисопролола, пропранолола, тимолола или эсмолола не опубликовано.
В сравнительных исследованиях с флекаинидом, эсмололом или пропафеноном частота восстановления синусового ритма при введении верапамила составила 6%, 12% и 14% в небольших группах из 17, 24 и 29 больных, соответственно.
Дигоксин как средство устранения МП не эффективен. В исследовании с участием 239 больных с МП длительностью менее 7 дней частота восстановления синусового ритма через 16 ч составила 46% в группе плацебо и 51% в группе применения дигоксина. В двух других исследованиях с участием 40 и 82 пациентов, частота восстановления синусового ритма (плацебо и дигоксин) составила 40% против 47% и 14% против 32%, соответственно.
Таким образом, у больных с недавно развившемся МП (обычно длительностью <48 ч) возможна медикаментозная кардиоверсия:
— при отсутствии структурного заболевания сердца — с помощью внутривенного введения флекаинида, пропафенона (ритмонорма) (возможен его пероральный прием), прокаинамида или нибентана;
— при наличии структурного поражения сердца – амиодарона.
Ожидаемая частота кардиоверсии составляет 72% — при внутривенном введении и 63% — при приеме внутрь (47).
Эффективно применение ибутилида, однако при этом необходимо помнить о вероятности развития полиморфной желудочковой тахикардии на фоне удлинения интервала Q-T. Безопасность купирования недавно возникшего МП на фоне постоянного приема антиаритмических препаратов не изучена, поэтому по мнению экспертов в таких ситуациях следует применять стратегию контроля ЧСС.
Таблица 9.
Лекарственные средства, предназначенные для медикаментозной кардиоверсии у больных с недавно развившимся приступом ФП, и их дозы (3)
| Препарат | Доза | Последующая доза | Риски и осложнения |
| Амиодарон | 5мг/кг в/в в течение 1ч | 50мг/ч | Флебит, гипотония. Снижает частоту ритма желудочков сердца. Отсроченное во времени восстановление синусового ритма. |
| Вернакалант | 3мг/кг в/в в течение 10 мин | Через 15 мин повторная инфузия 2мг/кг в/в в течение 10 мин | Изучался только в клинических исследованиях. Недавно разрешен к применению в Европе. |
| Ибутилид | 1мг в/в в течение 10 мин | Через 10 мин повторное введение 1мг в/в в течение 10 мин | Может вызвать удлинение QT и развитие желудочковой тахикардии типа torsade de pointes (tdp). Контролировать появление аномальных волн T-U или удлинение QT. Снижает частоту ритма желудочков. |
| Прокаинамид | 500-1000мг однократно в/в медленно (20-30мг/мин) | Замедляет АВ- и внутри-желудочковую проводимость, может вызвать полиморфную желудочковую тахикардию типа tdp, фибрилляцию желудочков, асистолию. | |
| Пропафенон | 2мг/кг в/в в течение 10 мин или 450-600мг внутрь | Нельзя назначать пациентам с выраженным структурным заболеванием сердца. Может вызвать удлинение QRS. Несколько снижает частоту ритма желудочков, но может вызвать ее увеличение вследствие трансформации в трепетание предсердий с проведением 1:1. | |
| Флекаинид | 2мг/кг в/в в течение 10 мин или 200-300мг внутрь | Не применяется | Нельзя назначать пациентам с выраженным структурным заболеванием сердца. Вызывает удлинение продолжительности QRS и, соответственно, интервала QT. Может повышать частоту ритма желудочков вследствие трансформации в трепетание предсердий с проведением 1:1. |
5.2.1.3. Самостоятельное купирование мерцания предсердий «таблетка в кармане»
Некоторые больные могут купировать острые пароксизмы МП самостоятельно. Этот подход может использоваться у отдельных пациентов с нечастыми рецидивами МП (от 1 раз в месяц до 1 раза в год), сопровождающимися выраженными симптомами. Прежде чем рекомендовать подобную тактику лечения, следует оценить показания и противопоказания, а также обязательно оценить эффективность и безопасность перорального приема препаратов в условиях стационара.
Самостоятельное купирование аритмии возможно у больных с пароксизмальной мерцательной аритмией, у которых:
1) нет в анамнезе признаков дисфункции левого желудочка;
2) имеются нечастые симптомные пароксизмы мерцания предсердий;
3) систолическое АД выше 100 мм Нд и ЧСС в покое больше 70 уд/мин.
4) у больного есть четкое представление о том, как и в каких случаях принимать препарат.
В течение 3 часов после перорального приема пропафенона (ритмонорма) в условиях стационара ритм удавалось восстановить у 55 из 119 больных (45%), а после приема плацебо – у 22 из 121 пациента (18%) (48). В небольших исследованиях пропафенон и флекаинид демонстрировали сходную эффективность. По данным одного исследования, самостоятельное пероральное применение больным пропафенона (450-600 мг) или флекаинида (200-300 мг) может быть безопасным (в 1 из 569 случаев развилось трепетания предсердий с высокой кратностью проведения на желудочки) и эффективным (94%; 534 из 569 случаев) способом устранения МП в амбулаторных условиях [38]. Пациентам должны быть проинструктированы о целесообразности приема флекаинида или пропафенона при появлении симптомов МП.
5.2.3. Электрическая кардиоверсия
Электрическая кардиоверсия (ЭКВ) – эффективный метод восстановления синусового ритма у больных с МП. Практически во всех руководствах по ведению МП признается, что электрическая кардиоверсия предпочтительнее, чем медикаментозная при выборе тактики контроля ритма сердца.
При длительности МП более 48 часов и отсутствии адекватной антикоагулянтной терапии в течение последних 3 недель, перед восстановлением синусового ритма с помощью ЭКВ, для исключения внутрипредсердного тромбоза необходимо предварительное проведение чреспищеводной эхокардиографии. В случае развития асистолии или брадикардии после ЭКВ может возникнуть необходимость в проведении эндокардиальной или наружной кардиостимуляции.
Успех ЭКВ заключается в прекращении МП, что подтверждается наличием по крайней мере двух последовательных зубцов Р после нанесения электрического разряда. Имеющиеся данные указывают на преимущества наружных дефибрилляторов с двухфазным (биполярным) импульсом разряда, требующим для достижения эффекта меньшего количества энергии (обычно не более 150-200 Дж) по сравнению с монофазным (монополярным) импульсом, при котором энергия разряда может достигать 360 Дж.
Исследованиями показан существенно более высокий успех ЭКВ после первого разряда, если используется биполярный импульс. Применение биполярных импульсов различных видов, по сравнению с монополярными, привело к увеличению успеха ЭКВ персистирующего МП в среднем с 83 до 94%.
Проведение ЭКВ требует нанесения электрического импульса, синхронизированного с комплексом QRS, чтобы не допустить попадания разряда в «уязвимый период» сердечного цикла. Такое попадание сопряжено с высокой вероятностью развития фибрилляции желудочков. Синхронизация снижает вероятность фибрилляции желудочков, но не исключает ее полностью.
В настоящее время существуют два стандартных варианта наложения электродов. В нескольких исследованиях было показано, что при передне-заднем их наложении эффективность кардиоверсии выше, чем при передне-боковом [49]. Если первые разряды не устраняют аритмию, следует изменить положение электродов и повторить кардиоверсию. После процедуры необходимо мониторировать ЭКГ и показатели гемодинамики в течение не менее 3 часов, прежде чем позволить пациенту покинуть клинику.
Эндокардиальная кардиоверсия может быть полезной и обоснованной в особых ситуациях, например, во время инвазивных процедур, когда введение катетера для кардиоверсии не требует дополнительного сосудистого доступа. Однако этот метод кардиоверсии практически не используется, за исключением тех случаев, когда имеется имплантированный кардиовертер-дефибриллятор.
Таблица 10.
Рекомендации по электрической кардиоверсии (3)
| Рекомендации | Класс | Уровень |
| Проведение неотложной кардиоверсии рекомендуется, если частота ритма желудочков не поддается медикаментозному контролю и при этом сохраняются стенокардия или другие проявления ишемии миокарда, или выраженная гипотензия, или проявления сердечной недостаточности. | I | C |
| Проведение неотложной кардиоверсии рекомендуется пациентам с МП и синдромом преждевременного возбуждения желудочков при наличии высокой частоты ритма желудочков и нестабильной гемодинамике. | I | В |
| Перед назначением длительной антиаритмической терапии, направленной на профилактику рецидивов МП, целесоообразно проведение плановой электрической кардиоверсии. | IIa | B |
| Перед выполнением электрической кардиоверсии для повышения ее эффективности и предупреждения рецидивов МП целесообразно назначение амиодарона (В), флекаинида (В), пропафенона (В), ибутилида (В), соталола (В) или аллапинина (С). | IIa | В/С |
| Проведение повторных электрических кардиоверсий может быть целесообразным в тех случаях, когда МП сопровождается выраженной симптоматикой и при этом рефрактерна к другим методам лечения. | IIb | C |
| Для контроля частоты сердечных сокращений перед электрической кардиоверсией могут применяться бета-адреноблокаторы, дилтиазем или верапамил, хотя их способность положительно влиять на успех кардиоверсии и предупреждать ранние рецидивы МП не установлена. | IIb | С |
| Электрическая кардиоверсия противопоказана пациентам с интоксикацией сердечными гликозидами. | III | C |
Осложнения
ЭКВ может осложниться тромбоэмболиями и аритмиями; кроме того, могут наблюдаться осложнения общей анестезии. Частота тромбоэмболий после дефибрилляции составляет 1-2%. Ее можно снизить с помощью адекватной антикоагуляции перед плановой кардиоверсией или путем исключения тромбоза левого предсердия.
При правильном наложении электродов дефибриллятора ожоги кожи встречаются редко. У больных с дисфункцией синусового узла, особенно у пожилых людей со структурным заболеванием сердца, может развиться длительная остановка синусового узла. Опасные аритмии, такие как желудочковая тахикардия и фибрилляция желудочков, могут наблюдаться при наличии гипокалиемии, интоксикации сердечными гликозидами или неадекватной синхронизации.
Электрическая кардиоверсия у больных с имплантированными водителями ритма сердца и дефибриллятором
Электрод для проведения наружной кардиоверсии должен находиться на расстоянии более 6-8 см от места имплантации водителя ритма или кардиовертера-дефибриллятора. Рекомендуется передне-заднее наложение электродов. Предпочтительно использование двухфазного дефибриллятора, так как в этом случае для купирования МП требуется разряд меньшей энергии. У пейсмейкер-зависимых пациентов необходимо учитывать возможное возрастание порога стимуляции. Такие пациенты должны находиться под тщательным наблюдением. После кардиоверсии следует проверить имплантированное устройство с помощью наружного программатора.
Рецидив МП после электрической кардиоверсии
Рецидивы МП после ЭКВ возникают в три временных интервала:
1) Немедленный рецидив — в течение первых нескольких минут после ЭКВ.
2) Ранний рецидив — в первые 5 дней после ЭКВ.
3) Поздний рецидив, возникающий через 5 и более дней после ЭКВ.
Факторы, предрасполагающие к рецидивированию МП, включают в себя возраст, длительность МП перед кардиоверсией, число предыдущих рецидивов, увеличение размеров левого предсердия или снижение его функции, наличие коронарной болезни сердца, заболевания легких или митрального порока сердца. Предсердная экстрасистолия с изменяющимися интервалами сцепления и так называемые ранние экстрасистолы “Р” на “Т”, синусовая тахикардия, нарушения внутрипредсердной и межпредсердной проводимости, также повышают риск рецидива МП.
Амиодарон, ибутилид, соталол, флекаинид или пропафенон, назначенные перед кардиоверсией, повышают вероятность восстановления синусового ритма и снижают риск немедленных и ранних рецидивов. Для профилактики поздних рецидивов необходим постоянный длительный прием антиаритмических препаратов.
Наиболее действенным средством такой профилактики является амиодарон, превосходящий по своей эффективности все другие средства антиаритмической терапии. 69% больных сохраняют синусовый ритм в течение года применения амиодарона. Для соталола и пропафенона этот показатель составляет 39% (50).
Непродолжительное (не более 2 месяцев) применение после кардиоверсии этацизина характеризуется результатами немногочисленных и небольших открытых исследований. Имеющиеся данные указывают на то, что этацизин менее эффективен, чем пропафенон, как средство удержания синусового ритма после ЭКВ.
Некоторые пациенты, у которых эпизоды МП, протекают с выраженной клинической симптоматикой, но возобновляются не часто (1-2 раза в год), предпочитают повторные кардиоверсии длительной противорецидивной антиаритмической терапии или лечению, направленному на снижение ЧСС в условиях сохраняющейся аритмии.
5.3. Длительная терапия
Общие подходы
Выделяют 5 основных задач лечения больных с МП:
1. Профилактика тромбоэмболических осложнений.
2. Облегчение симптомов.
3. Оптимальное лечение сопутствующих сердечно-сосудистых заболеваний.
4. Контроль ЧСС.
5. Коррекция нарушения ритма.
Эти цели не являются взаимоисключающими. Начальная стратегия лечения может отличаться от долгосрочной цели ведения пациента. У больных с МП, сопровождающимся клиническими симптомами и сохраняющимся в течение нескольких недель, на первом этапе могут быть использованы антикоагулянты и средства, урежающие ритм, в то время как в более поздние сроки целью будет восстановление синусового ритма.
Если контроль ЧСС не позволяет добиться адекватного симптоматического эффекта, очевидно, что целью лечения должно стать восстановление синусового ритма.
Быстрая кардиоверсия обоснована, если МП вызывает артериальную гипотонию или нарастание сердечной недостаточности. Напротив, уменьшение симптомов на фоне контроля частоты желудочкового ритма у пожилого пациента может служить основанием для отказа от попыток восстановления синусового ритма.
Контроль ритма сердца или частоты сердечных сокращений
На первом этапе больным с МП назначают антитромботические препараты и средства, урежающие темп желудочковых сокращений.
Существует очевидное несоответствие между неблагоприятностью прогноза у больных с МП по сравнению с таковым у пациентов с синусовым ритмом и предполагаемой пользой сохранения синусового ритма, с одной стороны, и результатами фактически всех сравнительных исследований стратегий контроля ЧСС и ритма сердца, с другой.
В зависимости от течения заболевания первоначально выбранная стратегия может оказаться недостаточной, поэтому она может быть заменена антиаритмическими средствами или другими вмешательствами. Если МП сохраняется в течение длительного срока, то стойкое восстановление синусового ритма маловероятно. Клинические данные, подтверждающие пользу раннего контроля ритма сердца, отсутствуют. Тем не менее, вероятно, что на раннем этапе развития МП следует добиваться сохранения синусового ритма. Результаты рандомизированных исследований, в которых сравнивали исходы стратегий контроля ритма и ЧСС у больных с МП, свидетельствуют о сопоставимости их конечных точек.
В исследовании AFFIRM не было выявлено достоверной разницы по общей смертности (первичная конечная точка) или частоте инсульта между двумя стратегиями ведения больных [51].
В исследовании RAСE стратегия контроля частоты желудочкового ритма не уступала стратегии контроля ритма сердца по эффективности в профилактике сердечно-сосудистой смертности и заболеваемости (комбинированная конечная точка) [52].
В исследовании AF-CHF у больных с фракцией выброса ЛЖ ≤35%, симптомами застойной сердечной недостаточности и МП в анамнезе, сердечно-сосудистая смертность (первичная конечная точка) не отличалась при контроле ЧСС и контроле ритма сердца. Частота вторичных исходов, включая общую смертность или нарастание сердечной недостаточности, также была сопоставимой [53].
Влияние МП на сердечную недостаточность и функцию левого желудочка
Частота развития сердечной недостаточности не отличалась при выборе стратегий контроля ЧСС или ритма сердца в исследованиях AFFIRM, RACE или AF-CHF [51, 52, 53]. Результаты подисследований, проводившихся в рамках исследования RACE, а также эхокардиографии у больных с сердечной недостаточностью, которым проводилась катетерная аблация по поводу МП, показали, что функция ЛЖ ухудшается в меньшей степени или даже улучшается на фоне контроля ритма сердца [54]. Однако этот эффект не был подтвержден при анализе результатов эхокардиографии в исследовании AFFIRM.
Сердечная недостаточность может развиться или нарастает на фоне любой стратегии лечения МП из-за прогрессирования основного заболевания сердца, неадекватного контроля частоты желудочкового ритма при рецидиве МП или токсичности антиаритмических препаратов. Соответственно, хотя у части больных возможно улучшение функции ЛЖ при стратегии контроля ритма сердца, учитывать это обстоятельство при решении вопроса о целесообразности удержания синусового ритма следует индивидуально.
Влияние МП на смертность и частоту госпитализаций
Ни в одном сравнительном исследовании не было подтверждено уменьшения смертности на фоне контроля ритма сердца у больных с МП, хотя этот эффект ожидался перед началом исследований [51, 52, 53]. При ретроспективном анализе исследования AFFIRM было высказано предположение, что неблагоприятные эффекты антиаритмических препаратов (увеличение смертности на 49%) нивелируют пользу восстановления синусового ритма (снижение смертности на 53%), в то время как анализ базы данных исследования RACE дает основания полагать, что основное заболевание сердца влияет на прогноз в большей степени, чем само МП.
Возможность контролировать ритм сердца необходимо оценивать индивидуально и обсуждать с пациентом перед началом лечения МП. Прежде чем выбрать контроль ЧСС как единственную долгосрочную стратегию ведения больного с МП, врач должен определить, какое влияние постоянная аритмия может оказать на пациента в будущем и насколько успешными представляются усилия по поддержанию синусового ритма. Симптомы МП имеют важное значение для выбора стратегии ведения (их можно оценить с помощью индекса EHRA); они дополняют факторы, оказывающие влияние на успех антиаритмической терапии. Последние включают длительный анамнез МП, пожилой возраст, более тяжелые сердечно-сосудистые заболевания, другие сопутствующие заболевания, а также увеличенные размеры левого предсердия (табл. 11).
Таблица 11.
Рекомендации по контролю частоты сердечных сокращений и ритма у больных с фибрилляцией предсердий (3)
| Рекомендации | Класс | Уровень |
| У пожилых больных с МП и мало выраженными симптомами лечение следует начинать с контроля ЧСС (индекс EHRA=1). | I | A |
| На фоне вмешательств для сохранения синусового ритма следует продолжать прием средств, урежающих ЧСС, с целью обеспечить адекватный контроль частоты желудочкового ритма при рецидивах МП. | I | А |
| Контроль ритма сердца рекомендуется, если симптомы МП (индекс EHRA>2) сохраняются, несмотря на адекватный контроль ЧСС. | I | В |
| Если МП сопровождается сердечной недостаточностью, следует рассмотреть целесообразность стратегии контроля ритма сердца для уменьшения симптомов. | IIa | B |
| У молодых больных с симптомами МП, у которых не исключается возможность катетерной аблации, следует рассмотреть целесообразность начала лечения с контроля ритма сердца. | IIa | С |
| Целесообразность стратегии контроля ритма сердца следует рассмотреть у больных со вторичным МП, у которых удалось устранить причинный фактор или субстрат аритмии (например, ишемия, гипертиреоз и др.). | IIa | С |
5.3.1. Длительный контроль частоты желудочкового ритма
Нерегулярный ритм и высокая ЧСС у больных с МП могут вызвать сердцебиение, одышку, утомляемость и головокружение. Адекватный контроль частоты желудочкового ритма позволяет уменьшить симптомы и улучшить гемодинамику за счет увеличения времени наполнения желудочков и профилактики тахиаритмической кардиомиопатии.
Интенсивность контроля частоты сердечных сокращений
Оптимальный уровень контроля частоты желудочкового ритма с точки зрения уменьшения заболеваемости, смертности, улучшения качества жизни и симптомов не установлен. В предыдущих рекомендациях предлагалось добиваться жесткого контроля частоты желудочкового ритма (ЧСС 60-80 в минуту в покое и 90-115 в минуту при умеренной физической нагрузке) с учетом результатов исследования AFFIRM [51]. Однако в этом исследовании было показано, что при жестком контроле ЧСС 147 (7,3%) пациентам пришлось имплантировать водитель ритма сердца из-за развившейся брадикардии, в то время как более высокая ЧСС в покое не сопровождалась ухудшением прогноза.
В недавно опубликованном исследовании RACE II жесткий контроль частоты желудочкового ритма не имел преимуществ перед менее строгим контролем ЧСС у 614 рандомизированных пациентов [55]. Критерием менее строгого контроля частоты желудочкового ритма была ЧСС в покое <110 в минуту, а более жесткого контроля ЧСС в покое <80 в минуту и ее адекватное увеличение при умеренной физической нагрузке. Первичная комбинированная конечная точка была достигнута у 81 пациента (38 –менее строгий контроль частоты желудочкового ритма и 43 – строгий контроль). Симптомы, нежелательные явления и качество жизни были сходными в двух группах. На фоне менее строгого контроля частоты желудочкового ритма было отмечено снижение частоты госпитализаций.
Исследование RACE II показало, что менее строгий контроль частоты желудочкового ритма рационально использовать у изученного контингента больных (в основном без выраженных симптомов, связанных с высокой ЧСС).
5.3.1.1. Медикаментозный контроль частоты желудочкового ритма
Препараты, используемые для контроля частоты желудочкового ритма
Основными детерминантами частоты желудочкового ритма во время приступа МП являются проводимость и рефрактерность атрио-вентрикулярного узла, а также тонус симпатического и парасимпатического отделов вегетативной нервной системы. Для урежения темпа желудочковых сокращений обычно применяют бета-адреноблокаторы, недигидропиридиновые антагонисты кальция и сердечные гликозиды. Может оказаться необходимой комбинированная терапия.
При неэффективности вышеуказаннвх лекарственных средств в некоторых случаях можно применять амиодарон. У пациентов с сердечной недостаточностью обоснована терапия бета-адреноблокатором и сердечным гликозидом.
Средства для урежения желудочкового ритма
• Применение бета-адреноблокаторов может быть наиболее оправдано при наличии повышенного тонуса адренергической системы и ишемии миокарда на фоне МП. Эффективность и безопасность длительной терапии бета-адреноблокаторами установлены в нескольких сравнительных исследованиях с плацебо и дигоксином. В исследовании AFFIRM бета-адреноблокаторы часто применяли для жесткого контроля частоты желудочкового ритма. Дозы бета-адреноблокаторов указаны в табл.13.
• Недигидропиридиновые антагонисты кальция (верапамил и дилтиазем) могут применяться для контроля частоты желудочкового ритма в острую фазу и для длительного лечения. Эти препараты оказывают отрицательное инотропное действие, поэтому их не следует назначать больным с систолической сердечной недостаточностью.
• Дигоксин эффективно контролирует частоту желудочкового ритма в покое, но не при физической нагрузке. В комбинации с бета-адреноблокатором он может быть эффективным у пациентов, страдающих и не страдающих сердечной недостаточностью. Дигоксин может вызвать нежелательные эффекты (угрожающие жизни), поэтому его следует применять с осторожностью. Возможно взаимодействие с другими препаратами.
• Дронедарон не рекомендуется для контроля ЧСС.
• Амиодарон – эффективный препарат, урежающий частоту желудочковых сокращений при сохраняющемся МП. Амиодарон можно применять длительно при неэффективности других лекарственных средств как препарат 2-й линии, однако он может вызвать выраженные экстракардиальные побочные эффекты, включая дисфункцию щитовидной железы, и брадикардию. Амиодарон, который обычно сначала используют для контроля ритма сердца, может применяться для контроля ЧСС при трансформации МП в постоянную форму. Показанием к лечению амиодароном является неэффективность других более безопасных препаратов.
Антиаритмические препараты I класса (пропафенон, флекаинид, этацизин) не применяются для контроля частоты желудочкового ритма. Соталол не следует применять только для контроля ЧСС, однако его отрицательный хронотропный эффект может быть полезным при возникновении рецидива МП на фоне применения этого препарата для контроля ритма сердца.
Как добиться контроля частоты желудочкового ритма
Исследование RACE II и предыдущие нерандомизированные исследования свидетельствуют, что на начальном этапе следует добиваться снижения частоты желудочкового ритма в покое менее 110 в минуту. При необходимости можно увеличить дозы средств, урежающих ритм, или назначить комбинированную терапию.
При сохранении симптомов, особенно если они связаны с высокой частотой или нерегулярностью желудочкового ритма, целесообразно обеспечить более жесткий контроль ЧСС. Ее следует снижать до тех пор, пока симптомы не исчезнут или не станут переносимыми или не выяснится, что они связаны в первую очередь с основным заболеванием, а не нарушением ритма. Если планируется жесткий контроль частоты желудочкового ритма сердца (ЧСС <80 в минуту в покое и <110 в минуту при умеренной физической нагрузке), необходимо провести суточное мониторирование ЭКГ, чтобы оценить наличие пауз и брадикардии. Если симптомы связаны с физической активностью, может быть выполнена проба с физической нагрузкой.
Выбор средств, урежающих ритм, зависит от возраста, заболевания сердца и цели терапии. Если на фоне жесткого контроля частоты желудочкового ритма сохраняются симптомы, возможно рассмотреть целесообразность лечения для контроля ритма сердца.
Таблица 12.
Рекомендации по длительному контролю частоты сердечных сокращений (3, 4)
| Рекомендации | Класс | Уро-вень |
| Контроль ЧСС (бета-адреноблокаторы, недигидропиридиновые антагонисты кальция, сердечные гликозиды или их комбинация) рекомендуется больным с пароксизмальной, персистирующей или постоянным МП. Препарат выбирают индивидуально. Дозу следует подбирать таким образом, чтобы избежать брадикардии. | I | B |
| Если симптомы МП возникают при физической нагрузке, необходимо оценить адекватность контроля ЧСС с помощью пробы с физической нагрузкой. Целесообразно модифицировать терапию таким образом, чтобы обеспечить физиологический хронотропный ответ и избежать брадикардии. | I | C |
| У больных с МП и синдромом преждевременного возбуждения желудочков для контроля ЧСС предпочтительно применение пропафенона (ритмонорма) или амиодарона. | I | C |
| На начальном этапе лечения разумно добиваться «мягкого» контроля ЧСС (<110 в минуту в покое). | IIa | B |
| Если, несмотря на «мягкий» контроль ЧСС, симптомы сохраняются или развивается тахикардиомиопатия разумно уменьшить ЧСС до более низких значений (>80 в минуту в покое и <110 в минуту при умеренной физической нагрузке). Когда будет достигнут такой жесткий контроль ЧСС, для оценки безопасности следует провести суточное мониторирование ЭКГ. | IIa | B |
| При невозможности достичь целевого уровня ЧСС приемом максимальных доз бета-блокаторов или недигидропиридиновых антагонистов кальция показано сочетанное их применение с дигоксином. Дигоксин также показан больным с сердечной недостаточностью и систолической дисфункцией ЛЖ, а также людям, ведущим малоподвижный образ жизни. | IIa | C |
| Если другие средства не эффективны или противопоказаны, для контроля ЧСС можно применять амиодарон внутрь. | IIb | C |
| Для контроля ЧСС у больных с непостоянным МП/ТП не следует применять дронедарон. | III | B |
| У больных с пароксизмальным МП не следует применять сердечные гликозиды в качестве единственного средства для контроля ЧСС. | III | B |
Таблица 13.
Средства для контроля частоты сердечных сокращений
| Внутривенно | Поддерживающая доза | |
| Атенолол | — | 25-100мг один раз в день |
| Бисопролол | — | 2,5-10мг один раз в день |
| Карведилол | — | 3,125-25мг два раза в день |
| Метопролол | 2,5-5мг болюсно в течение 2 минут; до 3 доз | 100-200мг один раз в день (пролонг. форма) |
| Пропранолол | 0,15мг/кг в течение 1 мин | 10-40мг три раза в день |
| Эсмолол | 50-200 мкг/кг/мин | — |
| Верапамил | 0,15мг/кг в течение 2 мин | 40-80 мг три раза в день |
| Дилтиазем | 0,25 мг/кг в течение 2 мин | 60 мг три раза в день |
| Дигоксин | 0,5-1мг | 0,125-0,5мг один раз в день |
| Амиодарон | 5мг/кг в течение 1ч, поддержи-вающая доза 50мг/ч | 100-200мг один раз в день |
5.3.1.2. Аблация или модификация атриовентрикулярного узлового проведения
Аблация атрио-вентрикулярного узла обеспечивает высокоэффективный контроль желудочкового ритма у больных с МП. Полную поперечную блокаду вызывают путем катетерной деструкции атрио-вентрикулярного узла или пучка Гиса с помощью радиочастотного тока. Аблация атрио-вентрикулярного узла – это паллиативное вмешательство, однако эффект его необратимый. Соответственно, вмешательство обосновано в тех случаях, когда лекарственные средства, урежающие ритм (в том числе комбинированная терапия), или попытки сохранения синусового ритма с помощью антиаритмической терапии и/или катетерной аблации области устьев легочных вен и левого предсердия оказались неэффективными.
У таких больных аблация атрио-вентрикулярного узла улучшает качество жизни, в то время как смертность после вмешательства сопоставима с таковой в общей популяции. Выбор имплантируемого устройства (водители ритма сердца VVI-VVR, DDD–DDR, ресинхронизирующие имплантируемые устройства или имплантируемый кардиовертер-дефибриллятор) зависит от типа МП (пароксизмальная, персистирующая или постоянная формы), наличия и тяжести сердечно-сосудистого заболевания, фракции выброса ЛЖ и степени выраженности сердечной недостаточности.
Больные со сниженной функцией ЛЖ после аблации атрио-вентрикулярного узла могут нуждаться в бивентрикулярной кардиостимуляции (ресинхронизирующей терапии), чтобы предупредить усугубление сократительной дисфункции ЛЖ. У пациентов без дисфункции ЛЖ целесообразность бивентрикулярной кардиостимуляции не определена. Результаты некоторых исследований свидетельствуют о возможном благоприятном эффекте данного вмешательства, в то время как другие источники указывают на сопоставимую пользу стимуляции только правого желудочка и межжелудочковой перегородки.
Модификация атрио-вентрикулярного узла
В ряде небольших исследований показано, что катетерная радиочастотная модификация проводящих свойств атрио-вентрикулярного узла может снижать частоту желудочковых сокращений и выраженность симптомов МП. Однако критерии успеха вмешательства не определены, а аблация атрио-вентрикулярного узла и имплантация водителя ритма представляются более эффективными методами лечения. По этой причине в настоящее время модификация атрио-вентрикулярного узла проводится редко.
5.3.2. Длительный контроль ритма сердца
5.3.2.1. Антиаритмические средства, использующиеся для удержания синусового ритма
Основным доводом в пользу стратегии контроля ритма сердца является уменьшение симптомов МП. Наоборот, при отсутствии симптомов (в том числе на фоне адекватного контроля ЧСС) больным обычно не следует назначать антиаритмические средства.
Выбор стратегии контроля ритма сердца рассматривается в следующих ситуациях:
1. Сохранении симптомов (сердцебиения, одышки, головокружения, ангинозных болей, синкопе или сердечной недостаточности) несмотря на адекватный контроль темпа желудочковых сокращений.
2. При невозможности достичь адекватного контроля ЧСС.
3. Предпочтений больного. Некоторые пациенты желают полностью избавиться как от пароксизмального, так и персистирующего МП.
Ниже перечислены основные принципы применения лекарственных средств для удержания синусового ритма при МП:
1) Основанием для антиаритмической терапии является уменьшение симптомов МП.
2) Эффективность антиаритмических средств, которые используют для контроля синусового ритма, небольшая.
3) Эффективная антиаритмическая терапия обычно приводит к урежению, а не к полному прекращению рецидивов МП.
4) Если один антиаритмический препарат оказывается неэффективным, может быть оценено действие другого препарата.
5) У большинства антиаритмических препаратов часто отмечаются аритмогенные или экстракардиальные побочные эффекты.
6) Выбор антиаритмического препарата должен в первую очередь определяться безопасностью, а не эффективностью.
Антиаритмические препараты при МП обычно назначаются длительно. Однако в последнее время получены данные о том, что кратковременное (в течение 4 недель после кардиоверсии) использование антиаритмических препаратов может уменьшить частоту или отсрочить развитие эпизодов персистирующего МП, что может служить основанием для сокращения длительности лечения. Так, в недавно опубликованном исследовании Flec-SL [56] 635 пациентов были рандомизированы в следующие группы: (1) отсутствие антиаритмической терапии (n=81), (2) длительная терапия (n=263), (3) краткосрочная антиаритмическая терапия – до четырех недель после кардиоверсии (n=261). В исследовании проверялась гипотеза, что краткосрочная антиаритмическая терапия после кардиоверсии не уступает длительной медикаментозной терапии. Больные наблюдались в течение шести месяцев с помощью ежедневной телеметрической регистрации ЭКГ. Первичной конечной точкой была персистирующая МП или смерть. Исследование показало, что краткосрочная терапия была эффективной, но несколько уступала длительной терапии; антиаритмический эффект краткосрочной терапии составлял 80% от эффекта длительной терапии через шесть месяцев после кардиоверсии.
Амиодарон не подходит для краткосрочной антиаритмической терапии вследствие особенностей своей фармакокинетики (длительный период накопления), что показано в исследовании CONVERT [57], в котором эпизодическое использование амиодарона не было так же эффективно, как постоянный прием препарата.
В целом имеющиеся данные дают основания полагать, что краткосрочная антиаритмическая терапия после кардиоверсии не должна быть обязательным вариантом лечения и не должна предусматривать назначение амиодарона, но она может быть полезна у пациентов с высоким риском развития побочных эффектов антиаритмических препаратов или у пациентов с нечастыми рецидивами МП.
5.3.2.2. Эффективность антиаритмических препаратов в профилактике рецидивов МП
Бета-адреноблокаторы малоэффективны в профилактике рецидивов МП (исключением являются тиреотоксикоз и МП, возникающая при физической нагрузке). В рандомизированном исследовании у 394 больных частота рецидивов МП при лечении метопрололом составила 47,7%, а в контрольной группе – 59,9% (р=0,005). “Антиаритмический эффект” может также объясняться улучшением контроля ЧСС, на фоне которого рецидивы МП становятся “немыми”.
По данным мета-анализа 44 рандомизированных контролируемых исследований по сравнению антиаритмических препаратов с плацебо или отсутствием лечения [58], быстро (дизопирамид, хинидин) или медленно (флекаинид, пропафенон) диссоциирующие блокаторы натриевых каналов, “чистые” блокаторы калиевых каналов (дофетилид), препараты, блокирующие калиевые каналы и бета-адренорецепторы (соталол), и блокаторы различных ионных каналов, обладающие антиадренергической активностью (амиодарон), снижали частоту рецидивов МП.
В целом вероятность удержания синусового ритма при применении антиаритмических средств увеличивается примерно в 2 раза. Амиодарон по эффективности превосходит препараты I класса и соталол.
Частота применения хинидина (первого зарегистрированного блокатора натриевых каналов) в последние годы снизилась, так как он вызывает удлинение интервала Q-T и увеличивает риск развития полиморфной желудочковой тахикардии.
Дизопирамид также назначают редко (исключением является МП, связанная с увеличением тонуса блуждающего нерва).
Следует отметить, что все антиаритмические препараты подгруппы 1а, включая хинидин и дизопирамид, при длительном применении увеличивают смертность от всех причин. Поэтому их не следует назначать для длительного приема.
Дронедарон – новый антиаритмический препарат, который специально разработан для лечения МП. Он зарегистрирован во многих странах Европы, Северной Америки и других странах. Препарат нельзя применять у больных с сердечной недостаточностью.
Амиодарон превосходит пропафенон и соталол по эффективности в профилактике рецидивов МП. Амиодарон может быть с успехом использован у больных с частыми рецидивами МП, возникающими несмотря на терапию другими антиаритмические препаратами. В отличие от большинства других антиаритмических средств, его можно назначать пациентам с органическим заболеванием сердца, включая сердечную недостаточность.
Риск развития полиморфной желудочковой тахикардии при лечении амиодароном ниже, чем при применении “чистых” блокаторов калиевых каналов, что возможно связано с блокадой различных ионных каналов. Однако при лечении амиодароном отмечали аритмогенный эффект, поэтому рекомендуется контролировать длительность интервала Q-T.
Этацизин — антиаритмический препарат фенотиазинового ряда, блокатор быстрых Na-каналов (IС класс по классификации E.M.Vaughan–Williams); входит в ту же подгруппу антиаритмиков, что пропафенон и флекаинид. Обладает также свойствами кальциевого блокатора [59]. Применяется для сохранения синусового ритма при пароксизмальном и персистирующем МП. При приеме внутрь достигает максимума концентрации через 2,5-3 часа, длительность действия составляет около 6-9 часов, что требует не менее, чем трехкратного в сутки приема препарата.
Эффективность этацизина при пароксизмальной и персистирующей МП изучалась в основном в открытых не плацебо-контролируемых, иногда параллельных исследованиях, и достигала 68% [60, 61]. Этацизин может быть использован для лечения пациентов без органического заболевания сердца и у больных с артериальной гипертонией без гипертрофии левого желудочка. Не должен назначаться при коронарной болезни сердца, хронической сердечной недостаточности, артериальной гипертонии с гипертрофией левого желудочка в связи с риском проаритмического действия. Обладает умеренным холинолитическим эффектом. Возможное проаритмическое действие: угнетение внутрипредсердного, атрио-вентрикулярного и внутрижелудочкового проведения возбуждения, желудочковые тахиаритмии, включая, фибрилляцию желудочков. Наиболее частые побочные действия –головокружение, головная боль, расстройства зрения.
Несмотря на отсутствие контролируемых исследований, допускается прием малых доз этацизина (по 25 мгх3 раза в сутки) в сочетании с бета-блокаторами для непродолжительного (не более 2 месяцев) профилактического приема при МП.
Дронедарон – блокатор натриевых, калиевых и кальциевых каналов, обладающий неконкурентной антиадренергической активностью, относящийся к III классу антиаритмических препаратов. По эффективности в профилактике рецидивов МП дронедарон уступает амиодарону. В исследовании DIONYSOS у 504 больных с персистирующим МП дронедарон был менее эффективен, чем амиодарон, но реже вызывал нежелательные явления со стороны щитовидной железы, нервной системы, кожи и глаз [62].
Исследование ATHENA [63] показало, что на фоне терапии дронедароном в течение в среднем 21 месяцев наблюдения отмечалось достоверное (р<0,001) снижение ОР смерти от любых причин и частоты госпитализаций в связи с сердечно-сосудистой причиной на 24%. Кроме того, выявлено снижение ОР смерти от сердечно-сосудистых причин на 29% (р=0,034) и аритмической смерти на 45% (р<0,01).
У больных с постоянной формой МП, имевших высокий риск развития инсульта, было проведено исследование PALLAS [64]. Исследование PALLAS было досрочно остановлено после того, как в него было включено 3236 больных, средний период наблюдения за которыми составил 3,5 месяца. Причиной для досрочного прекращения исследования явилось увеличение частоты случаев инсульта, инфаркта миокарда, системных тромбоэмболий и сердечно-сосудистой смерти с 1,2% на фоне приема плацебо до 2,6% среди больных, принимавших дронедарон (р=0,002), а также частоты всех случаев смерти и внеплановых госпитализаций с 4,1 % на фоне приема плацебо до 7,8% среди больных, принимавших дронедарон (р=0,001). Одновременно было отмечено статистически значимое увеличение ОР возникновения нарушения функции печени на фоне прима дронедарона по сравнению с плацебо (3,8% и 1,7% соответственно; р<0,001).
Таким образом, клиническое использование дронедарона требует внесения ряда изменений:
1. Дронедарон не может быть рекомендован для применения у больных с постоянной формой МТ/ТП предсердий.
2. Дронедарон не может быть рекомендован в качестве препарата, используемого для урежения ЧСС у больных с МП/ТП предсердий.
3. Дронедарон не может применяться у больных с МП/ТП предсердий, имеющих в настоящее время либо имевших в анамнезе клинические проявления хронической сердечной недостаточности, а также имеющих систолическую дисфункцию левого желудочка со снижением фракции выброса ЛЖ <40% .
4. Применение дронедарона должно быть ограничено пациентами с пароксизмальной и персистирующей МП при наличии у них синусового ритма.
5. При возникновении рецидивов МП/ТП предсердий на фоне постоянного приема дронедарона, должен быть либо быстро восстановлен синусовый ритм, и тогда прием препарата может быть продолжен, либо дронедарон должен быть отменен в случае продолжающейся МП.
6. Назначать дронедарон и контролировать его применение должен только врач.
7. Дронедарон не следует назначать вместе с дабигатраном.
8. У пациентов, принимающих дигоксин, дронедарон должен применяться с осторожностью.
9. Дронедарон не следует назначать пациентам, имевшим нарушения функции печени и легких на фоне предшествующей терапии амиодароном.
10. В первые 6 месяцев приема дронедарона необходимо тщательное наблюдение за функциональным состоянием печени (с помощью мониторирования уровня печеночных ферментов) и легких.
Пропафенон (ритмонорм) предупреждает рецидивы МП. Кроме того, он обладает слабыми бета-адреноблокирующими свойствами. Препарат безопасен у больных без серьезного структурного заболевания сердца. По аналогии с флекаинидом, его не следует назначать пациентам с коронарной болезнью сердца или сниженной фракцией выброса ЛЖ. При лечении пропафеноном целесообразно соблюдать те же меры предосторожности, что и при применении флекаинида.
Соталол по эффективности в профилактике рецидивов МП оказался сопоставимым с комбинацией хинидина и верапамила в фиксированных дозах, но уступал амиодарону. В исследовании SAFE-T эффективность соталола и амиодарона в профилактике приступов МП была сопоставимой у больных с коронарной болезнью сердца (р=0,53) [65]. Аритмогенное действие соталола связано с удлинением интервала Q-T и/или брадикардией. Необходимо тщательное мониторирование длительности интервала Q-T и патологических зубцов TU. Если интервал Q-T увеличивается более 500 мсек, следует отменить соталол или снизить его дозу. Риск аритмогенного действия повышен у женщин, пациентов с выраженной гипертрофией ЛЖ, тяжелой брадикардией, желудочковыми аритмиями, дисфункцией почек, гипокалиемией или гипомагниемией.
Флекаинид примерно вдвое увеличивает вероятность удержания синусового ритма. Его эффективность первоначально изучали при пароксизмальном МП, однако препарат также можно применять для контроля синусового ритма после ЭКВ. Флекаинид безопасен у больных без серьезного структурного заболевания сердца, однако его не следует назначать пациентам с коронарной болезнью сердца или со сниженной фракцией выброса ЛЖ. Необходимо соблюдать осторожность при лечении флекаинидом у больных с нарушением внутрижелудочковой проводимости, особенно с блокадой левой ножки пучка Гиса. После начала лечения этим препаратом рекомендуется мониторирование ЭКГ. Увеличение длительности интервала QRS по крайней мере на 25% по сравнению с исходным указывает на риск аритмогенного действия; в таких случаях следует снизить дозу или отменить препарат. При увеличении дозы флекаинида также необходимо мониторирование длительности интервала QRS. Рекомендуется сопутствующая блокада атрио-вентрикулярного узла, так как флекаинид и пропафенон могут вызвать трансформацию МП в трепетание предсердий с быстрым проведением возбуждения на желудочки.
Ключевые положения
• Контроль сердечного ритма с помощью антиаритмических препаратов или катетерной аблации показан для уменьшения симптомов, связанных с МП.
• Антиаритмические препараты не должны назначаться для контроля ЧСС у больных с постоянной МП, кроме случаев, когда соответствующие ритмурежающие препараты неэффективны.
• У некоторых пациентов ограничение длительности антиаритмической терапии до четырех недель после кардиоверсии может помочь улучшить безопасность.
• У каждого пациента выбор антиаритмического препарата должен определяться в первую очередь на основании предполагаемой безопасности. Это более важно, чем кажущаяся эффективность.
5.3.2.3.Выбор антиаритмических препаратов
Антиаритмическую терапию у больных с рецидивирующим МП предпочтительно начинать с более безопасных (хотя возможно и менее эффективных) препаратов. В последующем при необходимости можно перейти на терапию более эффективными и менее безопасными антиаритмическими средствами (табл. 14). Пациентам, не страдающим серьезным сердечно-сосудистым заболеванием, можно назначать практически любые антиаритмические препараты, которые зарегистрированы для лечения МП. У большинства пациентов с МП на начальном этапе лечения применяют бета-адреноблокаторы для контроля ЧСС. Амиодарон целесообразно использовать при неэффективности других антиаритмических препаратов или наличии серьезного органического заболевания сердца.
Таблица 14.
Рекомендации по выбору антиаритмических препаратов для контроля синусового ритма (3)
| Рекомендации | Класс | Уро-вень |
| Амиодарон | I | A |
| Дронедарон | I | A |
| Пропафенон | I | A |
| d, I-соталол | I | A |
| Флекаинид | I | A |
| Этацизин | IIa | C |
| Амиодарон более эффективно удерживает синусовый ритм, чем соталол, пропафенон, флекаинид или дронедарон (уровень доказательств А), однако из-за токсичности его обычно следует применять, если другие средства оказались неэффективными или противопоказаны (уровень доказательств С). | I | A/C |
| У больных с тяжелой сердечной недостаточностью (III-IV функциональных классов по NYHA) или нестабильной сердечной недостаточностью II функционального класса по NYHA (декомпенсация в течение предыдущего месяца) амиодарон является препаратом выбора. | I | B |
| У больных без серьезного структурного заболевания сердца антиаритмическую терапию следует начинать с флекаинида, пропафенона, соталола или дронедарона. | I | A |
| У больных без серьезного структурного заболевания сердца для удержания синусового ритма следует рассмотреть целесообразность применения этацизина. | IIa | C |
| Дронедарон может применяться для сохранения синусового ритма у больных с рецидивирующей, преимущественно пароксизмальной формой МП/ТП в качестве умеренно эффективного антиаритмического препарата. | I | A |
| Бета-адреноблокаторы рекомендуется применять для профилактики адренергического МП. | I | C |
| Если один антиаритмический препарат не снижает частоту рецидивов МП до клинически приемлемого уровня, следует рассмотреть целесообразность использования другого антиаритмического препарата. | IIa | C |
| У пациентов с первым эпизодом МП для контроля ритма сердца (и ЧСС) следует применять бета-адреноблокаторы. | IIa | С |
| Дронедарон не рекомендуется для применения у больных с постоянной формой МП/трепетания предсердий. | III | B |
| Дронедарон не рекомендуется у больных с МП/трепетанием предсердий, имеющих в настоящее время либо имевших в анамнезе клинические проявления хронической сердечной недостаточности, а также имеющих систолическую дисфункцию ЛЖ со снижением ФВ <40%. | III | В |
| Антиаритмические препараты не рекомендуется применять для сохраненияя синусового ритма у больных с выраженной дисфункцией синусового или атрио-вентрикулярного узла, если им не имплантирован функционирующий постоянный водитель ритма сердца. | III | С |
Таблица 15.
Препараты и их дозы для поддерживающего лечения при МП
| Форма выпуска | Максимальная суточная доза | Рекомендуемые дозы | |
| Амиодарон | таб. 200 мг | 1200 мг | 200 мг один раз в день |
| Дронедарон | таб. 400 мг | 800 мг | 400 мг х 2 раза в день |
| Пропафенон | таб. 150 мг | 900 мг | 150 мг х 3 раза в день |
| Соталол | таб. 80 и 160 мг | 320 мг | 80 мг х 2 раза в день |
| Флекаинид | таб. 100 мг | 300 мг | 50-100 мг х 2 раза в день |
| Этацизин | таб. 50 мг | 150 мг | 25 мг х 3-4 раза в день |
Больные с изолированным МП
Если заболевание сердца отсутствует или слабо выражено, профилактику рецидивов МП следует начинать с бета-адреноблокаторов, особенно когда аритмия четко связана с психическим или физическим напряжением (адренергическое МП). Если бета-адреноблокаторы не оказывают достаточный антиаримтический эффект, то обычно назначают флекаинид, пропафенон, этацизин, соталол или дронедарон. При невозможности использования или неэффективности этих лекарственных средств может быть назначен амиодарон.
Больные с заболеванием сердца
Выделяют различные патофизиологические варианты поражения сердца: гипертрофия, ишемия и застойная сердечная недостаточность. В каждом из этих случаев рекомендуется избегать применения определенных препаратов.
В клинических исследованиях у больных с МП и другими аритмиями продемонстрирована достаточно высокая токсичность флекаинида и пропафенона, которую связывали с аритмогенным действием и/или отрицательным инотропным эффектом. Соталол удлиняет интервал Q-T и может вызвать полиморфную желудочковую тахикардию у чувствительных пациентов, в том числе с выраженной гипертрофией ЛЖ и сердечной недостаточностью.
Результаты исследований у пациентов, перенесших инфаркт миокарда, показали относительную безопасность соталола при коронарной болезни сердца. У большинства больных с серьезным структурным заболеванием сердца, особенно сердечной недостаточностью и гипертрофией ЛЖ, в Европе было разрешено применение только амиодарона (в Северной Америке в таких случаях применяют также дофетилид).
Дронедарон может применяться для контроля синусового ритма у больных при невозможности использования других антиаритмических препаратов. При этом дронедарон должен назначаться под тщательным контролем ЭКГ, функции печени и легких. Дронедарон не может быть рекомендован для применения у больных, имеющих в настоящее время, либо имевших в анамнезе клинические проявления хронической сердечной недостаточности; у больных с систолической дисфункцией левого желудочка со снижением ФВ <40%; у больных с КБС.
Больные с гипертрофией левого желудочка
У больных с гипертрофией ЛЖ соталол чаще оказывает аритмогенное действие. Могут быть использованы флекаинид и пропафенон, однако существуют опасения относительно их аритмогенного действия, особенно у пациентов с выраженной гипертрофией ЛЖ (толщина стенки ЛЖ ≥1,4 см в соответствии с предыдущими рекомендациями) и сопутствующей КБС. Целесообразность применения амиодарона следует оценивать, когда рецидивы МП продолжают оказывать негативное влияние на качество жизни больных.
Больные с коронарной болезнью сердца
Пациентам с КБС не следует назначать флекаинид, пропафенон или этацизин. Препаратом первой линии является соталол. Амиодарон в таких случаях применяют на последнем этапе лечения, учитывая риск экстракардиальных побочных эффектов.
Больные с сердечной недостаточностью
Амиодарон является единственным доступным лекарственным средством, которое может безопасно применяться у пациентов c сердечной недостаточностью. Дронедарон противопоказан больным сердечной недостаточностью.
5.5.4. Катетерная аблация левого предсердия
Целью разработки методов аблации было “излечение” от МП определенной группы пациентов. Результаты отдаленного наблюдения за такими больными свидетельствуют о том, что после радиочастотной аблации (РЧА) удается чаще добиться стабильного синусового ритма, чем на фоне антиаритмической терапии, хотя поздние рецидивы тоже нередки. В большинство исследований были включены пациенты с симптомами пароксизмального МП и минимальными признаками структурного поражения сердца.
Показания
В целом катетерная аблация показана пациентам, у которых клинические симптомы сохраняются несмотря на оптимальную медикаментозную терапию, включающую средства для контроля ЧСС и ритма сердца. При оценке целесообразности аблации следует принимать во внимание следующие обстоятельства:
1) функциональная (электрофизиологическая) и транспортная функция левого предсердия (тип МП, размер левого предсердия, анамнез аритмии);
2) наличие и тяжесть основного заболевания сердца;
3) возможные альтернативы (антиаритмические средства, контроль ЧСС);
4) предпочтения больного.
Сложная процедура РЧА, которая может привести к тяжелым осложнениям, должна быть адекватно обоснована у конкретного пациента с МП. Важное значение при выборе этого метода лечения имеет опыт врача, проводящего процедуру. В опубликованных исследованиях РЧА практически всегда проводилась высококвалифицированными специалистами, работающими в специализированных лечебных учреждениях.
Катетерную РЧА обычно проводят больным с пароксизмальным МП, резистентным по крайней мере к одному антиаритмическому препарату. Подобная практика обосновывается результатами многочисленных рандомизированных исследований, проводившихся в одном центре, и многоцентровых проспективных исследований, в которых аблация приводила к улучшению контроля ритма сердца по сравнению с антиаритмическими средствами.
При мета-анализе исследований, выполненных преимущественно на больных с пароксизмальным МП, также было продемонстрировано преимущество катетерной аблации перед антиаритмической терапией [66-68]. Однако в большинство исследований с использованием метода РЧА включали пациентов, резистентных к антиаритмическим препаратам, а длительность наблюдения была относительной короткой, как правило, не превышая одного года после проведения процедуры.
Важно подчеркнуть, что в высоко специализированных учреждениях, проводящих более 100 РЧА процедур в год при МП [68], данный способ лечения может быть методом выбора при пароксизмальном МП, неэффективности одного антиаритмического препарата и нормальных размерах ЛП по данным эхокардиографии.
Результаты исследований, в которых напрямую сопоставляли антиаритмические средства или катетерную РЧА в качестве методов первой линии у пациентов с пароксизмальным МП, ограничены, однако имеющиеся данные указывают на более высокую эффективность аблации [66, 67]. Учитывая высокую вероятность контроля ритма сердца с помощью катетерной аблации у больных с пароксизмальным МП и минимальными признаками поражения сердца, а также относительную безопасность этого метода (если процедура выполняется опытным специалистом), аблация может рассматриваться как метод лечения первого ряда у некоторых больных.
У больных с персистирующим или длительно существующим МП, не страдающих серьезным структурным заболеванием сердца, стратегия лечения и соотношение пользы и риска катетерной РЧА окончательно не установлены. Таким пациентам может потребоваться расширенная (линейная) или повторная РЧА. Возможность этого вмешательства следует обсуждать только при неэффективности антиаритмических препаратов. Поскольку амиодарон достаточно часто дает серьезные побочные эффекты, особенно при длительном лечении, рационально рассматривать катетерную РЧА в качестве альтернативы приему амиодарона у больных молодого возраста. У пациентов с симптомами пароксизмального и персистирующего МП и серьезным органическим заболеванием сердца перед РЧА рекомендуется проводить антиаритмическую терапию. В таких случаях добиться эффективной РЧА сложнее. Основанием для вмешательства должны быть выраженные симптомы, связанные с аритмией.
Результаты аблации при персистирующем и длительно существующем МП были не совсем однозначными, но обнадеживающими, однако в таких случаях часто приходится предпринимать несколько процедур РЧА. Эти вмешательства технически сложные и ассоциируются с более высоким риском осложнений, чем радиочастотная изоляция легочных вен.
Вопрос о том, следует ли назначать амиодарон или проводить катетерную аблацию при неэффективности менее токсичных антиаритмических препаратов, следует решать индивидуально. При этом следует учитывать возраст пациента, тип и тяжесть поражения сердца, размер левого предсердия, сопутствующие заболевания и предпочтения больного. Имеются данные в пользу первичной аблации у пациентов с МП и сопутствующими заболеваниями; например, у больных с сердечной недостаточностью. У такой группы пациентов после РЧА было отмечено повышение фракции выбора ЛЖ и толерантности к физической нагрузке. При бессимптомном течении МП польза РЧА не установлена.
В рандомизированном исследовании MANTRAPAF [69] сравнивали катетерную аблацию МП и антиаритмическую терапию в качестве средства контроля ритма первой линии у 294 пациентов. При наблюдении в течение 24 месяцев любые проявления и симптомы МП отсутствовали у достоверно большего числа пациентов в группе аблации. Качество жизни через 12 и 24 месяца было достоверно лучше в группе аблации. Тем не менее, число эпизодов МП достоверно не различалось в обеих группах.
Аналогичная информация была получена в исследовании RAAFT II [70]. Эти данные дополнительно подтверждают целесообразность рекомендовать катетерную аблацию в качестве средства контроля ритма первой линии при МП у отдельных больных, т. е. у лиц с пароксизмальным МП и низким риском осложнений процедуры, которые выбрали интервенционное лечение. Ряд одноцентровых, нерандомизированных исследований подтверждают, что катетерная аблация эффективнее антиаритмической медикаментозной терапии для сохранения синусового ритма у больных с МП, в основном у пациентов без выраженных структурных изменений сердца, с небольшим количеством баллов по шкале CHA2DS2-VASc и пароксизмальным МП. Все эти данные свидетельствуют, что катетерная аблация при МП более эффективна, чем антиаритмическая медикаментозная терапия, для сохранения синусового ритма.
Несмотря на то, что катетерная аблация более эффективна, чем антиаритмическая терапия, в сохранении синусового ритма, число рецидивов МП при длительном наблюдении, по-видимому, существенное. В нескольких недавних сообщениях показано, что поздние рецидивы МП возникают часто, даже у пациентов с «изолированным» МП после катетерной аблации в центрах с большим опытом выполнения данной процедуры. Ранний рецидив МП после аблации, как оказалось, является наиболее важным прогностическим фактором для таких поздних рецидивов [71]. Это указывает на то, что персистирование раннего рецидива встречается гораздо чаще, чем истинный поздний рецидив МП.
Практически все исследования катетерной аблации при МП основаны на изоляции легочных вен в качестве цели процедуры. Необходимость полной изоляции легочных вен для достижения терапевтического эффекта в настоящее время продолжает изучаться
Катетерная аблация у больных с сердечной недостаточностью
МП при сопутствующей сердечной недостаточности со сниженной фракцией выброса левого желудочка по-прежнему остается сложной проблемой, если необходима терапия для контроля ритма сердца. В пересмотренных рекомендациях по антиаритмической медикаментозной терапии амиодарон оставлен единственным доступным в этой ситуации антиаритмическим препаратом. У многих пациентов на фоне такого лечения симптомы отсутствуют или слабо выражены (I или II класс по EHRA), особенно при хорошем контроле сердечной недостаточности и частоты сердечных сокращений.
У пациентов, страдающих от рецидивов МП с симптомами на фоне приема амиодарона, катетерная аблация остается единственным вариантом усиления терапии для контроля ритма. На эту группу пациентов распространяются те же основные принципы контроля ритма, в частности, что антиаритмическая терапия показана для уменьшения симптомов, связанных с МП (II-IV класс по EHRA), а терапия пероральными антикоагулянтами должна быть продолжена, поскольку аритмия, скорее всего, будет рецидивировать.
Следует подчеркнуть, что у пациентов с сердечной недостаточностью вероятность сохранения синусового ритма после катетерной аблации ниже, а риски, связанные с процедурой, могут быть выше. Кроме того, правильная оценка симптомов, связанных с МП, может быть затруднена в связи со схожими симптомами сердечной недостаточности, что подчеркивает необходимость индивидуального и информированного решения о проведении катетерной аблации у больных с сердечной недостаточностью. У отдельных пациентов с сердечной недостаточностью катетерныя аблация МП, выполненная в опытных центрах, может привести к улучшению функции левого желудочка.
Учитывая результаты рандомизированных исследований катетерной аблации МП в сравнении с медикаментозной антиаритмической терапией и последние публикации результатов рандомизированных и нерандомизированных исследований [69, 70, 72], целесообразно присвоить этой рекомендации класс I, при условии, что аблацию выполняет квалифицированный специалист. Это согласуется с обновлением от ACCF/AHA и HRS 2011 г. и консенсусом экспертов 2012 г. по катетерной и хирургической аблации в соавторстве с EHRA [73, 74]. У пациентов с пароксизмальным МП, сопровождающимся выраженными симптомами, и низким уровнем риска для катетерной аблации, следует рассмотреть возможность первичной катетерной аблации. Вместе с тем, эти рекомендации ограничены: (1) опытными центрами/исследователями; (2) соответствующим отбором пациентов; (3) тщательной оценкой других вариантов лечения и (4) предпочтениями пациента. Для пациентов с длительным персистирующим МП, рефрактерным к антиаритмическим препаратам, рекомендации остаются неизменными. В настоящее время нет данных, позволяющих рекомендовать катетерную аблацию МП у бессимптомных пациентов.
Обследование больных перед РЧА
Перед РЧА всем пациентам следует провести регистрацию ЭКГ в 12 отведениях и/или холтеровское мониторирование, а также эхокардиографию для исключения структурного заболевания сердца. Дополнительные методы исследования, такие как магнитно-резонансная и компьютерная томография, позволяют изучить трехмерную геометрию предсердий и количественно оценить степень фиброза предсердий. Чтобы снизить риск тромбоэмболических осложнений во время аблации, следует исключить тромбоз левого предсердия (чаще всего в ушке). После исключения тромбоза левого предсердия при чреспищеводной эхокардиографии до процедуры аблации (рекомендуемое время ≤48 ч) следует проводить адекватную антикоагулянтную терапию, чтобы не допустить образования тромба.
Устранение триггерной активности путем радиочастотной изоляции легочных вен
Изучение роли очаговой активности в области устьев легочных вен в развитии эпизодов МП послужило основой для разработки метода электрической изоляции этих триггеров от окружающей стенки левого предсердия методом РЧА. Для выполнения данной процедуры в устья легочных вен вводят циркулярный картирующий катетер, а с помощью, так называемого холодового аблационного электрода производится сегментарная аблация в области устьев легочных вен. Характерный потенциал в легочных венах определяется также при наличии синусового ритма, поэтому процедура аблации может быть выполнена при отсутствии триггерной активности. Сегментарную аблацию волокон, соединяющих левое предсердие и легочные вены, производят вблизи устьев легочных вен, что повышает риск развития их стеноза и/или окклюзии.
Причинами рецидивов МП, могут быть как восстановление проведения возбуждения между предсердием и легочными венами, так и очаги триггерной активности в области устьев легочных вен, в случае их более дистальной радиочастотной изоляции.
Линейная радиочастотная изоляция легочных вен и циркулярная аблация легочных вен
Чтобы сделать процедуру безопасной и снизить риск стеноза легочных вен, было предложено проводить аблацию в области предсердия, вокруг одной или обеих легочных вен. Ранее было показано, что вестибюль или антральная часть левого предсердия вокруг легочных вен может быть субстратом для поддержания МП. В настоящее время убедительно доказано, что легочные вены и антрум имеют ключевое значение для сохранения МП, поэтому выделение “триггера” и “субстрата” не позволяет адекватно объяснить роль легочных вен. После изоляции легочных вен у 54% пациентов не возникают стойкие эпизоды МП. Это свидетельствует о том, что у значительной части больных с пароксизмальным МП легочные вены являются субстратом для сохранения МП.
Циркулярная РЧА легочных вен – чисто анатомический подход, который не предполагает оценку нарушения электрической связи легочных вен с левым предсердием. Регистрация электрической активности муфт легочных вен как правило не проводится, поэтому достаточна пункция межпредсердной перегородки и введение одного картирующего-аблационного электрода. При использовании данного метода до 45% периметра легочной вены электрически не изолируется, проведение между легочной веной и левым предсердием полностью не блокируется, а легочная вена сохраняет потенциальную аритмогенность. Кроме того, после такой РЧА чаще встречаются предсердные или эктопические аритмии по механизму re-entry.
Недавно было показано,что неполная электрическая изоляция легочных вен позволяет предсказать формирование послеоперационных предсердных тахиаритмий. Данные проведенных исследований служат основанием для проведения полной электрической изоляции легочных вен, даже при условии проведения антральной или линейной РЧА в левом предсердии.
Критерии эффективности радиочастотной изоляции легочных вен
По мнению экспертов, методы аблации, предполагающие радиочастотную изоляцию легочных вен и/или устья легочных вен, являются основой большинства подобных вмешательств. Целью процедуры должна быть полная электрическая изоляция легочных вен [74]. Общепринятым критерием успеха вмешательства считают полную электрическую изоляцию всех легочных вен. Дополнительным обоснованием целесообразности изоляции легочных вен служат исследования, в которых изучались рецидивы МП после аблации. Было установлено, что они развиваются в случае восстановления проведения между предсердием и легочной веной. Эффективность повторной изоляции легочных вен в ближайшем и более отдаленном периоде достигала 90% у определенной группы пациентов с МП. Несмотря на устранение триггеров МП, большинству пациентов с персистирующим или длительно существующим МП может потребоваться дополнительная модификация субстрата. Концептуальной основой этого подхода является теория множественных мелких волн re-entry. Данной группе пациентов проводят линейную РЧ аблацию, чтобы предупредить появление зон циркуляции возбуждения (макро-re-entry).
Изучались различные конфигурации линейной РЧА в левом предсердии, однако выбор соответствующей линии РЧА у конкретного пациента остается трудной задачей. Чтобы добиться полной блокады проведения, линейная аблация должна быть трансмуральной, однако обеспечить подобный трасмуральный эффект радиочастотного воздействия довольно сложно.
Альтернативные методы аблации при ФП
Чтобы преодолеть ограничения последовательной аблации и избежать риска неполной изоляции легочных вен или участков левого предсердия, разработаны устройства, позволяющие изолировать легочные вены с помощью одного (или нескольких) воздействий. Возможность применения данных устройств изучалась преимущественно у больных с пароксизмальным МП, не страдающих органическим заболеванием сердца или выраженной дилатацией левого предсердия. Для данных вмешательств в основном используются радиочастотные волны, хотя существуют и альтернативные источники энергии, такие как криотермия, ультразвук и лазерное излучение.
Рандомизированные исследования до настоящего времени не проводились, что не позволяет судить о преимуществах этих методов перед стандартной последовательной РЧА. Учитывая возможность чрезмерного повреждения окружающих тканей, например, формирования свища между предсердием и пищеводом, необходимо доказать, что новые устройства являются простыми в клиническом применении и безопасными.
Альтернативные методы модификации субстрата
Предпринимались попытки аблации предсердной ткани, генерирующей сложные фракционированные электрограммы, без изоляции легочных вен. Хотя результаты, полученные в отдельных центрах, оказались обнадеживающими, в проспективных рандомизированных исследованиях эффективность вмешательства не была подтверждена.
Интересно отметить, что рецидивы аритмии после подобных процедур связаны в основном с активностью легочных вен. Некоторые авторы проводили радиочастотную аблацию ганглионарных сплетений в дополнение к радиочастотной изоляции легочных вен. Данная методика не имеет преимущества по сравнению с изолированной аблацией ганглионарных сплетений.
Осложнения
Несмотря на эффективность, катетерная аблация при МП сопровождается различными осложнениями. Наиболее серьезными считают осложнения, которые приводят к необратимым изменениям или смерти, требуют вмешательства или госпитализации (или увеличения ее длительности). Следует отметить возможность более редких осложнений с серьезными последствиями, особенно если вместо РЧА используются другие источники энергии.
Согласно результатам пилотного исследования аблации при МП в рамках Европейской научно-исследовательской программы (EURObservational Research Programme), в котором были изучены результаты более чем 1000 аблаций, выполненных в крупных центрах Европы, частота тяжелых острых осложнений оказалась следующей: 0,6% для инсульта, 1,3% для тампонады, 1,3% для периферических сосудистых осложнений, и около 2% для перикардита [75]. Аналогичные показатели были зарегистрированы в крупном аблационном центре США во Всемирном исследовании МП (Worldwide AF Survey) [76]. Поскольку вся эта информация поступает из добровольных регистров и имеет тенденцию к систематической ошибке в связи с включением в основном опытных центров, истинная частота осложнений может быть выше.
В самом последнем анализе медицинской базы данных, включающей 4156 пациентов, которым была выполнена первая аблация в 2005-2008 гг., частота осложнений составила 5%, а частота госпитализаций от всех причин в первый год после катетерной аблации –38,5% [77]. Более того, некоторые сообщения дают основания полагать, что катетерная аблация может быть причиной «немых» ишемических инсультов, которые диагностируются с помощью магнитно-резонансной томографии головного мозга. Частота «немых» ишемических инсультов значительно варьирует при различных техниках аблации и составляет от 4% до 35%. Причины этих различий до конца не ясны, но, по-видимому, они увеличиваются за счет использования специальных аблационных технологий. Хотя клиническое значение «немых» ишемических инсультов остается неясным, эти риски необходимо тщательно рассматривать при выборе инструмента или технологии аблации. Существует явная необходимость в разработке более безопасных технологий аблации МП.
Данные ряда одноцентровых исследований показывают, что пациенты мужского пола с низким риском развития инсульта (число баллов по шкале CHA2DS2-VASc = 0 или 1 реже страдают от таких осложнений, чем больные пожилого возраста, женского пола и имеющие высокий риск развития инсульта. Потребуется несколько лет до получения результатов крупных исследований контроля ритма с помощью аблации]. До этого времени необходимо тщательно соотносить риск, связанный с аблацией МП, и пользу от уменьшения симптомов у каждого отдельного пациента.
Ведение больных после РЧА устьев легочных и/или левого предсердия
После проведения РЧА больные должны наблюдаться совместно кардиологом и врачом-электрофизиологом в центрах, где эта процедура была выполнена.
Антикоагулянтная терапия.
Существует общее мнение, что пероральные антикоагулянты полезны для предотвращения тромбоэмболических осложнений до и после аблации. Это относится как к пациентам, которые имеют показания для длительной терапии пероральными антикаогулянтами, так и к пациентам без факторов риска развития инсульта, подчеркивая тот факт, что аблация некоторым образом увеличивает риск инсульта в периоперационном периоде.
Есть ряд исследований, которые позволяют предположить, что катетерная аблация при МП может быть выполнена с меньшим количеством осложнений при продолжении терапии пероральными антикаогулянтами (обычно антагонистами витамина К с МНО 2,0-3,0). В этих публикациях сделан вывод о том, что непрерывная терапия пероральными антикаогулянтами является безопасной во время аблации, что соответствует предыдущим рекомендациям по реваскуляризации миокарда.
В последнем консенсусе (HRS/EHRA/APHRS) по аблации при МП также рекомендуется продолжение терапии пероральными антикаогулянтами в качестве альтернативы терапии «моста» с использованием гепарина у больных, принимавших антагонисты витамина К до катетерной аблации [74].
Опыт применения новых пероральных антикоагулянтов ограничен. Первоначальные сообщения, хотя и с использованием нестандартных протоколов для назначения новых пероральных антикоагулянтов до и после аблации, показывают, что риск инсульта может слегка увеличиваться. Этот результат является неожиданным в свете воздействия новых пероральных антикоагулянтов при профилактике инсульта при МП в целом. Хотя точный относительный риск непрерывного применения новых пероральных антикоагулянтов в период аблации неизвестен, существует риск кровотечений при переводе пациента на другие антикоагулянты.
При отмене пероральных антикоагулянтов перед абляцией представляется разумным начать использование новых пероральных антикоагулянтов вскоре после проведения аблации. Такой подход также позволит избежать использования «моста» с использованием гепарина.
В настоящее время рекомендуется проводить катетерную аблацию МП у пациентов, получающих антагонисты витамина К, без отмены антикоагулянтов. При этом низкий уровень антикоагуляции (МНО от 2 до 2,5) должен сохраняться в течение всей процедуры аблации. Такая схема может помочь уменьшить частоту инсультов в периоперационном периоде, в том числе, возможно частоту «немых» ишемических инсультов.
Продолжение длительной терапии пероральными антикоагулянтами после аблации рекомендуется всем пациентам с числом баллов по шкале CHA2DS2-VASc≥2, независимо от кажущегося успеха процедуры.
Мониторирование рецидивов ФП
Для сопоставления эффективности различных вмешательств и улучшения техники аблации, необходимо проводить регулярное мониторирование ЭКГ. По мнению экспертов, пациента следует обследовать через 3 месяца после вмешательства, а затем каждые 6 месяцев в течение по крайней мере 2 лет.
Помимо восстановления проведения импульса между изолированными легочными венами и левым предсердием, основной причиной аритмий, возникающих после аблации, является ятрогенная предсердная тахикардия по механизму re-entry. В случае развития аритмии может потребоваться повторная РЧА. В ближайшие годы будут получены результаты продолжающихся многоцентровых исследований в определенных подгруппах больных, например, с МП и застойной сердечной недостаточностью (CASTLE-AF, AMICA).
В настоящее время нет данных, подтверждающих эффективность успешной аблации МП в снижении смертности, однако этот вопрос изучается в крупном проспективном международном исследовании CABANA. Можно предположить, что аблация МП в рамках стратегии контроля ритма сердца наиболее эффективна и полезна на раннем этапе развития заболевания.
Клиническая эффективность раннего контроля ритма сердца изучается в исследовании EAST. Результаты обоих исследований ожидаются в 2015 году. Разрабатываются новые технологии, которые могут помочь уменьшить риск осложнений в перипроцедурный период при выполнении аблации у больных с МП. Главной целью при дальнейшем развитии этого метода лечения должно быть повышение безопасности катетерной аблации [153]. Тем не менее, патофизиологические соображения показывают, что контроль ритма лучше всего осуществим в ранние сроки после постановки диагноза, так как этот период времени может обеспечить «окно возможности» для эффективной терапии, контролирующей ритм сердца. Очевидно, что данная концепция требует проверки в контролируемых исследованиях.
Ключевые положения
• Катетерная аблации рекомендуется как альтернатива медикаментозной антиаритмической терапии у пациентов с симптомным пароксизмальным МП, рецидивирующем на фоне антиаритмической терапии, при условии, что процедуру выполняется опытным специалистом.
• Во время аблации возможно продолжение пероральной терапии антагонистами витамина К, но надежных данных для новых пероральных антикоагулянтов нет.
• У отдельных пациентов с пароксизмальным МП и без структурных изменений сердца аблации левого предсердия целесообразна в качестве терапии первой линии.
Таблица 16.
Рекомендации по катетерной аблации при мерцании предсердий (3)
| Рекомендации | Класс | Уровень |
| Катетерная аблация трепетания предсердий рекомендуется в рамках процедуры аблации МП, если трепетание было выявлено до аблации или появилось во время аблации МП. | I | B |
| Катетерная аблация рекомендуется пациентам с симптомными рецидивами МП на фоне антиаритмической медикаментозной терапии (амиодарон, дронедарон, флекаинид, пропафенон, соталол), которые предпочитают в дальнейшем контроль сердечного ритма, при условии выполнения ее в опытном центре (проводящем более 100 операций в год) квалифицированным электрофизиологом, который надлежащим образом обучен. | I | A |
| Возможность аблации следует рассмотреть при симптомном персистирующем МП, рефрактерным к антиаритмической терапии, включая амиодарон. | IIa | A |
| Катетерная аблация при МП должна быть направлена на изоляцию легочных вен. | IIа | А |
| Катетерная аблация при МП должна рассматриваться в качестве вмешательства первой линии у отдельных пациентов с симптомным пароксизмальным МП в качестве альтернативы антиаритмической медикаментозной терапии, с учетом выбора пациента, соотношения пользы и риска. | IIа | В |
| Если МП рецидивирует в течение первых 6 недель после катетерной аблации, следует придерживаться выжидательной тактики. | IIа | В |
| Целесообразность катетерной аблации у больных с симптомным пароксизмальным МП и умеренно увеличенным размером ЛП или сердечной недостаточностью можно рассматривать в случаях, когда антиаритмическая терапия, включая амиодарон, не способны контролировать симптомы. | IIb | A |
| У больных с симптомным пароксизмальным МП, не имеющих серьезного заболевания сердца, целесообразность катетерной аблации перед началом антиаритмической терапии можно рассматривать в случаях, когда симптомы сохраняются несмотря на адекватный контроль ЧСС. | IIb | В |
| Целесообразность катетерной аблации можно рассмотреть у пациентов с длительным симптомным персистирующим МП, рефрактерным к антиаритмическим препаратам, включая амиодарон. | IIb | С |
5.5.5. Хирургическая аблация
МП – независимый фактор риска неблагоприятных исходов после операций на сердце. Она ассоциируется с более высокой периоперационной смертностью, особенно у пациентов с фракцией выброса ЛЖ менее 40%. Наличие МП перед реконструктивной операцией на митральном клапане свидетельствует о повышенном риске оперативного вмешательства и позволяет прогнозировать развитие поздних осложнений со стороны сердца и инсульта. Хотя независимое влияние МП на выживаемость в отдаленном периоде не установлено, восстановление синусового ритма улучшает исходы. Хирургическая аблация по сравнению с катетерной позволяет добиться полной изоляции очагов триггерной активности, а также ушка левого предсердия
Техника операции
Метод хирургической аблации – это прежде всего операция “лабиринт”. Эффективность оперативного вмешательства (т.е. отсутствие МП) в течение 15 лет достигает 75-95%. У больных с пороком митрального клапана операция на клапане сама по себе не снижает риск развития рецидивов МП или инсульта, однако операция “лабиринт” приводит к улучшению исходов и способствует восстановлению сократительной функции предсердий. Операция технически сложно выполнима и сопровождается повышенным риском смерти и серьезных осложнений, поэтому она проводится редко [78]. Хирургическая изоляция легочных вен эффективно восстанавливает синусовый ритм у больных с длительно существующим МП на фоне порока митрального клапана.
Альтернативные источники энергии
Использование альтернативных источников энергии позволяет в большинстве случаев добиться трансмурального повреждения предсердной ткани в зоне воздействия. Подобное вмешательство более кратковременное и менее инвазивное и не требует остановки сердца. В небольших рандомизированных исследованиях эти методы аблации приводили к увеличению частоты восстановления синусового ритма, повышению толерантности к физической нагрузке, снижению концентраций мозгового натрийуретического пептида в плазме и риска инсульта [79]. При применении криоаблации синусовый ритм сохраняется примерно в 85% случаев через 1 год и в 52% случаев через 5 лет. Длительность аритмии и размер левого предсердия позволяют предсказать развитие рецидивов МП. Эффективность криоаблации через 1 год составляла 87%.
Высоко интенсивный направленный ультразвук вызывает нагревание ткани, коагуляционный некроз и блокаду проведения. Через 18 месяцев эффективность вмешательства достигала 86%. Факторами, ухудшавшими результаты вмешательства, были значительное увеличение размеров левого предсердия, пожилой возраст, длительно существующее персистентное МП, артериальная гипертония и апноэ во время сна [74]. Представляется перспективным применение других методов, в частности торакоскопии и видеонаблюдения, однако данные миниинвазивные хирургические подходы пока специально не сравнивали со стандартными хирургическими методами лечения МП.
Роль аблации вегетативной нервной системы
Аблация ганглионарных нервных сплетений или пересечение блуждающего нерва используются для контроля или лечения пароксизмального МП. Отдаленные результаты вмешательства пока не известны. Первые исследования не подтвердили его преимуществ перед радиочастотной изоляцией легочных вен.
Послеоперационное ведение больных
После хирургической аблации происходит обратное ремоделирование, которое часто осложняется аритмиями. Антиаритмическую и антикоагулянтную терапию продолжают в течение по крайней мере 3-6 месяцев. Решение о прекращении терапии принимают на основании клинического обследования, ЭКГ и эхокардиографии через 3, 6 и 12 месяцев.
5.6. Дополнительная терапия
Лечение, направленное на замедление ремоделирования миокарда на фоне артериальной гипертонии, сердечной недостаточности или воспаления (например, после хирургического вмешательства) в ряде случаев позволяет уменьшить вероятность развития МП (первичная профилактика) или снизить частоту рецидивов аритмии или ее трансформации в постоянную форму (вторичная профилактика). С этой целью обычно применяют ингибиторы ангиотензинпревращающего фермента (АПФ), блокаторы рецепторов ангиотензина II (БРА), антагонисты альдостерона и статины (80-91). В большинстве исследований полиненасыщенных жирных кислот не было получено убедительных положительных результатов.
5.6.1. Ингибиторы АПФ и блокаторы рецепторов ангиотензина II
Ингибиторы АПФ и БРА подавляют аритмогенное действие ангиотензина II, который стимулирует развития фиброза и гипертрофии предсердий из-за нарушения утилизации кальция, изменения функции ионных каналов, активации медиаторов окислительного стресса и усиления воспаления. В экспериментальных условиях убедительно доказаны антиаритмические и противофиброзные свойства ингибиторов АПФ и БРА при МП [82].
Первичная профилактика
Застойная сердечная недостаточность. При ретроспективных анализах результатов крупных рандомизированных исследований у больных с дисфункцией ЛЖ и сердечной недостаточностью было выявлено снижение частоты развития МП при лечении ингибиторами АПФ и БРА по сравнению с плацебо. По данным нескольких мета-анализов применение этих лекарственных средств достоверно снижает риск МП на 30-48% [82, 83]. Благоприятный эффект менее выражен у больных с сердечной недостаточностью с сохранной систолической функцией ЛЖ.
Артериальная гипертония. При мета-анализах отмечалась тенденция к преимуществу терапии, основанной на ингибиторах АПФ или БРА, однако только в одном из них было выявлено статистически значимое снижение ОР МП на 25% [83]. Эта тенденция в основном отражала значительное снижение частоты впервые выявленного МП (на 33%) при лечении лозартаном по сравнению с атенололом (6,8 против 10,1 на 1000 человеко-лет, соответственно) в исследовании LIFE, в которое включали пациентов с гипертрофией ЛЖ [84]. Тем не менее, результаты последующего исследования VALUE [85] и двух ретроспективных анализов административных баз данных в США и Великобритании дают основания предполагать, что терапия артериальной гипертонии, основанная на ингибиторах АПФ или БРА, может задержать развитие МП у больных с артериальной гипертонией, в том числе в обычной клинической практике.
Сердечно-сосудистые факторы риска
Эффективность ингибиторов АПФ и БРА в профилактике МП выражена в меньшей степени у пациентов с множественными факторами риска, включая артериальную гипертонию, сахарный диабет, коронарную болезнь сердца, заболевание периферических артерий, гиперхолестеринемию и т.п., которые принимали участие в исследованиях HOPE и TRANSCEND [86]. В этих исследованиях рамиприл (ингибитор АПФ) и телмисартан (БРА) не снижали риск развития МП по сравнению с плацебо.
Вторичная профилактика
В нескольких относительно небольших проспективных рандомизированных контролируемых исследованиях показано, что ингибиторы АПФ или БРА в сочетании с антиаритмическими средствами, обычно амиодароном, оказывают дополнительное благоприятное влияние на риск рецидивов МП после кардиоверсии по сравнению с антиаритмической терапией. При мета-анализе этих исследований было выявлено достоверное снижение риска развития рецидивов МП на 45-50% [82, 83]. Однако в двойном слепом, плацебо-контролируемом исследовании CAPRAF не было продемонстрировано способности кандесартана благоприятствовать сохранению синусового ритма после кардиоверсии у больных, не получавших антиаритмические препараты [87].
Данные, обосновывающие применение ингибиторов АПФ или БРА у пациентов с пароксизмальным или персистирующим МП, которым не проводится электрическая кардиоверсия, противоречивы. В рандомизированных контролируемых исследованиях у больных артериальной гипертонией было выявлено снижение частоты рецидивов пароксизмального МП на фоне терапии, основанной на БРА или ингибиторах АПФ, по сравнению с атенололом или амлодипином, а также при их добавлении к амиодарону по сравнению с монотерапией амиодароном [82].
В нескольких относительно небольших исследованиях был отмечен некоторый благоприятный эффект ингибиторов АПФ/БРА у пациентов с незначительными изменениями сердца (в основном артериальная гипертония без гипертрофии ЛЖ) и пароксизмальным или недавно развившимся персистирующим МП [82, 88].
Однако в самом крупном исследовании GISSI-AF у 1442 больных с сердечно-сосудистыми факторами риска (у 85% артериальная гипертония) и пароксизмальным или персистирующим МП присоединение валсартана к оптимальной медикаментозной терапии (включая антиаритмические средства и ингибиторы АПФ) в течение 1 года не привело к изменению времени до первого рецидива МП и числа пациентов, у которых наблюдалось более 1 рецидива МП по сравнению с плацебо на протяжении ближайшего года (26,9% против 27,9%, соответственно) [89].
Результаты японского исследования J-RHYTHM II у 318 больных с артериальной гипертонией и пароксизмальным МП не подтвердили благоприятное влияние кандесартана по сравнению с амлодипином на частоту и длительность рецидивов МП, выявляемых при ежедневном мониторировании ЭКГ по телефону, или частоту трансформации МП в постоянную форму в течение 1 года (8% против 14%, соответственно) (90). По данным ретроспективных анализов ингибиторы АПФ и БРА не снижали частоту рецидивов МП после аблации легочных вен.
Эффективность в профилактике сердечно—сосудистых исходов
В исследовании LIFE лечение, основанное на лозартане, уменьшало риск сердечно-сосудистых осложнений по сравнению с атенололом у больных с МП. Так, частота первичной комбинированной конечной точки (сердечно-сосудистая смерть, инсульт и инфаркт миокарда) снизилась на 42%, сердечно-сосудистая смертность – на 42%, частота инсульта – на 45%. Была отмечена также тенденция к снижению общей смертности. Однако ни в исследовании VALUE], ни в исследовании GISSI-AF не было выявлено улучшение исходов на фоне терапии, основанной на БРА, по сравнению с амлодипином или плацебо.
В исследовании ACTIVE I у 9016 пациентов с МП и факторами риска лечение ирбесартаном не привело к снижению суммарной частоты инсульта, инфаркта миокарда и сосудистой смерти, но достоверно уменьшило частоту госпитализаций по поводу сердечной недостаточности.
Таким образом, у больных с выраженным заболеванием сердца (например, дисфункцией и гипертрофией ЛЖ) отмечено устойчивое снижение частоты впервые выявленного МП при лечении ингибиторами АПФ или БРА, однако их польза менее очевидна у пациентов с умеренным органическим поражением сердца и рецидивирующим МП. Преимущества одного класса ингибиторов ренин-ангиотензин-альдостероновой системы над другим не установлено. Антиаритмический эффект ингибиторов АПФ и БРА у больных с МП продолжает изучаться в нескольких специально спланированных исследованиях, а также в рамках нескольких более крупных клинических испытаний.
5.6.2. Антагонисты альдостерона
У пациентов с первичным гиперальдостеронизмом риск развития МП в 12 раз выше, чем у больных с эссенциальной артериальной гипертонией. У больных с МП может иметь место увеличение уровня альдостерона в крови. Применение спиронолактона в опытах на собаках подавляло развитие фиброза предсердий и препятствовало развитию индуцируемого МП. Роль антагонистов альдостерона в клинических исследованиях специально не изучалась, однако предварительные данные свидетельствуют о том, что спиронолактон снижает частоту рецидивов МП после электрической кардиоверсии у пациентов с артериальной гипертонией и легкой дисфункцией ЛЖ (91). В настоящее время продолжаются несколько исследований с использованием спиронолактона и эплеренона.
5.6.3. Статины
Воспаление может быть ключевым механизмом развития некоторых форм МП. В эпидемиологических и наблюдательных исследованиях у пациентов с впервые развившимся и рецидивирующим МП отмечали увеличение уровней С-реактивного белка и воспалительных цитокинов (интерлейкинов 1b и 6 и фактора некроза опухоли α). Профилактический эффект статинов при МП связывают с улучшением обмена липидов и профилактикой прогрессирования атеросклероза, противовоспалительным и антиоксидантным действием, улучшением эндотелиальной функции и подавлением активации нейрогуморальных систем, изменением текучести мембран и проводимости ионных каналов. Статины принимают участие в регуляции активности различных металлопротеиназ; этот эффект может играть роль в регуляции структурного ремоделирования при МП (дилатация и фиброз). На животных моделях МП статины подавляли электрическое и структурное ремоделирование предсердий и препятствовали развитию МП.
Первичная профилактика
Высококачественные исследования у больных с МП единичны, а базу данных в основном составляют результаты наблюдательных и ретроспективных исследований. В некоторых из них, особенно у пациентов с дисфункцией ЛЖ и сердечной недостаточностью, было выявлено снижение частоты развития впервые выявленного МП на 20-50%. Результаты лечения у пациентов с артериальной гипертонией, ишемической болезнью сердца и ОКС менее однозначны, хотя имеется общая тенденция в пользу статинов [92]. Есть свидетельства, что статины могут снижать частоту развития МП у больных с постоянным водителем ритма на 57%, однако исследования были ретроспективными и слишком небольшими, чтобы обосновать применение статинов для профилактики МП после имплантации постоянного водителя ритма сердца [191].
Послеоперационное МП. В нескольких ретроспективных, наблюдательных и рандомизированных контролируемых исследованиях [92], включая ARMYDA-3 [93], а также в систематизированном обзоре [94] была выявлена более низкая частота послеоперационного МП на фоне терапии статинами. Однако в нескольких крупных ретроспективных исследованиях не было отмечено снижение частоты развития МП после операций; более того, указывали даже на их аритмогенные свойства. Тем не менее, по данным мета-анализа всех исследований в хирургической практике (3 рандомизированных контролируемых исследования и 10 наблюдательных исследований в совокупности у 17643 пациентов), ОШ развития любогой МП при лечении статинами составил 0,78 (95% ДИ 0,67–,90; р<0,001), а впервые выявленного – 0,66 (95% ДИ 0,51–,84; р<0,001). Продемонстрирована зависимость эффекта статинов от дозы.
Вторичная профилактика
Сообщалось, что эффективность статинов в профилактике пароксизмального или недавно развившегося МП выше, чем в профилактике рецидивирующего персистирующего МП или МП после аблации левого предсердия. Рандомизированные контролируемые исследования не подтвердили пользу статинов после кардиоверсии [95]. По данным мета-анализа, эффективность статинов в профилактике МП зависела от типа исследования и выборки больных [96]. Более выраженный эффект наблюдался в более ранних, наблюдательных исследованиях.
В недавно опубликованном мета-анализе Fauchier L. и соавт. [97], проведшим анализ 32 рандомизированных контролируемых исследований с общим количеством 71005 больных, применение статинов сопровождалось существенным снижением риска возникновения мерцания предсердий (р<0,0001). Положительное действие статинов было наиболее выражено при послеоперационом мерцании предсердий (р<0,00001). При этом статины не влияли существенно на возникновение новых случаев аритмии, но оказались эффективными во вторичной профилактике мерцания предсердий (р<0,02). Данный мета-анализ не выявил различий в положительном влиянии статинов на мерцание предсердий при стандартном (низкие дозы) и агрессивном (высокие дозы) лечении статинами.
Аналогичные данные получены и в другом мета-анализе, включавшем 20 исследований с вовлечением 23557 пациентов [98]. Кроме того, в указанном мета-анализе впервые были определены различия в эффективности статинов. Положительное влияние на мерцание предсердий было выявлено у аторвастатина и симвастатина, но не правастатина и розувастатина. Применение статинов в качестве вторичной профилактики мерцания предсердий было более выражено, хотя они сохраняли эффект и в первичной профилактике аритмии.
Таким образом, имеющиеся к настоящему времени данные подтверждают эффективность статинов в первичной и вторичной (в большей степени) профилактике МП, в том числе послеоперационном.
Таблица 17.
Рекомендации по первичной профилактике фибрилляции предсердий с помощью дополнительных средств (3)
| Рекомендации | Класс | Уровень |
| Применение ингибиторов АПФ и БРА для первичной профилактики МП целесообразно у больных с сердечной недостаточностью и сниженной фракцией выброса ЛЖ. | IIа | А |
| Использование ингибиторов АПФ и БРА для первичной профилактики МП целесообразно у пациентов с артериальной гипертонией, особенно гипертрофией ЛЖ. | IIа | В |
| Использование статинов для первичной профилактики МП целесообразно после операции аорто-коронарного шунтирования (изолированного или сочетающегося с вмешательствами на клапанах сердца). | IIа | В |
| Вопрос о применении статинов для первичной профилактики МП может рассматриваться у пациентов с заболеванием сердца, особенно сердечной недостаточностью. | IIb | B |
| Лечение ингибиторами АПФ, БРА и статинами не рекомендуется для первичной профилактики ФП у больных без сердечно-сосудистых заболеваний. | III | C |
6. Особые группы больных
6.1. Сердечная недостаточность
Некоторые механизмы развития сердечной недостаточности могут способствовать появлению МП, так как они создают субстрат или пусковой механизм для возникновения аритмии. МП – мощный и независимый фактор риска развития сердечной недостаточности. Эти состояния часто сочетаются друг с другом, частично вследствие общности факторов риска. Развитие МП у больного с сердечной недостаточностью часто приводит к ухудшению его состояния, предрасполагает к развитию эпизодов декомпенсации, увеличивает риск тромбоэмболических осложнений и ухудшает отдаленный прогноз. При лечении пациентов с сердечной недостаточностью и МП следует учитывать следующие аспекты:
1) Необходимо выявлять и по возможности устранять потенциальные предрасполагающие и вторичные причины.
2) Следует оптимизировать терапию сердечной недостаточности.
Как и при других состояниях, для контроля частоты желудочковых сокращений предпочтительно применение бета-адреноблокаторов, а не сердечных гликозидов, так как первые снижают ЧСС не только в покое, но и при физической нагрузке. Комбинация дигоксина и бета-адреноблокатора может контролировать частоту желудочкового ритма в покое более эффективно, чем монотерапия. Терапия бета-адреноблокаторами по отдельности или в комбинации с дигоксином ассоциировалась с более низкой смертностью по сравнению с лечением одним дигоксином [99]. Бета-адреноблокаторы оказывают благоприятное влияние на смертность и заболеваемость у больных с систолической сердечной недостаточностью.
У пациентов с систолической сердечной недостаточностью, получавших бета-адреноблокаторы, выявлено снижение частоты развития МП на 27% [100].
Хотя дилтиазем эффективно уменьшает ЧСС при физической нагрузке, он подавляет сократимость миокарда и увеличивает риск развития сердечной недостаточности. Тем не менее, у больных с сердечной недостаточностью и сохраненной фракцией выброса ЛЖ дилтиазем в комбинации с дигоксином более эффективно контролирует ЧСС в течение 24 ч и при нагрузке, чем монотерапия дигоксином или недигидропиридиновым антагонистом кальция.
Катетерная аблация левого предсердия у больных с сердечной недостаточностью в отдельных случаях может привести к улучшению функции ЛЖ, толерантности к физической нагрузке и качества жизни.
Профилактика тромбоэмболических осложнений рассматривалась выше, однако сердечная недостаточность на фоне систолической дисфункции ЛЖ сама по себе является фактором риска инсульта и тромбоэмболий, а при наличии МП обычно показана терапия пероральными антикоагулянтами. Применение ацетилсалициловой кислоты в сочетании с пероральными антикоагулянтами не рекомендуется из-за повышенного риска кровотечений, а также имеющихся данных о повышении частоты госпитализаций по поводу сердечной недостаточности при лечении ацетилсалициловой кислотой.
6.2. Спортсмены
В популяционных исследованиях выявлена U-обратная зависимость между интенсивностью физической активности и частотой МП. Она может свидетельствовать о том, что положительные антиаритмические эффекты физических нагрузок могут нивелироваться при резком увеличении физической активности. У профессиональных спортсменов, в том числе бывших, и людей, активно занимающихся видами спорта на выносливость ради развлечения, частота МП увеличивается в 2-10 раз [101, 102]. Причины выявленной зависимости, вероятно, имеют как функциональное (повышение активности симпатического отдела вегетативной нервной системы, нагрузка объемом при физическом усилии, ваготония в покое), так и структурное (гипертрофия и дилатация предсердий) происхождение.
Роль препаратов, увеличивающих работоспособность, не установлена. Добиться снижения ЧСС до целевых значений у спортсменов трудно. Бета-адреноблокаторы плохо переносятся (или их применение даже запрещено в некоторых соревновательных видах спорта), а дигоксин и недигидропиридиновые антагонисты кальция не способны адекватно снизить ЧСС при МП во время физической нагрузки. Если ЧСС во время МП при максимальном физическом усилии у данного спортсмена приемлема и при этом отсутствуют гемодинамические нарушения (головокружение, обморок, внезапная усталость), занятия спортом можно возобновить.
Использовать монотерапию блокаторами калиевых каналов для лечения МП у спортсменов следует с осторожность. Эти препараты могут вызвать развитие трепетания предсердий с проведением 1:1 при высокой симпатической активности. Поэтому у спортсменов с документированным трепетанием предсердий может потребоваться аблация [103]. После успешной аблации по поводу МП часто требуется продолжать медикаментозное лечение (“гибридная” терапия).
У некоторые спортсменов с пароксизмальным МП для неотложного восстановления синусового ритма можно применять флекаинид или пропафенон (ритмонорм) (подход “таблетка в кармане”). Такие больные не должны заниматься спортом до тех пор, пока сохраняется аритмия, и в течение 1-2 периодов полувыведения антиаритмического препарата. В некоторых случаях может рассматриваться целесообразность немедикаментозных методов лечения, таких как катетерная аблация [103].
Целесообразность антикоагулянтной терапии определяют с учетом наличия факторов риска тромбоэмболических осложнений. Однако антикоагулянты нельзя применять у спортсменов, если существует угроза ударов и столкновений.
6.3. Клапанные пороки сердца
МП часто развивается у больных с пороками клапанов сердца. Увеличение размера левого предсердия отмечается на раннем этапе прогрессирующего митрального порока сердца и развитие пароксизмального или постоянного МП считают показанием к раннему чрескожному или хирургическому вмешательству на митральном клапане. МП часто развивается также на поздних стадиях порока аортального клапана, когда дилатация ЛЖ и увеличение конечного диастолического давления отражаются на функции левого предсердия.
Лечение МП у больных с пороком клапана сердца проводят по стандартной схеме, хотя обычно отдают предпочтение стратегии контроля ЧСС, учитывая низкую вероятность стойкого восстановления синусового ритма.
У больных с МП и механическими протезами сердца можно использовать только антагонисты витамина К (варфарин); целевой уровень МНО зависит от типа протеза и его локализации. При наличии протеза митрального клапана целевое МНО должно быть >2,5, протеза аортального клапана >2,0.
6.4. Острый коронарный синдром
МП развивается у 2-21% больных с ОКС (104). Широкое применение чрескожных вмешательств на коронарных артериях, особенно в острую фазу, привело к снижению частоты развития МП. Лечение ингибиторами АПФ, БРА или бета-адреноблокаторами, начатое в ранние сроки инфаркта миокарда, также, вероятно, способствует снижению частоты МП. МП чаще развивается у пациентов пожилого возраста, а также у больных с сердечной недостаточностью, более высокой ЧСС при поступлении в стационар и дисфункцией ЛЖ. Ее частота не зависит от способа реперфузионного лечения (тромболитическая терапия, чрескожное коронарное вмешательство или отсутствие реперфузионной терапии).
МП у больных с ОКС ассоциируется с увеличением госпитальной летальности и поздней смертности и повышенным риском ишемического инсульта во время госпитализации и после выписки. Рекомендации по ведению пациентов с ОКС и МП основываются преимущественно на мнении экспертов, так как соответствующие клинические исследования не проводились.
Больным с ОКС может быть проведена неотложная ЭКВ, если МП сочетается с рефрактерной ишемией или нарушением гемодинамики. Для уменьшения ЧСС и снижения потребности миокарда в кислороде может быть показано внутривенное введение бета-адреноблокаторов или недигидропиридиновых антагонистов кальция. Внутривенное введение дигоксина и/или амиодарона является альтернативой для больных с тяжелой дисфункцией ЛЖ и сердечной недостаточностью. Информация об антикоагулянтной терапии у больных с МП и острым коронарным синдромом изложена выше.
6.5. Сахарный диабет
Сахарный диабет и МП часто сочетаются друг с другом, так как ассоциируются с коронарной болезнью сердца, артериальной гипертонией и дисфункцией ЛЖ, а также дисфункцией вегетативной нервной системы и нарушением функции ионных каналов. По данным популяционных исследований, частота сахарного диабета у больных с МП составляет 13%.
Сахарный диабет – независимый фактор риска развития МП. Наличие сахарного диабета у больных с МП ухудшает прогноз с увеличением риска смерти и сердечно-сосудистых осложнений. Целесообразно устранить имеющиеся факторы риска, включая контроль АД, использование статинов и т.д. Важное значение сахарного диабета отмечается во всех схемах стратификации риска инсульта, и у больных сахарным диабетом рекомендуется антитромботическая терапия.
6.6. Пожилые
Распространенность МП у больных в возрасте 80 лет составляет около 10%, а в возрасте ≥85 лет достигает 18%. В исследовании SAFE, проводившемся в условиях общей практики [105], было показано, что эффективным методом скрининга МП являются осмотр врача и выполнение ЭКГ при наличии нерегулярного пульса.
У всех пациентов в возрасте >75 лет ежегодный риск тромбоэмболических осложнений превышает 4%, что является основанием для предпочтительного использования антагонистов витамина К, если риск кровотечений не слишком высокий. Среди отдельных компонентов индекса CHADS2 возраст ≥75 лет ассоциируется с более высоким риском инсульта и смерти, чем артериальная гипертония, сахарный диабет или сердечная недостаточность.
В целом переносимость антагонистов витамина К у пожилых людей приемлемая. В рандомизированных контролируемых исследованиях применение препаратов этой группы у больных с МП приводило к устойчивому снижению частоты ишемического инсульта и сердечно-сосудистых осложнений и сопровождалось небольшим увеличением риска серьезных кровотечений. Поэтому антагонисты витамина К у пожилых людей по совокупному эффекту имеют явное преимущество перед АСК. Напротив, эффективность антитромбоцитарных средств в профилактике ишемического инсульта, как оказалось, уменьшается с возрастом, и фактически отсутствовала в возрасте 77 лет.
Пожилым людям редко проводят ЭКВ, поскольку удержать синусовый ритм часто бывает трудно. Для контроля ЧСС эффективны бета-адреноблокаторы и недигидропиридиновые антагонисты кальция. Бета-адреноблокаторы следует применять с осторожностью у пожилых больных с ХОБЛ. Пожилые больные с МП значительно отличаются от пациентов более молодого возраста. Эти различия включают:
• Уязвимость, многочисленные сопутствующие заболевания, как сердечно-сосудистые, так и несердечные.
• Высокая заболеваемость и распространенность МП.
• Более высокий риск тромбоэмболических осложнений и кровотечений.
• Более частое наличие постоянного, а не рецидивирующего (пароксизмального и/или персистирующего) МП.
• Частое наличие атипичных симптомов и жалоб.
• Меньшая чувствительность частоты желудочкового ритма к действию симпатического отдела вегетативной нервной системы (“старая” проводящая система).
• Выше вероятность аритмогенного действия лекарств (сниженная функция почек и печени).
• Большая частота недиагностированного МП.
6.7. Беременность
МП редко возникает во время беременности у женщин без МП и заболевания сердца в анамнезе. У пациенток с ранее диагностированным МП во время беременности в 52% случаев развиваются рецидивы аритмии. При МП во время беременности чаще возникают осложнения у плода. У пациенток без врожденных или приобретенных пороков сердца МП обычно хорошо переносится во время беременности.
Средства, урежающие сердечный ритм. Бета-адреноблокаторы проникают через плаценту и вызывают различные нежелательные эффекты, включая задержку внутриутробного развития, подавление функции системы дыхания у новорожденного, брадикардию и гипогликемию, особенно если лечение начинают на ранних сроках беременности (в частности, в первые 12-24 недели). У детей беременных женщин с артериальной гипертонией, получавших пропранолол, не было отмечено врожденных пороков [106], однако сообщалось о задержке роста. Применение атенолола в первом триместре, но не в более поздние сроки беременности, сопровождалось задержкой роста плода.
При мета-анализе исследований, в которых оценивался риск применения бета-адреноблокаторов у беременных с артериальной гипертонией, было выявлено пограничное увеличение числа новорожденных, которые оказались “меньше, чем гестационный возраст”.
Дигоксин свободно проникает через плаценту, а интоксикация сердечными гликозидами у матери сопровождалась смертью плода. Опыт применения верапамила и дилтиазема ограничен, однако их пероральное применение для контроля ЧСС обычно безопасно.
Восстановление синусового ритма. Флекаинид применяли для купирования аритмий у плода; при этом он не вызывал нежелательных эффектов. Амиодарон оказывал негативное влияние на плод при использовании у беременных, поэтому его следует применять только в неотложных ситуациях. Назначения любых лекарственных средств следует по возможности избегать в первом триместре беременности, когда происходит органогенез.
Электрическая кардиоверсия. Описаны несколько случаев успешной ЭКВ у беременных с МП. Нежелательных эффектов у плода при этом не выявили. Энергия разряда сопоставима у беременных и небеременных женщин.
Антикоагуляция. Антагонисты витамина К могут быть тератогенными и в первом триместре их следует заменить на нефракционированный или низкомолекулярный гепарин [106, 107]. По данным одного систематизированного обзора, врожденные пороки отмечались в 6,4% случаев, когда варфарин применяли на протяжении всей беременности, и отсутствовали, когда его заменяли на гепарин между 6-й и 12-й неделями беременности.
Варфарин легко проникает через плаценту, а у плода может наблюдаться передозировка даже при терапевтическом значении МНО у женщины. Низкомолекулярные гепарины не проникает через плаценту. Они широко применялись для лечения и профилактики венозных тромбоэмболических осложнений во время беременности без негативного влияния на плод.
Чтобы поддерживать адекватную антикоагуляцию, в третьем триместре советуют регулярно проводить лабораторные тесты (например, каждые 10-14 дней), при необходимости корригируя дозу препаратов, поскольку у некоторых женщин для сохранения адекватного антикоагулянтного эффекта могут потребоваться высокие дозы антагонистов витамина К и гепарина.
Если у женщины с МП и искусственным клапаном сердца решено прекратить прием антагонистов витамина К на 6-12-й неделях беременности, необходимо осуществлять постоянную внутривенную инфузию лечебной дозы нефракционированного гепарина или подкожно вводить индивидуально подобранную дозу нефракционированного или низкомолекулярного гепарина. Лечение антагонистами витамина К может быть возобновлено во втором триместре; при этом ожидается небольшое увеличение тератогенного риска.
Таблица 18.
Рекомендации по лечению фибрилляции предсердий у беременных (3)
| Рекомендации | Класс | Уровень |
| ЭКВ может быть выполнена во всех триместрах беременности. Она рекомендуется при нестабильной гемодинамике на фоне МП и высоком риске, связанном с аритмией, для матери или плода. | I | C |
| Больным с МП и высоким риском тромбоэмболических осложнений рекомендуется антитромботическая профилактика на протяжении всей беременности. | I | С |
| Антагонисты витамина К в дозах, не превышающих 5 мг/сутки, рекомендуется применять со II триместра беременности и отменить за 1 месяц до предполагаемых родов. При невозможности поддерживать терапевтический уровень МНО (1,5-2,5) малыми (до 5 мг/сутки) варфарина, его следует заменить на нефракционированный или низкомолекулярный гепарин. | I | В |
| Подкожное введение низкомолекулярного гепарина в дозах, подобранных с учетом массы тела, рекомендуется в первом триместре и на последнем месяце беременности. Альтернативой может быть нефракционированный гепарин (до увеличения АЧТВ в 1,5 раза по сравнению с контрольной величиной). | I | В |
| Для контроля ЧСС следует рассмотреть возможность применения бета-адреноблокаторов или недигидропиридиновых антагонистов кальция. В первом триместре беременности необходимо соотносить пользу от бета-адреноблокаторов и потенциальный риск для плода. | IIa | C |
| Для купирования недавно развившегося МП (при невозможности проведения ЭКВ) у беременных со стабильной гемодинамикой, не страдающих заболеванием сердца, возможно внутривенное введение флекаинида или ибутилида. | IIb | C |
| Если показан контроль ЧСС, а бета-адреноблокаторы или недигидропиридиновые антагонисты кальция противопоказаны, возможно использованин дигоксина. | IIb | С |
6.8. Послеоперационное мерцание предсердий
МП – наиболее часто осложнение операций на сердце (30% после операции коронарного шунтирования, 40% после операций на клапанах сердца и 50% при сочетании этих вмешательств). Ее частота достигает пика на 2-4 день после операции. По данным анализа 58 исследований, включавших в совокупности 8565 больных, было показано, что профилактика и/или лечение послеоперационного МП бета-адреноблокаторами, соталолом или амиодароном, а также, менее убедительно предсердная стимуляция, снижают риск неблагоприятных исходов (МП, инсульт и длительность госпитализации) [108].
Профилактика послеоперационного МП
Бета-адреноблокаторы наиболее эффективны, если их применять и до, и после операции на сердце по сравнению с только до- или послеоперационным использованием. Отмена бета-адреноадреноблокаторов – достоверный фактор риска развития послеоперационного МП, поэтому ее следует избегать. По крайней мере за 1 неделю до вмешательства следует начать лечение бета-адреноблокатором, не обладающим внутренней симпатомиметической активностью.
Профилактическое применение амиодарона снижает частоту послеоперационного МП, существенно сокращает длительность госпитализации, снижает частоту инсульта и послеоперационных желудочковых тахиаритмий, но не влияет на послеоперационную смертность [109]. Частота МП в группе амиодарона ниже, чем в группе плацебо, в том числе у больных в возрасте <65 лет и ≥65 лет, больных, перенесших коронарное шунтирование или операцию на клапанах сердца с коронарным шунтированием или без него, а также пациентов, получавших и не получавших бета-адреноблокаторы перед операцией. Нежелательные эффекты периоперационного профилактического внутривенного введения амиодарона включают в себя увеличенную вероятность развития брадикардии и гипотонии после вмешательства.
При мета-анализе 14 рандомизированных контролируемых исследований не была подтверждена связь между снижением риска развития МП после операции и суммарной дозой амиодарона [110]. Благоприятный эффект амиодарона был также подтвержден результатами другого мета-анализа [215].
Соталол снижал частоту послеоперационного МП на 64% по сравнению с плацебо, однако он не влиял на длительность госпитализации, риск инсульта или смертность. Применение соталола повышает риск развития брадикардии и желудочковой тахикардии типа tdp, особенно при наличии электролитных нарушений, поэтому в хирургической практике его применяют редко.
Гипомагниемия – независимый фактор риска послеоперационного МП. При мета-анализе 20 рандомизированных исследований, включавших в совокупности 2490 больных, было показано, что профилактическое внутривенное введение магния снижает вероятность развития послеоперационного МП [111]. Клиническое значение этого метода лечения недостаточно хорошо установлено.
Применение статинов сопровождается снижением риска послеоперационного МП на 22-34%.
В нескольких ретроспективных исследованиях ингибиторы АПФ и БРА не оказывали влияние на частоту МП после операций на сердце. Кроме того, при их применении существует потенциальный риск ухудшения функции почек в ранние сроки после операции.
При мета-анализе 8 исследований было показано, что профилактическая стимуляция предсердий снижает частоту послеоперационного МП независимо от места или алгоритма стимуляции, однако в других исследованиях эффективность этого метода подтверждена не была [112].
Нарушение функции предсердных электродов или неадекватная чувствительность может способствовать нанесению проаритмических экстрастимулов на предсердия, что повышает вероятность развития МП.
Другие средства. В небольших исследованиях изучались дигоксин, верапамил, дилтиазем и напроксен. Полученные результаты противоречивы.
Лечение послеоперационного МП
У большинства больных со стабильной гемодинамикой синусовый ритм восстанавливается спонтанно в течение 24 ч. В первую очередь следует по возможности устранить предрасполагающие факторы (обезболивание, улучшение гемодинамики, отмена внутривенных средств инотропного действия, коррекция электролитных и метаболических нарушений, анемии и гипоксии).
При наличии выраженных симптомов или невозможности адекватного контроля ЧСС может быть выполнена кардиоверсия. ЭКВ эффективна в 95% случаев, однако чаще проводят медикаментозную кардиоверсию. Было показано, что амиодарон и ибутилид по эффективности превосходят плацебо в восстановлении синусового ритма у больных с послеоперационным МП (113).
Коротко действующие бета-адреноблокаторы (например, эсмолол) особенно полезны при нестабильной гемодинамике. Могут применяться также другие средства, блокирующие атрио-вентрикулярный узел, такие как недигидропиридиновые антагонисты кальция, однако дигоксин менее эффективен на фоне высокого адренергического тонуса.
В ряде исследований было отмечено увеличение риска инсульта после операций на сердце. Антикоагуляция гепарином или антагонистами витамина К обоснована, если МП сохраняется более 48 ч. Перед кардиоверсией следует соблюдать стандартные меры предосторожности, касающиеся использования антикоагулянтов.
Таблица 19.
Рекомендации по профилактике и лечению послеоперационного мерцания предсердий (3)
| Рекомендации | Класс | Уровень |
| Для профилактики МП после операции на сердце при отсутствии противопоказаний рекомендуется использовать бета-адреноблокаторы внутрь | I | A |
| У больных, получающих бета-адреноблокаторы (или другие пероральные антиаритмические препараты для контроля МП), лечение рекомендуется продолжать до дня операции. | I | В |
| Пациентам с МП без нарушений гемодинамики рекомендуется контроль частоты желудочкового ритма. | I | В |
| У пациентов с послеоперационным МП и нестабильной гемодинамикой рекомендуется восстановление синусового ритма с помощью ЭКВ. | I | С |
| У больных с высоким риском послеоперационного МП целесообразно профилактическое применение амиодарона перед операцией. | IIa | A |
| Если послеоперационное МП сохраняется >48ч, то при отсутствии противопоказаний следует рассмотреть возможность антикоагулянтной терапии. | IIa | А |
| Если восстановлен синусовый ритм и имеются в наличии факторы риска инсульта, продолжительность применения антикоагулянтов должна составлять как минимум 4 недели. | IIa | В |
| Для сохранения синусового ритма у больных с рецидивирующим или рефрактерным послеоперационным МП следует рассмотреть целесообразность применения антиаритмических препаратов. | IIa | С |
| Для профилактики МП после операций на сердце возможно применение соталола, хотя он способен оказывать аритмогенное действие. | IIb | A |
| Для профилактики МП после операций на сердце можно рассмотреть целесообразность биатриальной стимуляции. | IIb | A |
6.9. Гипертиреоз
МП развивается у 10-25% больных гипертиреозом, особенно у мужчин и пожилых. Основная цель лечения – восстановление нормальной функции щитовидной железы, которое может сопровождаться спонтанным восстановлением ритма. Если выбрана стратегия контроля ритма сердца, перед кардиоверсией следует нормализовать функцию щитовидной железы, чтобы снизить риск развития рецидивов аритмии. Антиаритмические средства и ЭКВ обычно неэффективны при сохранении тиреотоксикоза.
Бета-адреноблокаторы могут эффективно снизить ЧСС. В случае тиреотоксического криза возможно их внутривенное введение; при этом могут потребоваться высокие дозы. Альтернативой могут служить недигидропиридиновые антагонисты кальция, такие как дилтиазем и верапамил.
Несмотря на отсутствие доказательств, при наличии факторов риска инсульта рекомендуется использовать пероральные антикоагулянты для профилактики системных тромбоэмболий. Остается неясным, повышена ли вероятность тромбоэмболий у больных с МП, ассоциирующимся с тиреотоксикозом в анамнезе (леченным), при отсутствии факторов риска.
В клинической практике часто отмечается развитие гипертиреоза (а также бессимптомных изменений показателей функции щитовидной железы) после лечения амиодароном. Выделяют два варианта гипертиреоза, вызванного амиодароном: I типа (повышенная продукция Т4 и Т3, вызванная йодом) и II типа (деструктивный тиреоидит, сопровождающийся преходящим выделением Т4 и Т3 с последующим снижением функции щитовидной железы). Хотя лечение амиодароном может быть продолжено на фоне эффективной заместительной терапии гормонами щитовидной железы, в случае развития гипертиреоза его следует отметить. Тиреотоксикоз может также развиться после отмены амиодарона.
6.10. Синдром Вольфа-Паркинсона-Уайта
В отличие от атрио-вентрикулярного узла, дополнительные проводящие пути не задерживают проведение электрических импульсов, поэтому у больных с синдромом преждевременного возбуждения желудочков и МП существует угроза чрезмерно быстрого проведения импульсов через дополнительные пучки, что может привести к большой частоте желудочковых сокращений и внезапной сердечной смерти вследствие фибрилляции желудочков. Если у пациента с синдромом Вольфа-Паркинсона-Уайта во время пароксизма МП отмечается очень частый (больше 200 уд/мин) темп желудочковых сокращений с гемодинамическими нарушениями, то следует провести экстреннюю электрическую кардиоверсию.
У гемодинамически стабильных больных для урежения частоты желудочковых сокращений рекомендуется внутривенное введение прокаинамида или ибутилида [4]. У больных с МП и сопутствующим синдромом Вольфа-Паркинсона-Уайта нельзя применять внутривенно для контроля ЧСС дигоксин, дилтиазем, верапамил, аденозин и амиодарон.
Внезапная смерть и стратификация риска. Частота внезапной сердечной смерти у больных с синдромом Вольфа-Паркинсона-Уайта составляет от 0,15 до 0,39% в течение 3-22 лет. Выделяют ряд факторов риска внезапной смерти: минимальная длительность интервала RR<250 мс при спонтанном или индуцированном МП, клинически явная тахикардия в анамнезе, наличие множественных дополнительных путей проведения и аномалия Эбштейна.
Наджелудочковые аритмии, такие как предсердная тахикардия или трепетание предсердий, у больных с дополнительными проводящими путями могут сопровождаться проведением 1:1 с быстрой активации желудочков и развитием фибрилляции желудочков.
Поскольку эффективность катетерной аблации дополнительных путей составляет около 95%, это вмешательство считают методом выбора у больных с признаками антероградного проведения. Больным, перенесшим внезапную сердечную смерть, при наличии явных дополнительных проводящих путей необходимо провести неотложную аблацию. В этих случаях успешная катетерная аблация позволяет устранить риск внезапной сердечной смерти, поэтому после успешного вмешательства имплантация кардиовертера-дефибриллятора не требуется.
Аблация целесообразна у пациентов с явным синдромом преждевременного возбуждения желудочков и высоким риском МП, а также у представителей опасных профессий, таких как водители общественного транспорта, пилоты, а также у спортсменов, занимающихся соревновательными видами спорта.
Показания к катетерной аблации дополнительных проводящих путей при отсутствии клинических симптомов остаются спорными (особенно у детей) [114]. У большинства больных с бессимптомным синдромом преждевременного возбуждения желудочков прогноз благоприятный; внезапная сердечная смерть редко оказывается первым проявлением заболевания. Примерно у 20% таких пациентов наблюдается частый темп желудочков при МП, вызванном во время электрофизиологического исследования. В динамике у отдельных пациентов развиваются клинически явные аритмии или внезапная сердечная смерть. Предсказующее значение положительных результатов инвазивного электрофизиологического теста считают низким и недостаточным для широкого применения этого исследования при отсутствии клинической симптоматики.
Решение о катетерной аблации дополнительных проводящих путей при бессимптомном течении синдрома преждевременного возбуждения желудочков следует принимать индивидуально после детального обсуждения с больным (и его родственниками) естественного течения заболевания и риска внезапной сердечной смерти по сравнению с осложнениями самой аблации.
6.11. Гипертрофическая кардиомиопатия
У больных с гипертрофической кардиомиопатией риск развития МП выше, чем в общей популяции (около 20-25%; ежегодная заболеваемость 2%). МП – важнейший фактор клинического ухудшения при гипертрофической кардиомиопатии. При отсутствии тромба в левом предсердии пациентам с острым приступом МП показана электрическая или медикаментозная кардиоверсия.
Наиболее эффективным средством профилактики пароксизмального МП и рецидивов аритмии может быть амиодарон. Роль дронедарона не установлена. Дизопирамид в сочетании с бета-адреноблокатором вызывает снижение градиента давления в выносящем тракте левого желудочка.
При хроническом МП контроль ЧСС обычно можно обеспечить с помощью бета-адреноблокаторов и верапамила. В отдельных случаях может быть полезной аблация атрио-вентрикулярного узла и имплантация постоянного водителя ритма, чтобы способствовать поздней активации межжелудочковой перегородки. При отсутствии противопоказаний больным гипертрофической кардиомиопатией и пароксизмальным, персистирующим или постоянным МП показана терапия пероральными антикоагулянтами.
Исходы аблации МП у больных гипертрофической кардиомиопатией благоприятные, однако вмешательство менее эффективно, чем в общей популяции пациентов с МП. Аблация левого предсердия при пароксизмальном МП значительно более эффективна, чем при персистирующей аритмии. Риск рецидива высокий у пациентов с выраженной дилатацией предсердий и тяжелой диастолической дисфункцией. Частота восстановления синусового ритма после РЧА у больных с гипертрофической кардиомиопатией и рефрактерным МП, сохраняющимся на фоне лечения различными антиаритмическими препаратами, включая амиодарон, составила 67%. Вмешательство привело к значительному улучшению функционального класса сердечной недостаточности по NYHA в течение 3 лет.
Опыт хирургической аблации у пациентов с гипертрофической кардиомиопатией ограничен. В самой большой серии наблюдений 10 пациентов перенесли операцию лабиринт-III в сочетании с миоэктомией при наличии обструкции выносящего тракта ЛЖ. Увеличения послеоперационной летальности отмечено не было. В течение в среднем 15 месяцев у значительной доли пациентов сохранялся синусовый ритм [118]. Хотя имеющиеся данные противоречивы, представляется, что миоэктомия в целом дает благоприятный эффект у больных гипертрофической кардиомиопатией.
Решение об имплантации кардиовертера-дефибриллятора больным с МП следует принимать с осторожностью, учитывая более высокий риск ложного срабатывания прибора, особенно в течение первого года после вмешательства.
6.12. Заболевания легких
МП часто встречается у больных с хроническими заболеваниями легких и имеет неблагоприятное прогностическое значение (развитие гипоксии на фоне обострений). Ключевое значение имеют лечение заболевания легких и коррекция метаболических нарушений, поскольку антиаритмические средства и ЭКВ скорее всего будут не эффективны при сохранении нарушенной функции легких. При тяжелой ХОБЛ часто развивается многофокусная предсердная тахикардия, которую можно спутать с МП.
Бронходилататоры, особенно теофиллины и агонисты бета-адренорецепторов, могут спровоцировать развитие МП; контролировать частоту желудочкового ритма в таких случаях бывает трудно. Неселективные бета-адреноблокаторы, соталол, пропафенон и аденозин обычно противопоказаны больным с бронхоспазмом, поэтому предпочтительно назначение недигидропиридиновых антагонистов кальция. Селективные бета1-адреноблокаторы (например, бисопролол) в небольших дозах часто хорошо переносятся и эффективны. Для восстановления синусового ритма возможно внутривенное введение флекаинида. При наличии нарушений гемодинамики показана ЭКВ. В рефрактерных случаях для контроля частоты желудочкового ритма могут потребоваться аблация атрио-вентрикулярного узла и стимуляция желудочков.
Информация
Источники и литература
-
Клинические протоколы Министерства здравоохранения Кыргызской Республики
- 1. Stewart S., Hart C.L., Hole D.J., McMurray J.J. Population prevalence, incidence and predictors of atrial firillation in the Renfrew/Paisley study. Heart 2001; 86: 516–521.
2. K.L. Increasing prevalence of atrial firil-lation and flutter in the United States. Amer. J. Cardiol. 2009; 104: 1534–1539.
3. Camm A.J., Kirchhof P., Lip G.Y. et al. Guidelines for the management of atrial fibrillation. The Task Force for the management of atrial fibrillation of the European Society of Cardiology. Eur. Heart J. 2012; 31: 2369-2429.
4. January G.T., Wann L.S., Alpert J.S. et al. 2014 ACC/AHA/HRS Guideline for the managenent of patients with atrial fibrillation. JACC. 2014; 64: e1-e76 (4).
5. Сулимов В.А., Голицын С.П., Панченко Е.П. и др. Диагностика и лечение фибрилляции предсердий. Рекомендации РКО, ВНОА и АССХ. Российский кардиологический журнал. 2013; 4 (102), приложение 3: с. 1-100.
6. Lip G.Y., Laroche C., Dan G.A. et al. ‘Real-world’ antithrombotic treatment in atrial fibrillation: the EURObservational Research Programme Atrial Fibrillation General Pilot survey. Europace 2014; 16 (3): 308-319.
7. Gage B.F., Waterman A.D., Shannon W. et al. Validation of clinical classifiation schemes for predicting stroke: results from the National Registry of Atrial Fibrillation. JAMA 2001; 285: 2864–2870.
8. Lip G.Y., Nieuwlaat R., Pisters R. et al. Refiing clinical risk stratifiation for predicting stroke and thromboembolism in atrial firillation using a novel risk factor-based approach: the Euro Heart Survey on atrial firillation. Chest 2010; 137: 263–272.
9. Friberg L., Rosenqvist M., Lip G.Y. Evaluation of risk stratification schemes for ischaemic stroke and bleeding in 182 678 patients with atrial fibrillation: the Swedish Atrial Fibrillation Cohort study. Eur. Heart J. 2012; 33: 1500–1510.
10. Avgil Tsadok M., Jackevicius C.A., Rahme E. et al. Sex differences in stroke risk among older patients with recently diagnosed atrial fibrillation. JAMA 2012; 307: 1952–1958.
11. Olesen J.B., Fauchier L., Lane D.A. et al. Risk factors for stroke and thromboembolism in relation to age among patients with atrial fibrillation: the Loire Valley Atrial Fibrillation Project. Chest 2012; 141: 147–153.
12. Hart R.G., Pearce L.A., Aguilar M.I. Metaanalysis: antithrombotic therapy to prevent stroke in patients who have nonvalvular atrial firillation. Ann. Intern. Med. 2007; 146: 857– 867.
13. Connolly S.J., Ezekowitz M.D., Yusuf S. et al.; RE-LY Steering Committee and Investigators. Dabigatran versus warfarin in patients with atrial fibrillation. N. Engl. J. Med. 2009; 361(12): 1139-1151.
14. Patel M.R., Mahaffey K.W., Garg J. et al.; ROCKET AF Investigators. Rivaroxaban versus warfarin in nonvalvular atrial fibrillation. N. Engl. J. Med. 2011; 365(10): 883-891.
15. Garcia D.A., Wallentin L., Lopes R.D. et al. Apixaban versus warfarin in patients with atrial fibrillation according to prior warfarin use: results from the Apixaban for Reduction in Stroke and Other Thromboembolic Events in Atrial Fibrillation trial. Amer. Heart J. 2013; 166 (3):549-558.
16. Mant J., Hobbs F.D., Fletcher K. et al. Warfarin versus aspirin for stroke prevention in an elderly community population with atrial firillation (the Birmingham Atrial Fibrillation Treatment of the Aged Study, BAFTA): a randomised controlled trial. Lancet 2007; 370: 493–503.
17. Rash A., Downes T., Portner R. et al.. A randomised controlled trial of warfarin versus aspirin for stroke prevention in octogenarians with atrial fibrillation (WASPO). Age Ageing. 2007; 36(2):151-156.
18. Connolly S.J., Pogue J., Hart R. et al. Clopidogrel plus aspirin versus oral anticoagulation for atrial fibrillation in the Atrial fibrillation Clopidogrel Trial with Irbesartan for prevention of Vascular Events (ACTIVE W): a randomised controlled trial. Lancet 2006; 367: 1903–1912.
19. Connolly S.J., Pogue J, Hart R.G. et al. Effect of clopidogrel added to aspirin in patients with atrial firillation. N. Engl. J. Med. 2009; 360: 2066–2078.
20. Connolly S.J., Pogue J., Hart R.G. et al. Effect of clopidogrel added to aspirin in patients with atrial fibrillation. N. Engl. J. Med. 2009; 360: 2066–2078.
21. Seshasai S.R., Wijesuriya S., Sivakumaran R. et al. Effect of aspirin on vascular and nonvascular outcomes: meta-analysis of randomized controlled trials. Arch. Intern. Med. 2012; 172: 209–216.
22. Gage B.F., Yan Y., Milligan P.E. et al. Clinical classification schemes for predicting hemorrhage: results from the National Registry of Atrial Fibrillation (NRAF). Amer. Heart J. 2006; 151: 713–719.
23. Pisters R., Lane D.A., Nieuwlaat R. et al. A novel user-friendly score (HAS-BLED) to assess 1-year risk of major bleeding in patients with atrial fibrillation: the Euro Heart Survey. Chest 2010; 138: 1093–1100.
24. Fang M.C., Go A.S., Chang Y. et al. A new risk scheme to predict warfarin-associated hemorrhage: The ATRIA (Anticoagulation and Risk Factors in Atrial Fibrillation) Study. JACC 2011; 58: 395–401.
25. Apostolakis S., Lane D.A., Guo Y. et al. Performance of the HEMORR2HAGES, ATRIA and HAS-BLED bleeding risk prediction scores in anticoagulated patients with atrial fibrillation: The AMADEUS study. JACC 2012: 60: 861–867.
26. Friberg L., Hammar N., Rosenqvist M. Stroke in paroxysmal atrial fibrillation: report from the Stockholm Cohort of Atrial Fibrillation. Eur. Heart J. 2010; 31: 967–975.
27. Nagaracanti R., Ezekowits M.D. Dabigatran versus varfarin in patients with atrial fibeillation. Circulation 2011; 123: 131-136;
28. Cappato R., Ezekowits M.D., Klein A.L. et al. Rivaroxaban vs. vitamin K antagonists for cardioversion in atrial fibrillation. Eur.Heart J. 2014; 35: 3346-3355.
29. van Walraven C., Hart R.G., Connolly S. et al. Effect of age on stroke prevention therapy in patients with atrial fibrillation. Stroke 2009; 40: 1410–416.
30. Klein A.L., Grimm R.A., Murray R.D. et al. Stoddard MF. Use of transesophageal echocardiography to guide cardioversion in patients with atrial firillation. N. Engl. J. Med. 2001; 344: 1411–1420.
31. Stellbrink C., Nixdorff U., Hofmann T. et al. Behalf of the ACE (Anticoagulation in Cardioversion using Enoxaparin) Study Group. Safety and Efficacy of Enoxaparin Compared With Unfractionated Heparin and Oral Anticoagulants for Prevention of Thromboembolic Complications in Cardioversion of Nonvalvular Atrial Fibrillation. The Anticoagulation in Cardioversion using Enoxaparin (ACE) Trial. Сirculation 2004; 109: 997-1003.
32. Seidl K., Rameken M., Drögemüller A. et al. Embolic events in patients with atrial fibrillation and effective anticoagulation: value of transesophageal echocardiography to guide direct-current cardioversion. Final results of the Ludwigshafen Observational Cardioversion Study. JACC 2002; 39 (9):1436-1442.
33. Bayard Y.L., Omran H., Neuzil P. et al. PLAATO (Percutaneous Left Atrial Appendage Transcatheter Occlusion) for prevention of cardioembolic stroke in non-anticoagulation eligible atrial fibrillation patients: results from the European PLAATO study. EuroIntervention 2010; 6: 220–226.
34. Park J.W., Bethencourt A., Sievert H. et al. Left atrial appendage closure with Amplatzer cardiac plug in atrial fibrillation: initial European experience. Catheter. Cardiovasc. Interv. 2011; 77: 700–706.
35. Whitlock R.P., Healey J.S., Connolly S.J. Left atrial appendage occlusion does not eliminate the need for warfarin. Circulation 2009; 120:1927–932.
36. Holmes D.R., Reddy V.Y., Turi Z.G. et al. Percutaneous closure of the left atrial appendage vs. warfarin therapy for prevention of stroke in patients with atrial fibrillation: a randomised non-inferiority trial. Lancet 2009; 374: 534–542.
37. Reddy V.Y., Holmes D., Doshi S.K. et al. Safety of percutaneous left atrial appendage closure: results from the Watchman left atrial appendage system for embolic protection in patients with AF (PROTECT AF) clinical trial and the Continued Access Registry. Circulation 2011; 123: 417–424.
38. Alboni P., Botto G.L., Baldi N. et al. Outpatient treatment of recent-onset atrial firillation with the ‘pill-in-the-pocket’ approach. N. Engl. J. Med. 2004; 351: 2384–2391.
39. Chevalier P., Durand-Dubief A., Burri Р. et al. Amiodarone versus placebo and class Ic drugs for cardioversion of recent-onset atrial fibrillation: a meta-analysis. JACC 2003; 41 (20): 255-262.
40. Savelieva I., Graydon R., Camm A.J. Pharmacological cardioversion of atrial fibrillation with vernakalant: evidence in support of the ESC Guidelines. Europace 2014; 16 (2): 162-173.
41. Vos M.A., Golitcyn S.R., Stangl K. et al. Superiority of ibutilide over DL-sotalol in converting atrial flutter and atrial fibrillation. The Ibutilide/Sotalol Comparator Study Group. Heart 1998; 79: 568-575.
42. Halpern S.W., Ellroot G., Singh B.N., Mandel W.J. Efficacy of intravenous procainamid infusion in converting atrial fibrillation to sinus rhythm. Relation to left atrium size. Brit. Heart J. 1980; 44: 589-595.
43. Kochiadakis G.E., Igoumenidis N.E., Solomou M.C. et al. Conversion of atrial fibrillation to sinus rhythm using acute intravenous procainamide infusion. Cardiovasc. Drugs Ther. 1998; 12: 75-81.
44. Stiell I.G., Clement C.M., Symington C. et al. Emergency department use of intravenous procainamide for patients with acute atrial fibrillation or flutter. Acad. Emerg. Med. 2007; 14: 1158-1164.
45. Stroobandt R., Stiels B., Hoebrechts R. Propafenone for conversion and prophylaxis of atrial fibrillation. Propafenone Atrial Fibrillation Trial Investigators. Amer. J. Cardiol. 1997; 79: 418-423.
46. Naccarelli G.V., Dorian P., Hohnloser S.H. et al. Prospective comparison of flecainide versus quinidine for the treatment of paroxycmal atrial fibrillation/flutter. The Flecainide Multicenter Atrial Fibrillation Study Group. Amer. J. Cardiol. 1996; 77: 53A-59A.
47. Harry J.G. et al. Contemporary real life cardioversion of atrial fibrillation: Results from the multinational RHYTHM-AF study. Intern.J.Cardiol. 2014; 172 (3): 588-594.
48. Khan I.A. Single oral loading dose of propafenone for pharmacological cardioversion of recent-onset atrial fibrillation. JACC 2001; 37: 542-647.
49. Kirchhof P., Eckardt L., Loh P. et al. Anterior– posterior versus anterior–ateral electrode positions for external cardioversion of atrial firillation: a randomised trial. Lancet 2002; 360: 1275–1279.
50. Fetsch T., Bauer P., Engberding R. et al. Prevention of atrial firillation after cardioversion: results of the PAFAC trial. Eur. Heart J. 2004; 25: 1385–1394. - 51. AFFIRM Investigators. A comparison of rate control and rhythm control in patients with atrial firillation. N. Engl. J. Med. 2002; 347: 1825–1833.
52. Van Gelder I.C., Hagens V.E., Bosker H.A. et al. A comparison of rate control and rhythm control in patients with recurrent persistent atrial firillation. N. Engl. J. Med. 2002; 347: 1834–1840.
53. Roy D., Talajic M., Nattel S. et al. Rhythm control versus rate control for atrial firillation and heart failure. N. Engl. J. Med. 2008; 358: 2667–2677.
54. Hsu L.F., Jais P., Sanders P. et al. Catheter ablation for atrial firillation in congestive heart failure. N. Engl. J. Med. 2004; 351: 2373– 2383.
55. Van Gelder I.C., Groenveld H.F., Crijns H.J. et al. Lenient versus strict rate control in patients with atrial firillation. N. Engl. J. Med. 2010; 362: 1363–1373.
56. Kirchhof P., Andresen D., Bosch R. et al. Short-term versus long-term antiarrhythmic drug treatment after cardioversion of atrial fibrillation (Flec-SL): a prospective, randomised, open-label, blinded endpoint assessment trial. Lancet 2012; 380: 238–246.
57. Ahmed S., Rienstra M., Crijns H.J. et al.; CONVERT Investigators. Continuous vs. episodic prophylactic treatment with amiodarone for the prevention of atrial fibrillation: a randomized trial. JAMA 2008; 300: 1784–1792.
58. Lafuente-Lafuente C., Mouly S., Longas-Tejero M.A., Bergmann J.F. Antiarrhythmics for maintaining sinus rhythm after cardioversion of atrial firillation. Cochrane Database Syst Rev. 2012; 5: CD005049.
59. Каверина Н.В., Лысковцев В.В., Сенова З.П. и др. Этацизин: фармакологические свойства и перспективы клинического применения. Кардиология 1984; №5: 52-57.
60. Недоступ А.В., Благова О.В. Этацизин: место в лечении аритмий. Кардиология и сердечно-сосудистая хирургия 2009; №4: 62-68.
61. Лозинский Л.Г., Замотаев И.П., Керимова Р.Э. и др. Результаты лечения пароксизмальной мерцательной аритмии этацизином. Кардиология 1989; №7: 37-40.
62. Le Heuzey J., De Ferrari G.M., Radzik D. et al. A short-term, randomized, double-blind, parallel-group study to evaluate the effiacy and safety of dronedarone versus amiodarone in patients with persistent atrial firillation: the DIONYSOS study. J. Cardiovasc. Electrophysiol. 2010; 21: 597–605.
63. Hohnloser S.H., Crijns H.J., van Eickels M. et al. Effect of dronedarone on cardiovascular events in atrial fibrillation. N. Engl. J. Med. 2009; 360: 668–678.
64. Connolly S.J., Camm A.J., Halperin J.L. et al. Dronedarone in high-risk permanent atrial fibrillation. N. Engl. J. Med. 2011; 365: 2268-2276.
65. Singh B.N., Singh S.N., Reda D.J. et al. Amiodarone versus sotalol for atrial fibrillation. N. Engl. J. Med. 2005; 352: 1861–1872.
66. Calkins H., Reynolds M.R., Spector P., et al. Treatment of atrial firillation with antiarrhythmic drugs or radiofrequency ablation: two systematic literature reviews and meta-analyses. Circ. Arrhythm. Electrophysiol. 2009; 2: 349–361.
67. Noheria A., Kumar A., Wylie J.V., Josephson M.E. Catheter ablation vs antiarrhythmic drug therapy for atrial firillation: a systematic review. Arch. Intern. Med. 2008; 168: 581–586.
68. Calkins H., Brugada J., Packer D.L. et al. HRS/EHRA/ECAS Expert Consensus Statement on Catheter and Surgical Ablation of Atrial Fibrillation. Europace 2007; 9: 335–379.
69. Cosedis Nielsen J., Johannessen A., Raatikainen P. et al. Radiofrequency ablation as initial therapy in paroxysmal atrial fibrillation. N. Engl. J. Med. 2012: 367 (17); 1567-1695/.
70. Wazni O.M., Marrouche N.F., Martin D.O. et al. Radiofrequency ablation vs antiarrhythmic drugs as firstline treatment of symptomatic atrial fibrillation: A randomized trial. JAMA 2005; 293: 2634–2640.
71. Arya A., Hindricks G., Sommer P. et al. Longterm results and the predictors of outcome of catheter ablation of atrial fibrillation using steerable sheath catheter navigation after single procedure in 674 patients. Europace 2010; 12: 173–180.
72. Pappone C., Vicedomini G., Augello G. et al. Radiofrequency catheter ablation and antiarrhythmic drug therapy: a prospective, randomized, 4-year follow-up trial: the APAF study. Circ. Arrhythm. Electrophysiol. 2011; 4: 808–814.
73. Wann L.S., Curtis A.B., January C.T. et al.; ACCF/AHA Task Force Members. 2011 ACCF/AHA/HRS focused update on the management of patients with atrial fibrillation (Updating the 2006 Guideline): a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation 2011; 123: 104–123.
74. Calkins H., Kuck K.H., Cappato R. et al. 2012 HRS/EHRA/ECAS Expert Consensus Statement on Catheter and Surgical Ablation of Atrial Fibrillation: recommendations for patient selection, procedural techniques, patient management and follow-up, definitions, endpoints, and research trial design. Europace 2012; 14: 528–506.
75. Lee G., Sparks P.B., Morton J.B. et al. Low risk of major complications associated with Pulmonary vein antral isolation for atrial fibrillation: results of 500 consecutive ablation procedures in patients with low prevalence of structural heart disease from a single center. J. Cardiovasc. Electrophysiol. 2011; 22: 163–168.
76. Cappato R., Calkins H., Chen S.A. et al. Updated worldwide survey on the methods, efficacy, and safety of catheter ablation for human atrial fibrillation. Circ. Arrhythm. Electrophysiol. 2010; 3: 32–38.
77. Shah R.U., Freeman J.V., Shilane D. et al. Procedural complications, rehospitalizations, and repeat procedures after catheter ablation for atrial fibrillation. JACC 2012; 59: 143–149.
78. Gaita F., Riccardi R., Gallotti R. Surgical approaches to atrial firillation. Card. Electrophysiol. Rev. 2002; 6: 401–405.
79. Gaita F., Riccardi R., Caponi D. et al. Linear cryoablation of the left atrium versus pulmonary vein cryoisolation in patients with permanent atrial fibrillation and valvular heart disease: correlation of electroanatomic mapping and long-term clinical results. Circulation 2005; 111: 136–142.
80. Savelieva I., Kakouros N., Kourliouros A., Camm A.J. Upstream therapies for management of atrial fibrillation: review of clinical evidence and implications for European Society of Cardiology Guidelines. Part I: primary prevention. Europace 2011; 13: 308–328.
81. Savelieva I., Kakouros N., Kourliouros A., Camm A.J. Upstream therapies for management of atrial fibrillation: review of clinical evidence and implications for European Society of Cardiology Guidelines. Part II: secondary prevention. Europace 2011; 13: 610–625.
82. Schneider M.P., Hua T.A., Bohm M. et al. Prevention of atrial firillation by renin–angiotensin system inhibition a meta-analysis. JACC 2010; 55: 2299–2307.
83. Li T.J., Zang W.D., Chen Y.L. et al. Renin-angiotensin system inhibitors for prevention of recurrent atrial fibrillation: a meta-analysis. Int. J. Clin. Pract. 2013; 67(6): 536-543.
84. Wachtell K., Lehto M., Gerdts E. et al. Angiotensin II receptor blockade reduces new-onset atrial firillation and subsequent stroke compared to atenolol: the Losartan Intervention For End Point Reduction in Hypertension (LIFE) study. JACC 2005; 45: 712–719.
85. Schmieder R.E., Kjeldsen S.E., Julius S. et al. Reduced incidence of new-onset atrial firillation with angiotensin II receptor blockade: the VALUE trial. J. Hypertens. 2008; 26: 403–411.
86. Savelieva I., Camm A.J. Is there any hope for angiotensin-converting enzyme inhibitors in atrial firillation? Amer. Heart J. 2007; 154: 403–406.
87. Tveit A., Seljeflot I., Grundvold I. et al. Effect of candesartan and various inflammatory markers on maintenance of sinus rhythm after electrical cardioversion for atrial firillation. Amer. J. Cardiol. 2007; 99: 1544–1548.
88. Belluzzi F., Sernesi L., Preti P. et al. Prevention of recurrent lone atrial firillation by the angiotensin-II converting enzyme inhibitor ramipril in normotensive patients. J. Amer. Coll. Cardiol. 2009; 53: 24–29.
89. Disertori M., Latini R., Barlera S. et al. Valsartan for prevention of recurrent atrial firillation. N. Engl. J. Med. 2009; 360: 1606–1617.
90. Yamashita T., Inoue H., Okumura K. et al. J-RHYTHM II Investigators. Randomized trial of angiotensin II-receptor blocker vs. dihydropiridine calcium channel blocker in the treatment of paroxysmal atrial fibrillation with hypertension (J-RHYTHM II study). Europace 2011; 13: 473–479.
91. Dąbrowski R., Szwed H. Antiarrhythmic potential of aldosterone antagonists in atrial fibrillation. Cardiol J. 2012;19 (3):223-229.
92. Santangeli P., Ferrante G., Pelargonio G. et al. Usefulness of statins in preventing atrial firillation in patients with permanent pacemaker: a systematic review. Europace 2010; 12: 649–654.
93. Patti G., Chello M., Candura D. et al. Randomized trial of atorvastatin for reduction of postoperative atrial firillation in patients undergoing cardiac surgery: results of the ARMYDA-3 (Atorvastatin for Reduction of MYocardial Dysrhythmia After cardiac surgery) study. Circulation 2006; 114: 1455–1461.
94. Liakopoulos O.J., Choi Y.H., Kuhn E.W. et al. Statins for prevention of atrial firillation after cardiac surgery: a systematic literature review. J. Thorac. Cardiovasc. Surg. 2009; 138: 678–686.
95. Almroth H., Hoglund N., Boman K. et al. Atorvastatin and persistent atrial firillation following cardioversion: a randomized placebocontrolled multicentre study. Eur. Heart J. 2009; 30: 827–833.
96. Liu T., Li L., Korantzopoulos P. et al. Statin use and development of atrial firillation: a systematic review and meta-analysis of randomized clinical trials and observational studies. Int. J. Cardiol. 2008; 126: 160–170.
97. Fauchier L., Clementy N., Babuty D. Statin therapy and atrial fibeillation: systematic review and updated meta-analysis of published randomized controlled trials. Curr. Opin. Cardiol. 2013; 28; 7-18.
98. Fang W., Li H., Zhang H., Jiang S. The role of statin therapy in the prevention of atrial fibrillation: a meta-analysis of randomized controlled trials. Br. J. Clin. Pharmacol. 2012; 74; 744-756.
99. Fauchier L., Grimard C., Pierre B. et al. Comparison of beta blocker and digoxin alone and in combination for management of patients with atrial firillation and heart failure. Amer. J. Cardiol. 2009; 103: 248–254.
100. Nasr I.A., Bouzamondo A., Hulot J.S. et al. Prevention of atrial firillation onset by betablocker treatment in heart failure: a metaanalysis. Eur. Heart J. 2007; 28: 457–462. - 101. Mozaffarian D., Furberg C.D., Psaty B.M., Siscovick D. Physical activity and incidence of atrial firillation in older adults: the cardiovascular health study. Circulation 2008; 118: 800–807.
102. Mont L., Sambola A., Brugada J. et al. Longlasting sport practice and lone atrial firillation. Eur. Heart J. 2002; 23: 477–482.
103. Calvo N., Mont L., Tamborero D. et al. Effiacy of circumferential pulmonary vein ablation of atrial firillation in endurance athletes. Europace 2010; 12: 30–36.
104. Schmitt J., Duray G., Gersh B.J., Hohnloser S.H. Atrial fibrillation in acute myocardial infarction: a systematic review of the incidence, clinical features and prognostic implications. Eur. Heart J. 2009; 30: 1038–1045.
105. Fitzmaurice D.A., Hobbs F.D., Jowett S. et al. Screening versus routine practice in detection of atrial fibrillation in patients aged 65 or over: cluster randomised controlled trial. Brit. Med. J 2007; 335: 383-388.
106. Bates S.M., Greer I.A., Pabinger I. et al. Venous thromboembolism, thrombophilia, antithrombotic therapy, and pregnancy: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest 2008; 133: 844S–886S.
107. Regitz-Zagrocek V., Landqvist C.B., Borqhi C. et al. ESC guidelinces on the management of cardiovascular desease during pregnancy. Eur. Heart J. 2011; 32: 3147-3197.
108. Crystal E., Garfikle M.S., Connolly S.S. et al. Interventions for preventing post-operative atrial firillation in patients undergoing heart surgery. Cochrane Database Syst. Rev. 2004; 4: CD003611.
109. Bagshaw S.M., Galbraith P.D., Mitchell L.B. et al. Prophylactic amiodarone for prevention of atrial firillation after cardiac surgery: a metaanalysis. Ann. Thorac. Surg. 2006; 82: 1927–1937.
110. Buckley M.S., Nolan P.E., Slack M.K. et al. Amiodarone prophylaxis for atrial firillation after cardiac surgery: meta-analysis of dose response and timing of initiation. Pharmacotherapy 2007; 27: 360–368.
111. Miller S., Crystal E., Garfikle M. et al. Effects of magnesium on atrial firillation after cardiac surgery: a meta-analysis. Heart 2005; 91: 618–623.
112. Daoud E.G., Snow R., Hummel J.D. et al. Temporary atrial epicardial pacing as prophylaxis against atrial firillation after heart surgery: a meta-analysis. J. Cardiovasc. Electrophysiol. 2003; 14: 127–132.
113. Dunning J., Treasure T., Versteegh M., Nashef S.A. Guidelines on the prevention and management of de novo atrial firillation after cardiac and thoracic surgery. Eur. J. Cardiothorac. Surg. 2006; 30: 852–872.
114. Pappone C., Santinelli V., Manguso F. et al. A randomized study of prophylactic catheter ablation in asymptomatic patients with the Wolff–Рarkinson–White syndrome. N. Engl. J. Med. 2003; 349: 1803–1811.
115. Chen M.S., McCarthy P.M., Lever H.M. et al. Effectiveness of atrial firillation surgery in patients with hypertrophic cardiomyopathy. Amer. J. Cardiol. 2004; 93: 373–375.
- 1. Stewart S., Hart C.L., Hole D.J., McMurray J.J. Population prevalence, incidence and predictors of atrial firillation in the Renfrew/Paisley study. Heart 2001; 86: 516–521.
Информация
1. Список сокращений
АГ — артериальная гипертензия
АПФ — ангиотензинпревращающий фермент
АСК — ацетилсалициловая кислота
АЧТВ — активированное частичное тромбопластиновое время
АВ узел — атриовентрикулярный узел
БРА — блокаторы рецепторов ангиотензина
КБС — коронарная болезнь сердца
ЛЖ — левый желудочек
МНО — международное нормализованное отношение
МП — мерцание предсердий
ОКС — острый коронарный синдром
ОР — относительный риск
ПНЖК — полиненасыщенные жирные кислоты
РКИ — рандомизированное клиническое исследование
РЧА — радиочастотная аблация
ССЗ — сердечно-сосудистые заболевания
ТИА — транзиторная ишемическая атака
ФВ ЛЖ — фракция выброса левого желудочка
ХОБЛ — хроническая обструктивная болезнь легких
ЧСС — частота сердечных сокращений
ЧПЭХОКГ — чреспищеводная эхокардиография
ЭКВ — электрическая кардиоверсия
ЭКГ — электрокардиограмма
EHRA — Европейская ассоциация сердечного ритма
tdp — torsade de point желудочковая тахикардия
WPW синдром — синдром Вольфа-Паркинсона-Уайта
2. Состав рабочей группы по разработке клинического руководства
Для создания клинического руководства по диагностике, лечению и профилактики мерцательной аритмии у взрослых была создана междисциплинарная группа разработчиков. Это было обусловлено следующими причинами:
1. Мерцательная аритмия – одно из распространенных заболеваний, к диагностике, лечению и профилактике которого привлекаются специалисты различных звеньев и отраслей медицины, в первую очередь семейные врачи и кардиологи.
2. Создание междисциплинарной группы позволило включить в процесс разработки рекомендаций все заинтересованные стороны и рассмотреть проблему с различных точек зрения.
3. Создание междисциплинарной группы позволило исключить личную заинтересованность разработчиков, что значительно снизило риск возникновения систематической ошибки.
В состав междисциплинарной группы, кроме руководителей проекта, вошли семейные врачи, кардиологи, терапевты, фармакологи, специалисты по интервенционной кардиологии, кардиохирурги, эксперты по созданию клинических практических рекомендаций а также пациенты, страдающие мерцательной аритмией.
Руководитель группы:
Джишамбаев Эрнест Джумакадырович — д.м.н., заместитель директора по научной работе НЦКиТ им.М.М.Миррахимова, заведующий отделением нарушений ритма сердца.
Руководитель обеспечивал эффективную деятельность группы и координацию взаимодействия между членами рабочего коллектива.
Ответственные исполнители:
Крошкин Юрий Александрович — к.м.н., старший научный сотрудник отделения нарушений ритма сердца НЦКиТ;
Аманалиева Нуржамал Орозбаевна — научный сотрудник отделения нарушений ритма НЦКиТ.
Медицинские консультанты:
| Молдобаева М.С. | д.м.н, профессор, зав. кафедрой пропедевтики внутренних болезней с курсом эндокринологии КГМА | терапия |
|
Сабиров И.С. |
д.м.н., заведующий кафедрой терапевтических дисциплин №2 КРСУ | терапия |
| Дадабаев М.Х. | д.м.н., зав. отделением РХМИСС НЦКТ | хирургия |
| Арзыкулов З.С. | главный кардиолог департамента здравоохранения г.Бишкек, зав. отделением кардиологии ГКБ №1 | кардиология |
| Шакеева А.М. | директор ЦСМ №18 г.Бишкек | терапия |
| Заречнова Н.Н. | пенсионер | пациент с МП |
В группу разработчиков включены авторы составители, имеющие опыт клинической работы и написания научных статей, знающие английский язык и владеющие навыками работы на компьютере, практикующие семейные врачи из ЦСМ, врачи-кардиологи из отделений кардиологии, научные сотрудники НЦКТ, а также профессорско-преподавательский состав КГМА, КРСУ. Приглашение медицинских консультантов в состав разработчиков позволило обсудить достоверность отдельных рекомендаций, для которых не было найдено доказательств, а также вопросов применимости руководства в учреждениях первичного звена здравоохранения Кыргызской Республики.
Мнение разработчиков не зависело от производителей лекарственных средств и медицинской техники. О конфликте интересов не заявил никто.
Внешняя и внутренняя экспертиза.
Рецензенты
| Мураталиев Т.М. | д.м.н., зав. отделением ОИМ НЦКТ | внутренний рецензент |
| Романова Т.А. | д.м.н., зав. отделением АГ НЦКТ | внутренний рецензент |
| Бартон Смит | специалист по семейной медицине Института научных технологий и языков | внешний рецензент |
| Камбаралиева Б. | клинический фармаколог, медицинский директор, проект «Сити Хоуп Интернешнл» | внешний рецензент |
Методологическая экспертная поддержка:
| Барыктабасова Б.К. | к.м.н., методолог по разработке и оценке качества клинических руководств и протоколов |
Цели и задачи создания руководства
Цель: разработка данного руководства проводится для оптимизации своевременной диагностики и лечения больных с мерцательной аритмией на разных этапах оказания им медицинской помощи (догоспитальный и госпитальный), а также для дальнейшего амбулаторного их ведения.
Задача: создание современной стратегии для решения актуальных вопросов по диагностике, лечению и профилактике мерцательной аритмии на уровне первичного, вторичного и третичного звеньев здравоохранения, основанной на принципах доказательной медицины, с использованием последних достижений мировой медицинской науки.
Ожидаемые результаты. Использование данного клинического руководства поможет врачам общей практики, а также врачам других специальностей, в том числе кардиологам и терапевтам, улучшить оказание квалифицированной медицинской помощи на различных уровнях здравоохранения пациентам с мерцательной аритмии. Кроме того, ожидается, что внедрение данного клинического руководства позволит: 1) увеличить назначение антикоагулянтов больным с мерцательной аритмией, что в свою очередь приведет к снижению случаев возникновения инсультов; 2) повысить выявление случаев с бессимптомной формой мерцательной аритмии; 3) определить правильную тактику ведения больного с мерцательной аритмий (контроль ритма или контроль ЧСС); 4) уменьшить число необоснованных госпитализаций в стационар пациентов, которым показан контроль ЧСС; 5) оптимизировать обоснованность надлежащего использования лекарственных средств для контроля ЧСС и ритма сердца.
Целевая группа руководства
Клиническое руководство по диагностике и лечению мерцательной аритмии рекомендуется применять к пациентам старше 18 лет. Руководство разработано, в основном для врачей общей практики, но при необходимости может быть использовано врачами других специальностей.
Необходимо отметить, что решение о стратегии ведения отдельного пациента с мерцательной аритмией должно приниматься на основании данных рекомендаций в сочетании с клиническим опытом врача и с учетом особенностей пациента и течения заболевания.
3.1. Основные термины и определения
Мерцание предсердий (МП) — наджелудочковая тахиаритмия, характеризующаяся некоординированной активацией предсердий с последующим нарушением их механической функции.
Коронарная болезнь сердца (КБС)
– заболевание, при котором дисбаланс между потребностью миокарда в кислороде и его доставкой приводит к гипоксии миокарда и накоплению продуктов метаболизма; главной причиной этого является атеросклероз коронарных артерий (КА).
Факторы риска (ФР) – особенности организма, внешние воздействия и/или их взаимодействие, приводящие к увеличению вероятности возникновения заболевания, его прогрессированию и неблагоприятному исходу.
Профилактика – мероприятия, направленные на предупреждение развития какого-либо события и/или устранение ФР. Первичная профилактика МП состоит в проведении специальных мероприятий до появления заболевания (воздействие на ФР для замедления развития заболевания). Вторичная профилактика МП проводится при наличии имеющегося заболевания для предупреждения прогрессирования болезни и предотвращения последующих осложнений.
Фармакологическая кардиоверсия (ФКВ) – восстановление синусового ритма при МП посредством приема лекарственных препаратов.
Электрическая кардиоверсия (ЭКВ) — кардиоверсия постоянным током, осуществляемая путем нанесения электрического разряда, синхронизированного с активностью сердца, чаще всего с зубцом «R».
Дефибрилляция – воздействие на миокард предполагающее асинхронную подачу электрического разряда с целью восстановления синусового ритма.
Катетерная аблация – разрушение эктопических аритмогенных очагов и/или дополнительных проводящих путей, индуцирующих пароксизмальное МП с помощью катетера.
Антитромботическая терапия – терапия, направленная на предупреждение образование тромба с помощью прямых и непрямых антикоагулянтов.
3.2. Шкала уровней доказательности и градации рекомендаций
КР по диагностике и лечению мерцательной аритмии разработано по результатам систематизированного поиска и оценки информации в специальной литературе с фокусированием данных на исходах, наиболее важных для пациентов. Методологическая оценка проводилась по каждому исследованию, с указанием уровня доказательности, по стандартной шкале с использованием определенных критериев. Рейтинг качества и тип построения исследования явились основой для определения уровня предлагаемого доказательства, которые устанавливались по рекомендациям Scottish Intercollegiate Guidelines Network (SIGN), с учетом рекомендаций Европейского общества кардиологов (9), рекомендаций Американской Коллегии кардиологов и Американской Ассоциации Сердца (ACC/AHA).
Классификация рекомендаций
Класс I.
Состояния, для которых имеются доказательства и/или общее соглашение, что процедура или лечение является эффективным и полезным (т.е. данное вмешательство показано, эффективно, полезно и должно быть назначено/проведено: польза>>>риск).
Класс II.
Состояния, для которых имеются спорные доказательства и/или мнения специалистов расходятся о полезности/эффективности процедуры или лечения.
Класс IIа: имеется больше доказательств в пользу полезности/эффективности процедуры (данное вмешательство может быть полезным и эффективным и может быть проведено/назначено: польза>>риск).
Класс IIв: эффективность/полезность процедуры плохо изучена, имеется недостаточное количество доказательств в пользу полезности данного лечения/процедуры (данное вмешательство возможно будет полезным и эффективным или эффективность/полезность данного вмешательства не известна и плохо изучена: польза>=риск).
Класс III.
Состояния, для которых имеются доказательства и/или общее соглашение, что процедура или лечение не являются эффективным и полезным, а в некоторых случаях может быть вредным (данное вмешательство не рекомендуется: риск=<польза).
Уровень доказательств
Уровень А.
Доказательства получены в многочисленных рандомизированных клинических исследованиях или мета-анализах.
Уровень В.
Доказательства получены в единственном рандомизированном клиническом исследовании или крупных не рандомизированных исследованиях
Уровень С.
В основе рекомендации лежит общее мнение (соглашение) экспертов и/или результаты небольших исследований, ретроспективных исследований, регистров
3.3. Стратегия поиска
В связи с актуальностью проблемы мерцательной аритмии целью поиска соответствующих данных в опубликованной литературе было клиническое обоснование рекомендаций и адаптация данного руководства к условиям практики различных звеньев здравоохранения Кыргызской Республики на основе имеющихся руководств и международных экспертных консенсусов, основанных на принципах доказательной медицины.
Поиск руководств по мерцательной аритмии проводился в национальных и международных реестрах клинических руководств с использованием электронных баз данных в сети Интернет.
Сайт US National Library of National Institutes of Health: http://www.nlm.nih.gov
Cайт Американской Коллегии Кардиологов http://www.acc.org
Сайт Американской Ассоциации Сердца http://www.americanheart.org
Сайт Американской медицинской Ассоциации: http://www.ama-assn.org
Сайт Европейского общества кардиологов http://www.eurocardio.org
Сайт Европейского общества стимуляции http://www.europace.org
Сайт Всероссийского научного общества кардиологов: http://www.cardiosite.ru
Сайт по доказательной медицине EBM Guidelines: Evidence-Based Medicine: http://www.emb-guidelines.com
Сайт Межрегионального общества специалистов доказательной медицины: http://www.osdm.org
Дополнительные источники и способы поиска клинических руководств и доказательств
Дальнейший поиск клинических рекомендаций, эпидемиологических данных и доказательств по диагностике, лечению и профилактике мерцательной аритмии проводился в электронной базе данных Кохрановской библиотеки, MEDLINE и PubMed по выработанным критериям и охватывал период с января 2000 года по июль 2014 года, была использована «on-line» база данных BIDS. Также для поиска клинически важной информации использованы ключевые печатные статьи, опубликованные до 2000 года. Кроме того, были отмечены соответствующие ссылки (цитаты) в рассматриваемых статьях и обзорах. В работе не использовались неопубликованные отчеты и обзоры.
Ключевые поисковые слова
Осуществлялся прямой поиск – только по одному слову или словосочетанию.
Основные ключевые слова поиска: atrial fibrillation, atrial flutter, antithrombotic drugs, antiarrhythmic drugs, cardioversion, catheter ablation, clinical practice guideline, risk stratification, stroke.
Перекрестный поиск проводился по нескольким ключевым словам одновременно. В этом случае использовались как основные, так и второстепенные слова: arrhythmias, electrocardiogram, echocardiography, treatment: medications (angiotensin-converting enzyme-inhibitors, beta-blockers, calcium channel blockers); cardioversion of atrial fibrillation (electrical or pharmacological).
Методика прямого и перекрестного поиска применялась с целью найти максимально возможное количество публикаций, относящихся к теме работы.
Оценка найденных публикаций, клинических рекомендаций и доказательств
В анализ включались полнотекстовые версии статей, посвященных диагностике, стратификации риска, лечению, выбору метода вмешательства (инвазивное/неинвазивное), прогнозу, профилактике МП, в которых описывался дизайн исследования. Исключались публикации, посвященные другим формам аритмий сердца, описательные исследования (случай-контроль); исследования с малым количеством пациентов (менее 50).
Поиск и анализ найденных источников проводился двумя членами рабочей группы (к.м.н. Крошкин Ю.А., н.с. Аманалиевой Н.О.). Целью независимого анализа публикаций была оценка качества отобранных исследований и их соответствие ключевым разделам проблемы и критериям включения/исключения. Статьи, не соответствовавшие поисковым задачам, а также некачественные с методологической точки зрения, исключались. Спорные вопросы были обсуждены между собой с привлечением руководителя (д.м.н. Джишамбаев Э.Д).
Основой для написания данного клинического руководства послужили следующие публикации:
- Camm A.J., Kirchhof P., Lip G.Y.H. et al. Guidelines for the management of atrial fibrillation. The Task Force for the management of atrial fibrillation of the European Society of Cardiology. Eur. Heart J. 2012; 31: 2369-2429 (3).
- January G.T., Wann L.S., Alpert J.S. et al. 2014 ACC/AHA/HRS Guideline for the managenent of patients with atrial fibrillation. JACC. 2014; 64: e1-e76 (4).
- Сулимов В.А., Голицын С.П., Панченко Е.П. и др. Диагностика и лечение фибрилляции предсердий. Рекомендации РКО, ВНОА и АССХ. Российский кардиологический журнал. 2013; 4 (102), приложение 3: с. 1-100 (5).
Конфликт интересов
Данное руководство было разработано без внешнего финансирования. Конфликт интересов у членов группы разработчиков данного КР отсутствовал. Никто из членов авторского коллектива не имел коммерческой заинтересованности или другого конфликта интересов с фармацевтическими компаниями или другими организациями, производящими продукцию для диагностики, лечения и профилактики МП у взрослых.
ИНДИКАТОРЫ ДЛЯ РУКОВОДСТВА (предложенные разработчиками) «Диагностика и лечение мерцательной аритмии»
| № |
Стандарт/ Индикатор |
Знаменитель/ числитель |
Метод | Инст-румент оценки | Источник данных | Выборка | Монито-ринг | Частота сбора |
| 1. | % машин скорой помощи оснащенных ЭКГ- аппаратом | % машин скорой помощи оснащенных аппаратом ЭКГ/общее количество машин СМП | По результатам данных аудита мед.учр. | Чек-лист | По результатам данных аудита мед.учр. | По результа-там данных аудита мед.учр. | Внешний | 1 раз в 6 месчцев |
| 2. | % больных с МП, у которых синусовый ритм восстановлен в первые 48 часов от начала приступа | % больных с МП, у которых синусовый ритм восстановлен в первые 48 часов от начала приступа/общее количество больных с МП | Аудит амбул.карт ЦСМ, ГСВ, истории болезни | Чек-лист | Амбул.карты ЦСМ, ГСВ, истории болезни | Все истории болезни и амбул.карты ЦСМ, ГСВ. | Внутрен-ний | 1 раз в 6 месяцев |
| 3. | % больных с МП, длительностью более 48 часов, получающих непрямые антикоагулянты (варфарин) | % больных с МП, длительностью более 48 часов, получающие непрямые антикоагулянты /общее количество больных с МП, длительностью более 48 часов | Аудит амбул.карт ЦСМ, ГСВ, истории болезни | Чек-лист | Амбул.карты ЦСМ, ГСВ, истории болезни | Все истории болезни и амбул.карты ЦСМ, ГСВ. | Внутрен-ний | 1 раз в 6 месяцев |
| 4. | % больных с постоянным МП, получающих непрямые антикоагулянты и регулярно контролирующих МНО | % больных с постоянным МП, получающих непрямые антикоагулянты и регулярно контролирующих МНО /общее количество больных с постоянным МП | Аудит амбул.карт ЦСМ, ГСВ, истории болезни | Чек-лист | Амбул.карты ЦСМ, ГСВ, истории болезни | Все истории болезни и амбул.карты ЦСМ, ГСВ. | Внутрен-ний | 1 раз в 6 месяцев |
| 5. | % мед. учреждений вторичного и третичного уровней, осна-щённых оборудованием для определения МНО | % мед. учреждений вторичного и третичного уровней, оснащённых оборудованием для определения МНО/общее количество мед. учреждений вторичного и третичного уровней | По результатам данных аудита мед.учр. | Чек-лист | По результатам данных аудита мед.учр. | По результа-там данных аудита мед.учр. | Внешний | 1 раз в год |
| 6. | % мед. работников, владеющих навыками контроля антикоагу-лянтной терапии | % мед. работников, владеющих навыками контроля антикоагулянтной терапии/общее количество опрошенных мед. работников | По результатам данных опроса мед. работников | Чек-лист | По результатам данных опроса мед. работников | По результа-там данных опроса мед. работников | Внешний | 1 раз в год |
| 7. | % больных с постоян-ным МП, получающих бета-блокаторы | % больных с постоянным МП, получающих бета-блокаторы /общее количество больных с постоянным МП | Аудит амбул.карт ЦСМ, ГСВ, истории болезни | Чек-лист | Амбул.карты ЦСМ, ГСВ, истории болезни | Все истории болезни и амбул.карты ЦСМ, ГСВ. | Внутрен-ний | 1 раз в 6 месяцев |
| 8. | % больных с постоянным МП, получающих сердечные гликозиды | % больных с постоянным МП, получающих сердечные гликозиды /общее количество больных с постоянным МП | Аудит амбул.карт ЦСМ, ГСВ, истории болезни | Чек-лист | Амбул.карты ЦСМ, ГСВ, истории болезни | Все истории болезни и амбул.карты ЦСМ, ГСВ. | Внутрен-ний | 1 раз в 6 месяцев |
| 9. | % больных с постоянным МП, у которых развился ишемический инсульт | % больных с постоянным МП, у которых развился ишемический инсульт/ общее количество больных с постоянным МП | Аудит амбул.карт ЦСМ, ГСВ, истории болезни | Чек-лист | Амбул.карты ЦСМ, ГСВ, истории болезни | Все истории болезни и амбул.карты ЦСМ, ГСВ. | Внутрен-ний | 1 раз в 6 месяцев |
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Фибрилляция предсердий (ФП), или мерцательная аритмия (многие врачи до сих пор называют ее так), – одно из самых частых нарушений ритма. У пожилых людей встречается чаще, чем у молодых. Давайте вместе разберемся, почему она возникает – причины мерцательной аритмии – и чем может быть опасна для человека.
В сердце человека есть не только мышечные клетки (миокард), которые сокращаются и обеспечивают работу сердца как насоса по перекачиванию крови, но и специальные клетки, которые вырабатывают электрический ток и проводят его к миокарду. Из этих специальных клеток состоит так называемая проводящая система сердца, по которой распространяется электрический импульс. В здоровом сердце электрический импульс, стимулирующий сокращение сердца, возникает в правом предсердии, в синусовом узле. Поэтому нормальный сердечный ритм называют синусовым. Из синусового узла импульс распространяется по волокнам проводящей системы в предсердиях, вызывая их сокращение. Кровь через открытые митральный и трикуспидальный клапаны перекачивается в желудочки сердца. Затем импульс попадает в атриовентрикулярный узел (предсердно-желудочковый), который является своеобразным контрольно-пропускным пунктом в желудочки. Из него выходят волокна, называемые «ножками пучка Гиса». Продвигаясь по пучку Гиса, импульс приводит к сокращению желудочков и выбросу крови в аорту и легочную артерию.
В здоровом сердце формирование импульса происходит через равные промежутки времени, от 60 до 90 раз в минуту. В разных ситуациях частота пульса у одного и того же человека бывает и 60 (например, в состоянии отдыха и покоя), и 90 (при физической нагрузке, волнении) ударов в минуту. Через изменение частоты пульса здоровое сердце приспосабливается к изменяющимся потребностям организма в кислороде. То же происходит и с артериальным давлением, которое может изменяться в течение дня от 100/70 до 140/90 мм рт. ст. (в норме).
Что такое фибрилляция предсердий?
При фибрилляции предсердий (мерцательной аритмии) электрический импульс движется по предсердиям хаотично, вместо «дружного» сокращения предсердия подрагивают, «мерцают». За счет того, что мышечные волокна предсердий сокращаются в разное время, не происходит единого сокращения и выброса крови в желудочки. Поскольку предсердия начинают сокращаться не только хаотично, но и очень часто, атриовентрикулярный узел пропускает к желудочкам далеко не все сокращения, не соблюдается равный промежуток времени. Поэтому, когда вы попытаетесь сосчитать пульс, интервалы между ударами будут разными, а пульс – «неровным». Обратите также внимание, что пульс стал разным по наполнению – одно сокращение сильнее, а другое может еле-еле определяться под пальцами. Причина такого явления – дезорганизованная работа сердца. Часть сокращений желудочков происходит, когда они успели наполниться кровью, а часть – при пустых желудочках, «на холостом ходу».
Формы
Мерцательная аритмия (фибрилляция предсердий) может быть приступообразной или хронической. Если приступы аритмии (пароксизмы) длятся недолго (от нескольких минут до 7 дней) и нормальный ритм восстанавливается самопроизвольно, такая форма фибрилляции предсердий называется пароксизмальной.
Может ли фибрилляция предсердий быть опасной для здоровья?
Фибрилляция предсердий (мерцательная аритмия) в большинстве случаев не угрожает вашей жизни напрямую, так как это бывает при желудочковой тахикардии, фибрилляции желудочков. В большей степени мерцательная аритмия влияет на ускоренное развитие сердечной недостаточности, снижая качество жизни человека. Однако в определенных ситуациях пациентов с фибрилляцией предсердий подстерегает опасность. Хаотичное сокращение мышечных волокон предсердий приводит к тому, что вместо полного одномоментного опорожнения крови из предсердий в желудочки, кровь начинает застаиваться в предсердиях. Возникают условия для образования кровяных сгустков (тромбов), которые иногда передвигаются с током крови в желудочки и дальше, в большой круг кровообращения. Такие тромбы-путешественники (эмболы) могут закупорить сосуды головного мозга (вызвав инсульт), конечностей, внутренних органов. Осложнение может стать смертельным.
Наиболее благоприятные условия для образования тромбов создаются при хронической (постоянной) форме мерцательной аритмии, или если пароксизм фибрилляция предсердий продолжается более 2-х суток. Кроме того, ФП (мерцательная аритмия) способствует возникновению и прогрессированию сердечной недостаточности и коронарной недостаточности. У больных с нарушением сердечного ритма значительно снижается качество жизни: постоянное чувство опасности возникновения аритмии в любой момент, полная зависимость от доступности медицинской помощи.
Симптомы фибрилляции предсердий (мерцательной аритмии)
Фибрилляция предсердий, или мерцательная аритмия, проявляется по-разному: ФП пароксизмальная (приступообразная), устойчивая и постоянная (хроническая). При пароксизмальной форме фибрилляции возникают приступы разной длительности, от нескольких минут до 7 дней. Такие приступы прекращаются самопроизвольно. При устойчивой форме мерцательной аритмии пароксизмы не проходят самостоятельно, длятся более 7 дней, для восстановления синусового ритма необходима помощь врачей (медикаментозное лечение или электроимпульсная терапия). При постоянной форме фибрилляции предсердий восстановить синусовый ритм не удается.
Чаще всего фибрилляция предсердий начинается с пароксизмальной формы, в дальнейшем приступы становятся чаще, продолжительнее, синусовый ритм восстановить все сложнее и сложнее, а затем вообще не удается – фибрилляция предсердий переходит в постоянную форму. При любой форме мерцательной аритмии требуется медикаментозное лечение, которое должно проводиться под контролем врача. Выявить фибрилляцию предсердий можно во время скринингового массового исследования ЭКГ, например, при записи стационарной ЭКГ во время профосмотра или случайно, при записи ЭКГ по телефону в спортивном центре, аптеке или лаборатории. Иногда пароксизм фибрилляции предсердий может развиться во время выполнения проб с физической нагрузкой, например, велоэргометрии (ВЭМ). Но чаще всего пароксизмы мерцательной аритмии (фибрилляции предсердий) удается зарегистрировать во время длительной многочасовой записи ЭКГ на специальный небольшой носимый монитор — холтеровском мониторировании.
Причины мерцательной аритмии (фибрилляции предсердий)
Причины, которые приводят к фибрилляции предсердий (мерцательной аритмии), могут быть разные. Фибрилляция предсердий может быть самостоятельным заболеванием (идиопатическая форма), однако гораздо чаще мерцательная аритмия ритма появляется у людей, страдающих сердечно-сосудистыми заболеваниями: пороки клапанов сердца, ишемическая болезнь сердца, гипертония, кардиомиопатии, перикардит и миокардит, операции на сердце. Также в группу риска заполучить мерцательную аритмию входят люди, страдающие патологией щитовидной железы (гиперфункция щитовидной железы – тиреотоксикоз, или «токсический зоб»). Иногда нарушение ритма – первое проявление заболевания щитовидной железы, поэтому при первом пароксизме фибрилляции предсердий врачи всегда проводят ее обследование.
Очень подробно и наглядно о фибрилляции предсердий рассказывает следующий ролик (на английском языке):
Также частой причиной фибриляции предсердий является злоупотребление алкоголем. Частый прием алкоголя нарушает уровень и баланс электролитов в крови (ионы калия, натрия и магния очень важны при работе любых мышц, но в первую очередь – сердечной) и оказывает прямое токсическое действие на сердце, приводя к расширению предсердий и желудочков, снижению сократительной функции. Возможно появление мерцательной аритмии у пациентов с хроническими заболеваниями легких, на фоне общих тяжелых заболеваний, патологии желудочно-кишечного тракта (рефлюкс-эзофагит, грыжа пищеводного отверстия диафрагмы) – это тоже одна из причин фибрилляции предсердий, или мерцательной аритмии.
Фибрилляция предсердий: что делать, как лечить?
Диагностика мерцательной аритмии (фибрилляции предсердий) основывается на записи электрокардиограммы (ЭКГ). Иногда фибрилляция предсердий протекает бессимптомно и выявляется случайно, например, когда ЭКГ записывают при проф. осмотре или во время стационарного лечения по поводу другого заболевания. Однако чаще всего пациент обращается к врачу с жалобами на перебои в работе сердца, приступы учащенного неровного сердцебиения, которые могут сопровождаться слабостью, одышкой, потливостью, головокружением, чувством «внутренней дрожи», болями в области сердца и снижением артериального давления. Когда приступ случается внезапно, следует обязательно обратиться к врачу или вызвать бригаду «скорой помощи». Очень важно, чтобы запись ЭКГ была сделана именно в время приступа – врач сможет точно определить характер аритмии, поставить диагноз и назначить правильное лечение.
Если приступы случаются достаточно часто, но их не удается «поймать» на обычной ЭКГ, пациента направляют на суточное мониторирование ЭКГ (холтер, холтеровское мониторирование). В течение 24 часов (и более, в зависимости от аппарата) регистрируется ЭКГ больного и в электронном виде записывается специальным прибором размером с ладонь, который пациент носит с собой. Запись обрабатывается на компьютере, и если за время проведения обследования у пациента случались приступы аритмии, они будут зафиксированы и документально подтверждены. Врач получит всю необходимую информацию.
Может случиться, что во время проведения холтеровского мониторирования приступ не возникнет. Потребуется повторное исследование, и так до тех пор, пока аритмию не «поймают». Если приступы случаются редко, это сделать очень сложно. В таких случаях врач может рекомендовать исследование, позволяющее спровоцировать появление приступа – чреспищеводную стимуляцию предсердий (ЧПСП). При проведении ЧПСП через нос пациента в пищевод вводится тонкий электрод, который устанавливается на уровне предсердий и с помощью специального прибора позволяет наносить на сердце электрические импульсы. При возникновении пароксизма ФП проводится запись ЭКГ, затем синусовый ритм восстанавливается. ЧПСП проводится только в стационаре, в специальных отделениях, специализирующихся на лечении нарушений сердечного ритма.
Пароксизм фибрилляции предсердий – что делать?
Если приступ неровного учащенного сердцебиения возник у вас впервые, необходимо сразу же обратиться к врачу или вызвать бригаду «скорой помощи». Даже если вы хорошо себя чувствуете. Помните – очень важно зафиксировать приступ на ЭКГ. Приступ может закончиться самостоятельно через некоторое время, но восстанавливать правильный ритм необходимо в течение первых двух суток. Чем больше времени пройдет от начала пароксизма, тем сложнее сердцу восстановить нормальную работу и выше риск образования тромбов в камерах сердца. Если от начала приступа прошло больше двух суток или вы точно не знаете время его возникновения, восстанавливать сердечный ритм необходимо только под наблюдением врача после обследования камер сердца на эхокардиографии, ЭхоКГ (для исключения уже сформировавшихся тромбов) и специальной подготовки препаратами, разжижающими кровь (для предотвращения тромбообразования).
Если пароксизмы мерцательной аритмии (фибрилляции предсердий) возникают часто, необходимо вместе с врачом разработать план ваших действий во время приступа. При хорошей переносимости аритмии и при коротких (не более 24 часов) приступах аритмии, которые часто заканчиваются самостоятельно, можно не предпринимать специальных действий. Необходимо продолжать прием препаратов, рекомендованных врачом, не изменяя дозы. Ваш врач может рекомендовать при возникновении приступа разовый прием антиаритмического препарата в дополнение к базовой терапии или временное увеличение дозы уже принимаемых медикаментов. Если во время пароксизма фибрилляции предсердий самочувствие значительно ухудшается, или аритмия продолжается больше суток, обращение к врачу обязательно.
Что «лучше» – приступы или постоянная мерцательная аритмия (фибрилляция предсердий)?
Долгое время врачи считали, что единственным оптимальным результатом лечения является восстановление правильного, синусового ритма. И сейчас в большинстве случаев врач посоветует вам всеми способами восстанавливать и удерживать синусовый ритм. Однако не во всех случаях. Исследования показали, что в случае невозможности эффективного сохранения восстановленного синусового ритма (когда сердце постоянно «срывается» в фибрилляцию предсердий), постоянная фибрилляция предсердий (мерцательная аритмия) с медикаментозным контролем частоты сердечных сокращений около 60 ударов в минуту – безопаснее, чем частые пароксизмы мерцательной аритмии (особенно затяжные, требующие введения высоких доз антиаритмических препаратов или проведения электроимпульсной терапии).
Решение о целесообразности восстановления синусового ритма или сохранения постоянной формы фибрилляции предсердий принимает врач. В каждом случае такое решение индивидуально и зависит от причины развития аритмии, заболевания, на фоне которого она возникла, от ее переносимости и эффективности проводимого для удержания правильного ритма лечения мерцательной аритмии.
Затянувшийся более двух суток приступ необходимо лечить только под наблюдением врача, после специальной подготовки. В случае удачного восстановления синусового ритма врач проведет коррекцию постоянной антиаритмической терапии и посоветует прием препаратов, разжижающих кровь, как минимум в течение месяца после кардиоверсии.
Лечение фибрилляции предсердий (мерцательной аритмии)
Существует несколько способов лечения фибрилляции предсердий (мерцательной аритмии) – восстановления синусового ритма. Это прием антиаритмических препаратов внутрь, введение антиаритмических препаратов внутривенно и кардиоверсия (электроимпульсная терапия, ЭИТ). Если восстановление ритма врач проводит в поликлинике или на дому у пациента, чаще всего начинают с внутривенных препаратов, затем – прием таблеток. Процедура проводится под контролем ЭКГ, врач наблюдает пациента 1-2 часа. Если восстановления синусового ритма не произошло, пациента госпитализируют в стационар. В стационаре также могут вводить препараты внутривенно, но если время ограничено (длительность приступа приближается к концу вторых суток) или пациент плохо переносит пароксизм (наблюдается снижение АД, т.д.), чаще применяется ЭИТ.
Кардиоверсия проводится под внутривенным наркозом, поэтому электрический разряд безболезненный для пациента. Успешность восстановления ритма зависит от многих факторов: длительность приступа, размеры полостей сердца (в частности, левого предсердия), достаточное насыщение организма антиаритмическим препаратом), и т.д. Эффективность ЭИТ приближается к 90-95%.
Если пароксизм фибрилляции предсердий длится более двух суток, восстанавливать ритм возможно только после специальной подготовки. Основные этапы – это прием препаратов, разжижающих кровь, под контролем специального анализа (МНО) и проведение чреспищеводной эхокардиографии (ЧПЭхоКГ) перед ЭИТ для исключения тромбов в полостях сердца.
Приступы мерцательной аритмии – как предотвратить?
Для того чтобы пароксизмы мерцательной аритмии не возобновлялись, пациент должен постоянно принимать антиаритмический препарат. С целью профилактики. На сегодняшний день существует немало антиаритмиков, выбор препарата должен сделать врач. Пациенту с мерцательной аритмией необходимо наблюдение кардиолога, при котором проводится регулярное обследование (например, ЭхоКГ раз в год, или суточное холтеровское мониторирование при необходимости, для оценки эффективности лечения), коррекция лечения. Подбор медикаментозной терапии всегда, при любом заболевании, очень кропотливое занятие, которое требует грамотности и упорства со стороны врача и понимания и исполнительности со стороны пациента. Индивидуальной может быть не только эффективность, но и переносимость лечения.
Неэффективность медикаментозной терапии фибрилляции предсердий может быть показанием к хирургическому лечению. В левом предсердии (около впадения легочных вен) располагаются зоны, в которых формируются электрические импульсы, способные запускать фибрилляцию предсердий. Повышенная электрическая активность этих зон может быть выявлена с помощью специального электрофизиологического обследования (ЭФИ). Специальный катетер вводится в полость сердца, полученная информация позволяет составить электрическую «карту» и определить триггерные («пусковые») участки. Исследование проводится под местной анестезией и достаточно безопасно для больного. После определения «пусковых» участков проводится операция – радиочастотная аблация триггерных зон (РЧА). Катетер с помощью высокочастотного тока разрушает эти участки и нарушает запуск аритмии. В четырех случаях из пяти мерцательная аритмия больше не возобновляется. В анимированном виде процесс РЧА триггерных зон при фибрилляции предсердий представлен в ролике.
Фибрилляция предсердий стала постоянной
У определенной части пациентов, страдающих приступами фибрилляции предсердий, рано или поздно наступает время, когда восстановить синусовый ритм уже не удается. Мерцательная аритмия переходит в постоянную форму. Как правило, это случается у больных со значительно увеличенными размерами левого предсердия (4,5 см и более). Такое расширенное предсердие просто не в состоянии удерживать синусовый ритм. При постоянной форме пациенту также необходимо наблюдение врача.
Цели лечения – удержание частоты сердечных сокращений в пределах 60-70 ударов в минуту в состоянии покоя, профилактика образования тромбов в полостях сердца и снижение риска тромбоэмболических осложнений.
Контроль частоты сердечных сокращений проводят бета-блокаторами, дигоксином или антагонистами кальция (группа верапамила), подбирая индивидуальную дозу препарата по принципу «чем выше доза, тем реже ЧСС». На оптимальной дозе титрование заканчивают, и пациент получает ее ежедневно. Оценить эффективность контроля над ЧСС можно с помощью суточного холтеровского мониторирования ЭКГ. Если снижения частоты ритма не удается достичь таблетками, врачи прибегают к хирургическим методам. Хирург-аритмолог изолирует предсердия от желудочков и имплантирует электрокардиостимулятор, который программируется на определенное число сердечных сокращений в покое и адаптируется к нагрузкам.
Для предотвращения тромбообразования применяют препараты, «разжижающие» кровь, то есть замедляющие процессы свертывания крови. С этой целью используют аспирин и антикоагулянты (чаще всего варфарин). На сегодняшний день подход к тактике антикоагулянтной терапии определен на основании оценки риска тромбоэмболических осложнений и риска кровотечений на фоне приема этих препаратов, и утвержден в Национальных Российских рекомендациях ВНОК.
Многие пациенты боятся начать прием препаратов, так как в инструкции указаны такие осложнения, как кровотечение. Вы должны знать, что перед назначением антикоагулянтов врач всегда взвешивает пользу и риск лечения препаратом, и назначает только тогда, когда полностью уверен, что польза значительно превышает риск. Четкое соблюдение рекомендаций и регулярный контроль анализов крови (международное нормализованное отношение (МНО) для пациентов, получающих варфарин) плюс Ваша информированность об основных механизмах действия препарата и тактике Ваших действий при первых признаках кровоточивости делают такое лечение полностью предсказуемым и максимально безопасным.
Относительно недавно в России для профилактики развития ОНМК у пациентов с хронической формой фибрилляции предсердий стали выполнять эндоваскулярную окклюзию ушка левого предсердия. Операция является альтернативой применению антикоагулянтов у пациентов, которым эти препараты противопоказаны, либо тем кому показано применение варфарина, но по тем или иным причинам они его не получают. Свыше 90% тромбов, являющихся причиной кардиоэмболических инсультов при неклапанной форме фибрилляции предсердий, образуются в «ушке» (естественном придатке) левого предсердия, в связи со снижением скорости кровотока. Эта операция выполняется в рентгеноперационной под двойным контролем — чреспищеводной эхокардиографии и рентгеноскопии.
Предварительно анализируются данные компьютерной томографии. Для доступа производится пункция и катетеризация бедренной вены. По проводнику инструменты проводят в правое предсердие, после выполнения позиционирования производится пункция межпредсердной перегородки и через этот прокол проводник попадает в левое предсердие. Затем производится выбор места имплантации и подбор размера окклюдера. Окклюдер устанавливается в устье ушка левого предсердия, прекращая кровоток в нем и, таким образом, исключается появление тромбов в этом анатомическом образовании. В Красноярске такие операции выполняются в Краевой клинической больнице.
Кардиологи «Центра Современной Кардиологии» обладают не только всеми современными функциональными и лабораторными методами диагностики заболеваний, вызывающих фибрилляцию предсердий, но и огромным опытом диагностики и лечения различных форм мерцательной аритмии.
О фибрилляции предсердий — читайте также AFIB Matters (на русском языке)
Мерцательная аритмия (МА) или более грамотное ее название — Фибрилляция предсердий (ФП) — это нарушение сердцебиения, при котором происходит сбой в электропроводящей системе верхних отделов сердца — предсердиях. Электрический импульс, циркулирующий по измененному маршруту, заставляет отдельные мышечные волокна предсердий биться не согласованно и намного быстрее нормы, создается впечатление, что они дрожат или «мерцают». Это явление получило название «фибрилляция». Так как все отделы сердца работают в тесной связи между собой, то фибрилляция предсердий заставляет и нижние камеры сердца (желудочки) биться не синхронно.
Обычно предсердия и желудочки работают вместе, поэтому сердце перекачивает кровь в постоянном ритме, но нерегулярная работа проводящей системы сердца при МА может вызывать быстрый, трепещущий сердечный ритм — 100-175 и даже 200 ударов в минуту — вместо нормальных 60-90.
Опасна ли МА (ФП)?
Когда сердце сокращается в состоянии ФП, кровь не согласованно поступает из предсердий в желудочки и плохо движется по телу. Фибрилляция предсердий может быть опасна, она повышает риск инсульта и развития сердечной недостаточности.
Какие симптомы у ФП:
Основным признаком МА (ФП) является ненормальный, чаще всего — учащенный, сердечный ритм. Но для многих людей симптомы ФП не очевидны. Они могут быть не ярко выражены или ощущаться как нечто обычное. Надо всегда обращать внимание, если вы испытываете:
- неровный пульс
- учащенное сердцебиение
- ощущение, что сердце движется в груди или трепещет
- боль в груди
- ощущение нехватки воздуха, одышку;
- легкое головокружение или предобморочное состояние, слабость;
- потливость без физической нагрузки
Если вы замечаете у себя вышеперечисленные симптомы, надо обязательно проконсультироваться с терапевтом или кардиологом.

Какие формы мерцательной аритмии (фибрилляция предсердий) бывают?
Мерцательная аритмия может иметь различную продолжительность и проходить самостоятельно, без применения лекарств или физических методов воздействия (кардиоверсия). Если эпизод МА длится несколько минут-часов-дней, не более 2 суток и проходит самостоятельно, то такую разновидность МА называют пароксизмальной. При повторных приступах (пароксизмах) мерцательной аритмии, говорят о рецидивирующей форме.
Персистирующая форма длится до 7 суток и часто требует медицинского вмешательства для восстановления нормального ритма. Постоянная форма МА, как следует из названия, длится сколь угодно долго, и нормальный ритм восстановить не удаётся, либо он восстанавливается на короткое время и вновь сменяется неэффективными сокращениями предсердий. Чаще всего, когда эпизод МА возникает впервые, он носит пароксизмальный характер, со временем эпизоды становятся все более продолжительными и ритм все труднее поддается восстановлению, пока фибрилляция предсердий не перейдёт в постоянную форму.
Также МА подразделяется на группы в зависимости от частоты сокращений желудочков. Выделяют
- тахисистолическую форму, от слова «быстрый», «ускоренный» — при это форме частота сокращения желудочков сердца превышает нормальный ритм в 90 ударов в минуту;
- брадисистолическую форму — частота сердечных сокращений менее 60 в минуту;
- и нормосистолическую форму, при которой сердце бьется со скоростью 60-90 ударов в минуту, но ритм сокращений неправильный
Почему развивается МА (ФП)?
Причины развития МА подразделяют на кардиологические и внесердечные.
Как следует из названия, при кардиологической природе МА, первопричина кроется в существующей патологии сердечно-сосудистой системы. Когда-то перенесенные воспалительные процессы в миокарде, например, незаметно протекший миокардит, вызванный вирусной инфекцией, ишемическая болезнь сердца, пороки развития и кардиопатии, гипертоническая болезнь, приводящая к увеличению сердечной мышцы, — все это может провоцировать развитие МА.
Внесердечные причины — это любые состояния или заболевания, которые могут изменять работу проводящей системы сердца и провоцировать приступы МА. Наиболее часто — это такие токсические факторы, как алкоголь, хроническое перенапряжение и стресс, особенно подогреваемый неумеренными дозами кофеина и никотина; электролитные нарушения на фоне заболевания почек, лихорадки и обезвоживания; прием некоторых лекарств, заболевания щитовидной железы и многое-многое другое.
Что вызывает развитие МА?
Наиболее часто мерцательная аритмия развивается на фоне таких распространенных заболеваний, как:
- Артериальная гипертония и другие формы повышенного кровяного давления;
- Атеросклероз коронарных сосудов и ишемическая болезнь сердца;
- Сердечная недостаточность;
- Врожденные или приобретенные пороки сердца;
- Перенесенные миокардиты и другие заболевания, приводящие к формированию фиброза миокарда;;
- Хронические заболевания легких, приводящие к формированию «лёгочного сердца»;
- Острые тяжелые инфекции, вызывающие интоксикацию;
- Нарушения в работе щитовидной железы;
- Также вероятность развития мерцательной аритмии вызывают различные экзогенные интоксикации, связанные с приемом алкоголя и других токсичных веществ, и прием некоторых лекарств, особенно — в комбинации
У кого возникает МА (ФП)?
Шанс заболеть МА (ФП) выше у следующих групп пациентов:
- Европейские мужчины;
- В возрасте старше 60 лет;
- Имеющие семейную историю МА;
- Курящие и отягощенные лишним весом
Факторы, провоцирующие развитие МА называют триггерами. Выделяют контролируемы и неконтролируемые триггеры МА (ФП). Контролируемые триггеры — это:
- избыточный вес или ожирение
- употребление слишком большого количества алкоголя
- курение
- употребление стимуляторов, в том числе некоторых запрещенных препаратов
- прием некоторых рецептурных препаратов, таких как альбутерол и другие;
- стресс, недосыпание, особенно, на фоне повышенных доз кофеина;
- период после операций на сердце (аорто-коронарное шунтирование или другой вид операции на сердце может спровоцировать развитие МА (ФП). К счастью, такой тип МА обычно длится недолго).
Что может произойти на фоне приступа МА?
Последствия пароксизма МА объясняются неэффективным кровообращением и неполным опорожнением предсердий сердца из-за плохого их сокращения. Неэффективное кровообращение как следствие приступа мерцания предсердий, развивается далеко не всегда, часто желудочки сокращаются достаточно для поддержания нормального кровотока. Однако если желудочки сокращаются слишком быстро или медленно или неритмично, то развиваются признаки недостаточности кровообращения — резкая слабость, потливость, тошнота, головокружение, предобморочное состояние и потеря сознания. Самым тяжелым последствием приступа мерцательной аритмии может быть шоковое состояние, при котором резко падает артериальное давление, в органы и ткани человека поступает недостаточное количество кислорода, может развиться отек легких, кислородное голодание мозга, полиорганная недостаточность и смерть.
Но даже в тех случаях, когда частота сокращения желудочков способна поддерживать удовлетворительное кровообращение, и состояние человека страдает незначительно, опасность для здоровья сохраняется. Если предсердия не сокращаются, а подергиваются, и кровь не изгоняется из них в полной мере, а вместо этого застаивается, то через 1,5-2 дня резко возрастает риск формирования тромбов в пристеночных отделах предсердий и, в так называемых, ушках. Это происходит, если не предпринять специальные профилактические меры в виде приема медикаментов, способных уменьшить риск тромбоза. Последствием образования тромбов в предсердиях является резко возросший риск тромбоэмболии. Тромбоэмболия — грозное осложнение, при котором тромб покидает место своего формирования и отправляется в свободное плавание по сосудам. В зависимости от того, куда его принесет с током крови, и какая из артерий окажется перекрыта фрагментом тромба, разовьется та или иная клиническая картина. Чаще всего это инсульт или некроз руки или ноги. Однако возможна любая локализация поражения — инфаркт миокарда или участка кишечника также случаются.

Как поставить диагноз МА (ФП)?
Если пациент обратился к доктору в разгар приступа МА (ФП), то диагноз не вызывает затруднений, достаточно снять ЭКГ и причина симптомов, на которые жалуется пациент, становится совершенно понятной. Однако помимо констатации факта мерцания предсердий, перед врачом стоят задачи разобраться в причинах и форме приступа МА, что необходимо для выбора правильной лечебной тактики. При первично выявленной МА врачу необходимо быстро понять, имеем ли мы дело с постоянной, персистирующей или пароксизмальной формой заболевания, что провоцирует его развитие, и является ли причиной развития МА заболевание сердца или внесердечные факторы. Правильный ответ на эти вопросы очень важен, потому что от этого зависит выбор лечения.
Постановка диагноза МА становится сложным, если пациент обращается во внеприступный период и предъявляет расплывчатые неопределенные жалобы. В таком случае методом диагностики становится продолженное мониторирование ЭКГ по Холтеру (Холтеровское мониторирование), которое может продолжаться от 24 до 72 часов.
Продолженное холтеровское мониторирование повышает вероятность «поймать» пароксизм МА и поставить верный диагноз. Но помимо подтверждения диагноза МА, врачу необходимо разобраться с причинами заболевания. Поэтому при постановке диагноза пациент должен пройти обследование, призванное определить причины и провоцирующие факторы заболевания. Такое обследование, помимо простого врачебного осмотра и обязательного измерения АД, должно включать инструментальные и лабораторные методы диагностики. Лабораторные тесты включают скрининговую панель и, — дополнительно, — определение уровня гормонов щитовидной железы, маркеров системного воспаления, уровня железа, объективных показателей употребления алкоголя и других токсичных веществ. Инструментальные методы, которые применяются на первичном этапе диагностики, — это Эхокардиография, МРТ миокарда и КТ коронарных сосудов, что позволяет определить, лежит ли причина мерцательной аритмии в области заболевания сердечно-сосудистой системы.
Когда следует срочно обратиться за медицинской помощью:
ФП не всегда является поводом для тревоги, но необходимо вызвать скорую помощь, если:
- Вы чувствуете боль в груди;
- Неровный пульс сопровождается предобморочным состоянием и ощущением потери сознания;
- Появились признаки инсульта, такие как онемение рук или ног, нарушения движения или невнятная речь.
Повышенный риск инсульта у пациентов с МА
Давайте повторим этот важный факт — у людей, страдающих мерцательной аритмией, вероятность инсульта повышена в пять раз! Причиной этого является то, что во время приступа МА сердце не качает кровь так, как должно было бы качать, и кровь, неравномерно движущаяся по сосудам, может застаиваться внутри сердца, что способствует образованию тромбов. Если это случается, то тромб может покинуть место своего формирования (предсердие) и перенестись по кровотоку к мозгу, что с высокой степенью вероятности приводит к ишемическому инсульту.
Как долго длится мерцательная аритмия (ФП)?
Когда МА(ФП) возникает впервые, она может то появляться, то исчезать. Нерегулярный сердечный ритм может длиться от нескольких секунд до нескольких недель. Если за этим стоит проблема с щитовидной железой, пневмония, другое заболевание, которое можно вылечить, или интоксикация, которую можно устранить, то МА (ФП) обычно проходит, как только причина устраняется. Однако у некоторых людей сердечный ритм не приходит в норму, им требуется специальное лечение для восстановления ритма и/или профилактики осложнений.
Какие методы используются для лечения Мерцательной аритмии?
- При возникновении приступа МА врачи обычно стараются восстановить нормальный ритм сердца, используя лекарства или кардиоверсию. Кардиоверсия — кратковременное воздействие на проводящую систему сердца электрическим импульсом с целью навязать правильный ритм сокращения. У кардиоверсии есть противопоказания — если приступ мерцания длится 48 часов или более, то эта процедура может увеличить вероятность инсульта. С целью не допустить этого, врач проводится специальное исследование — чрезпищеводную эхокардиографию, чтобы убедиться, что в предсердии не успели сформироваться тромбы. Если есть подозрение на тромбоз, то прежде чем восстанавливать нормальный ритм пациенту назначают лекарства, разжижающие кровь. Эти таблетки необходимо принимать несколько недель до кардиоверсии, а также после нее.
- Если симптомы МА выражены не слишком сильно, либо если приступы МА возвращаются после кардиоверсии, то обычно назначается лекарственная терапия с целью контроля за ситуацией с помощью лекарств. Препараты для контроля ритма помогают поддерживать нормальный ритм сердцебиения и не дают сердцу биться слишком быстро. Дополнительный ежедневный прием аспирина или таблеток, называемых антикоагулянтами или препаратами для разжижения крови, может помочь предотвратить образование тромбов и снизить вероятность инсульта у пациентов с МА.
- Малоинвазивное вмешательство — абляция патологического источника ритма — процедура, во время которого врач вводит небольшой зонд через кровеносный сосуд в сердце и с помощью радиочастотной энергии, лазера или сильного холода удаляет ткань, посылающую патологические сигналы к миокарду. Хотя эта процедура не требует открытой операции на сердце, она сопряжена с определенным риском, поэтому она проводится только тем пациентам, у которых кардиоверсия и лекарства не помогают.
- Установка кардиостимулятора при МА (ФП) проводится в случаях особо упорного течения фибрилляции предсердий, когда назначение лекарственной терапии и повторные процедуры абляции не приводят к удовлетворительному результату или если результатом абляции стала брадикардия с частотой ниже 40 ударов в минуту или атрио-вентрикулярная блокада сердца. Кардиостимулятор — это небольшое устройство, работающее от батареи, которое посылает электрические сигналы для установления нужной частоты сердечных сокращений. Обычно пациентам с МА устанавливается ЭКС-кардиовертер с функциями дефибриллятора или однокамерный ЭКС с дополнительным желудочковым электродом. Для установки электрического кардиостимулятора (ЭКС) пациентам с МА (ФП) создается искусственная атрио-вентрикулярная блокада, то есть атрио-вентрикулярный узел разрушается или проводится полная абляция зоны патологических импульсов МА в предсердиях. Такие пациенты продолжают приём антиаритмических лекарств для улучшения результатов операции. ЭКС при МА позволяет достичь хорошего результата почти у всех пациентов, однако примерно у каждого 10 в течение года возможен рецидив заболевания.
Как жить с мерцательной аритмией?
Некоторые пациенты утверждают, что факт наличия МА (ФП) не влияет на их повседневную жизнь. Однако при прицельном опросе почти все они жалуются на потерю энергии, слабость, сонливость, одышку и эпизоды полуобморочного состояния.
Мерцательная аритмия может привести к инсульту или другой серьезной проблеме еще до того, как появятся симптомы, которые будут очевидны пациенту. Чтобы вовремя заметить нерегулярное сердцебиение, Ассоциация по борьбе с инсультом рекомендует проверять пульс раз в месяц или чаще при помощи автоматического тонометра. Особенно это важно для пациентов старше 40 лет при наличии дополнительных факторов риска развития инсульта. Если ритм сердца выглядит неустойчивым или есть какие-либо еще жалобы, необходимо обратиться на приём к терапевту или кардиологу.
Как предотвратить возникновение мерцательной аритмии, если вы в группе риска?
Все те же здоровые привычки, которые способны защитить нас от любых болезней сердца, защитят и от МА (ФП). В первую очередь они касаются питания, физической активности, стрессов и вредных привычек. Итак, давайте повторим:
- Придерживайтесь здорового рациона питания, включающего зелень, овощи и рыбу;
- Имейте регулярную физическую нагрузку;
- Контролируйте свое артериальное давление;
- Не курите и избегайте пассивного курения;
- Уменьшите количество алкоголя или откажитесь от него;
- Ежемесячно проверяйте свой пульс;
- Регулярно получайте информацию о своем здоровье и контролируйте предотвратимые заболевания или их последствия (ожирение, сахарный диабет; заболевания щитовидной железы и др.)
Усталость при мерцательной аритмии
Усталость — один из самых распространенных симптомов МА. Да, это именно симптом заболевания, который не следует игнорировать. Усталость может быть вызвана как самой аритмией и являться следствием недостаточно хорошего кровоснабжения органов и тканей с развития их гипоксии. Также она может быть вызвана приемом некоторых лекарств. Помочь справиться с усталостью может достаточный сон, регулярные физические упражнения и здоровое питание.
Избегайте факторов, способных спровоцировать приступ мерцательной аритмии:
Некоторые вещи провоцируют приступы мерцательной аритмии. Причем у разных пациентов такими триггерами могут выступать различные моменты и каждый пациент, по возможности, должен хорошо знать особенности своего диагноза и избегать этих провоцирующих факторов. Некоторые распространенные факторы, часто провоцирующие МА, перечислены ниже:
- Усталость
- Алкоголь
- Стресс
- Кофеин
- Беспокойство и тревога;
- Курение
- Вирусные инфекции;
- Прием определенных лекарств
Питание и образ жизни при мерцательной аритмии:
Пациентам, у которых диагностирована МА (ФП), врачи советуют придерживаться здоровой для сердца диеты. Рекомендован рацион, состоящий из минимально обработанных продуктов, включая фрукты, овощи и орехи. Также рполезны различные сорта рыбы, птицы и небольшое количество круп. Пища должна быть нежирной, с высоким содержанием магния и калия. Хорошими источниками этих электролитов являются бананы, авокадо, тыква, дыня, арбуз, апельсины, картофель, пшеничные отруби, орехи, фасоль. Рекомендовано ограничить спиртные напитки, наваристые бульоны, жирное мясо, копчености, колбасы, сладкие и мучные блюда. Желательно принимать пищу дробно, не есть на ночь, так как переполнение желудка может влиять на сердечный ритм. Нежелательно злоупотреблять крепким чаем и кофе.
Необходимо ограничивать количество поваренной соли, так как ее слишком большое количество способствует повышению артериального давления, а высокое кровяное давление увеличивает вероятность развития приступов МА (ФП) и даже инсульта. К «суперсоленым» продуктам, высокое содержание соли в которых неочевидно, относятся колбасы, копчености, пицца, консервированные супы, некоторые хлебобулочные изделия. Необходимо перед покупкой тщательно изучать этикетки продуктов, чтобы найти варианты с меньшим содержанием натрия.
Прежде чем купить полуфабрикаты или продукты для быстрого приготовления, следует прочитать информацию о содержании и составе и, в частности, о количестве сахара. Лишний сахар в рационе также приводит к повышению давления, и, кроме того, к набору веса, что также может спровоцировать приступы аритмии. Другие неожиданные источники сахара: соус для макарон, батончики мюсли и кетчуп.

- Кофе
Научные данные о кофеине как о провоцирующем факторе МА (ФП) противоречивы. Более старые исследования указывают, что такая связь есть, более новые — что ее нет. В любом случае, употребление кофе следует ограничить. Слишком большое количество кофеина может повысить давление и частоту сердечных сокращений, что может спровоцировать новый приступ. Рекомендовано выпивать не более двух-трех чашек в день. Кофе без кофеина — тоже выход!
- Грейпфруты и грейпфрутовый сок
При приеме лекарств для контроля сердечного ритма следует либо отказаться от этого фрукта и его производных, либо резко ограничить их употребление. Во всяком случае, до консультации с врачом. Грейпфруты и грейпфрутовый сок содержат химические вещества, которые могут изменить способ усвоения некоторых лекарств, что может повысить вероятность их побочных эффектов.
- Красное мясо
Насыщенные жиры, содержащиеся в говядине, баранине и свинине, повышают уровень плохого холестерина в крови. Высокий уровень холестерина ЛПНП может привести к сердечным заболеваниям и ИБС, а также повышает вероятность инсульта. Вместо этого включите в меню следует включать постные куски говядины, а также мясо птицы и рыбу. Для приготовления гамбургеров, котлет или мясного рулета можно заменить половину мяса фасолью, чтобы сэкономить жир.
- Сливочное масло
Молочные продукты из цельного молока, сливки и сыр также являются источниками насыщенных жиров. Организм вырабатывает весь необходимый ему «плохой» холестерин, а употребление продуктов с насыщенными жирами заставляет его вырабатывать его еще больше. Лучший выбор для сердца: обезжиренное молоко и молочные продукты с низким содержанием жира. Для приготовления пищи следует использовать полезные для сердца масла, такие как оливковое, рапсовое или кукурузное.
- Жареные продукты
Пончики, картофельные чипсы и картофель фри могут содержать то, что некоторые врачи называют худшими видами жиров, которые только можно съесть: это трансжиры. В отличие от других жиров, транс-жиры наносят двойной удар: они повышают уровень плохого холестерина и снижают уровень хорошего холестерина. Печеные изделия, включая печенье, торты и кексы, также могут содержать их. Следует обращать внимание на слова «частично гидрогенизированное масло» в ингредиентах.
- Энергетические напитки
Многие бренды добавляют в свои изделия сверхбольшую порцию кофеина и сахара, чтобы придать бодрости. Такое сочетание может быть хуже для сердца, чем даже кофеин сам по себе. В одном небольшом исследовании энергетические напитки вызвали больше изменений в сердечном ритме, чем другие напитки с таким же количеством кофеина. Другое исследование связало употребление энергетических напитков с приступами МА (ФП). Надо стараться максимально исключить эти напитки из рациона, если установлен диагноз МА или других нарушений ритма сердца.
- Морская соль
Конечно, кристаллы морской соли крупнее, чем у обычной соли, а вкус немного сильнее. Но в морской соли содержится примерно столько же натрия, сколько и в поваренной соли, вопреки мнению многих людей. В одной чайной ложке любой из них содержится около 2 300 миллиграммов натрия — рекомендуемая норма в день. Чтобы избавиться от привычки к соли, следует использовать различные специи и травы для приправы блюд, например, имбирь для курицы или паприку для супов.
- Белый рис
Зернышки шлифованного риса почти лишены питательных веществ и клетчатки, необходимых сердцу для поддержания здоровья. Зато последние исследования демонстрируют повышенное содержание тяжелых металлов и, в частности, солей свинца, в большинстве образцов белого риса. Клетчатка необходима организму для нормального пищеварения, также она способствует нормализации уровня холестерина, снижению риска сердечных заболеваний, ожирения и диабета 2 типа — состояний, провоцирующих неблагоприятное течение МА (ФП). Если уж питаться рисом, то следует выбрать цельнозерновой коричневый или дикий рис. Цельнозерновой рис более сытный и может снизить вероятность инсульта.
- Замороженные слайсы
Те самые ледяные напитки, которые охлаждают вас в жаркий, душный день, могут также спровоцировать приступ ВСД. Хотя исследования все еще находятся на ранней стадии, одно из недавно опубликованных исследований предполагает, что между употреблением холодного напитка, замораживанием мозга и нерегулярным сердцебиением может существовать связь. Если вы заметили трепетание после еды или питья чего-то холодного, поговорите со своим врачом.
- Слишком много всего
Переедание даже здоровой пищи может привести к набору лишних килограммов. При избыточном весе у вас больше шансов заболеть ВСИБ. Это также повышает вероятность возвращения синдрома AFib после некоторых видов лечения, например, абляции. Если у вас ожирение (индекс массы тела 30 и более), постарайтесь сбросить не менее 10% от массы тела. Начните с контроля порций: Разделите блюдо с другом, когда вы обедаете вне дома, или упакуйте половину порции, прежде чем откусить.
Однако, если у пациента, помимо МА, есть другие проблемы со здоровьем, или если он принимает определенные препараты, например, такие как варфарин для профилактики образования тромбов, то ему необходима консультация диетолога, так как выбор питания при сочетании ограничивающих факторов становится нелегкой задачей.
Оставайтесь гидратированными
У пациентов, которые часто бывают обезвоженными, вероятность возникновения приступов МА (ФП)ВСД выше. Наиболее очевидными признаками обезвоживания являются жажда и темно-желтый цвет мочи. Эксперты рекомендуют пациентам с МА выпивать суточный объем несладкой и негазированной жидкости около 2 — 2,5 л в день, конечно, если у них нет других ограничений со стороны здоровья. Сюда входит вода и жидкость, поступающая с другими напитками и пищей. Оставаться гидратированным очень просто. Просто держите под рукой стакан холодной воды и пейте ее в течение дня.
Контролируйте уровень стресса!
Стресс и психические расстройства могут усугубить симптомы МА (ФП). Поиск здоровых способов борьбы со стрессом улучшает симптомы аритмии и повышает качество жизни. Общепризнанные методы борьбы со стрессом — это:
- Медитация
- Релаксация
- Йога
- Физические упражнения
- Позитивное мировоззрение
Физические упражнения при мерцательной аритмии
Активные занятия спортом при фибрилляции предсердий противопоказаны, а вот умеренная физическая активность очень полезна. Самым эффективным и полезном видом физической активности при данном заболевании является ходьба, особенно скандинавская ходьба, при которой используются лыжные палки для вовлечения в процесс мышц верхней половины туловища. При начале занятий лучше начинать с неспешной и комфортной ходьбы, избегая одышки и провокации неприятных симптомов. Постепенно темп и расстояния можно наращивать. Также можно добавить подъемы и спуски по лестнице. Можно также начать плавать или посещать группы лечебной гимнастики, йоги, пилатеса.
Аритмия (Нарушение ритма сердца)
Аритмия – это любое нарушение регулярности или частоты нормального сердечного ритма, а также электрической проводимости сердца. Аритмия может протекать бессимптомно или ощущаться в виде сердцебиения, замирания или перебоев в работе сердца. Иногда аритмии сопровождаются головокружением, обмороками, болями в сердце, чувством нехватки воздуха. Аритмии распознаются в процессе физикальной и инструментальной диагностики (аускультации сердца, ЭКГ, ЧПЭКГ, холтеровского мониторирования, нагрузочных тестов). В лечении различных видов аритмий используется медикаментозная терапия и кардиохирургические методы (РЧА, установка электрокардиостимулятора, кардиовертер-дефибриллятора).
Общие сведения
Термином «аритмии» объединяются различные по механизму возникновения, проявлениям и прогнозу расстройства зарождения и проведения электрических импульсов сердца. Они возникают в результате нарушений проводящей системы сердца, обеспечивающей согласованные и регулярные сокращения миокарда – синусовый ритм. Аритмии могут вызывать тяжелые нарушения деятельности сердца или функций других органов, а также сами являться осложнениями различных серьезных патологий. По статистике нарушения проводимости и сердечного ритма в 10-15% случаев являются причиной смерти от болезней сердца. Изучением и диагностикой аритмий занимается специализированный раздел клинической кардиологии – аритмология.
Аритмия
Причины аритмий
По причинам и механизму возникновения аритмии условно делятся на две категории: имеющие связь с сердечной патологией (органические) и не связанные с ней (неорганические или функциональные). Группа функциональных аритмий включает нейрогенные, дисэлектролитные, ятрогенные, механические и идеопатические нарушения ритма.
- Различные формы органических аритмий и блокад являются частыми спутниками кардиальных патологий: ИБС, миокардита, кардиомиопатиий, пороков развития и травм сердца, сердечной недостаточности, а также осложнениями кардиохирургических операций.
- Развитию симпатозависимых аритмий способствует чрезмерная активация тонуса симпатической НС под действием стресса, сильных эмоций, интенсивной умственной или физической работы, курения, употребления алкоголя, крепкого чая и кофе, острой пищи, невроза и т. д. Активацию симпатического тонуса также вызывают заболевания щитовидной железы (тиреотоксикоз), интоксикации, лихорадочные состояния, заболевания крови, вирусные и бактериальные токсины, промышленные и иные интоксикации, гипоксия. У женщин, страдающих предменструальным синдромом, могут возникать симпатозависимые аритмии, боли в сердце, ощущения удушья.
- Вагозависимые нейрогенные аритмии вызываются активацией парасимпатичекой системы, в частности, блуждающего нерва. Вагозависимые нарушения ритма обычно развиваются ночью и могут вызываться заболеваниями желчного пузыря, кишечника, язвенной болезнью 12-перстной кишки и желудка, заболеваниями мочевого пузыря, при которых возрастает активность блуждающего нерва.
- Дисэлектролитные аритмии развиваются при нарушениях электролитного равновесия, особенно магниевого, калиевого, натриевого и кальциевого в крови и миокарде.
- Ятрогенные нарушения ритма возникают в результате аритмогенного действия некоторых лекарств (сердечные гликозиды, β-блокаторы, симпатомиметики, диуретики и др.).
- Развитию механических аритмий способствуют травмы грудной клетки, падения, удары, повреждения электрическим током и т. д.
- Идиопатическими аритмиями считаются нарушения ритма без установленной причины. В развитии аритмий играет роль наследственная предрасположенность.
Патогенез
Ритмичное последовательное сокращение отделов сердца обеспечивается особыми мышечными волокнами миокарда, образующими проводящую систему сердца. В этой системе водителем ритма первого порядка является синусовый узел: именно в нем зарождается возбуждение с частотой 60-80 раз в минуту. Через миокард правого предсердия оно распространяется на атриовентрикулярный узел, но он оказывается менее возбудим и дает задержку, поэтому сначала сокращаются предсердия и только потом, по мере распространения возбуждения по пучку Гиса и другим отделам проводящей системы, желудочки.
Таким образом, проводящая система обеспечивает определенный ритм, частоту и последовательность сокращений: сначала предсердий, а затем желудочков. Поражение проводящей системы миокарда ведет к развитию нарушений ритма (аритмиям), а отдельных ее звеньев (атриовентрикулярного узла, пучка или ножек Гиса) – к нарушению проводимости (блокадам). При этом может резко нарушаться координированная работа предсердий и желудочков.
В основе развития органических аритмий лежат повреждения (ишемические, воспалительные, морфологические) сердечной мышцы. Они затрудняют нормальное распространение электрического импульса через проводящую систему сердца к различным его отделам. Иногда повреждение затрагивает и синусовый узел – основной водитель ритма. При формировании кардиосклероза рубцовая ткань препятствует осуществлению проводящей функции миокарда, что способствует возникновению аритмогенных очагов и развитию нарушений проводимости и ритма.
Мерцательная аритмия на ЭКГ
Классификация
Этиологическая, патогенетическая, симптоматическая и прогностическая неоднородность аритмий вызывает дискуссии по поводу их единой классификации. По анатомическому принципу аритмии подразделяются на предсердные, желудочковые, синусовые и атриовентрикулярные. С учетом частоты и ритмичности сердечных сокращений предложено выделять три группы нарушений ритма: брадикардии,
- тахикардии (учащенное сердцебиение более 90 уд. в мин.);
- брадикардия (уреженное сердцебиение менее 60 уд. в мин.);
- аритмии: экстрасистолия (внеочередные сердечные сокращения), мерцательная аритмия (хаотичные сокращения отдельных мышечных волокон).
Наиболее полной является классификация, основанная на электрофизиологических параметрах нарушения ритма, согласно которой выделяют аритмии:
I. Вызванные нарушением образования электрического импульса. В эту группу аритмий входят номотопные и гетеротопные (эктопические) нарушения ритма.
- Номотопные аритмии обусловлены нарушением функции автоматизма синусового узла и включают синусовые тахикардию, брадикардию и аритмию. Отдельно в этой группе выделяют синдром слабости синусового узла (СССУ).
- Гетеротопные аритмии характеризуются формированием пассивных и активных эктопических комплексов возбуждения миокарда, располагающихся вне синусового узла.
При пассивных гетеротопных аритмиях возникновение эктопического импульса обусловлено замедлением или нарушением проведения основного импульса. К пассивным эктопическим комплексам и ритмам относятся предсердные, желудочковые, нарушения атриовентрикуоярного соединения, миграция суправентрикулярного водителя ритма, выскакивающие сокращения.
При активных гетеротопиях возникающий эктопический импульс возбуждает миокард раньше импульса, образующегося в основном водителе ритма, и эктопические сокращения «перебивают» синусовый ритм сердца. Активные комплексы и ритмы включают: экстрасистолию (предсердную, желудочковую, исходящую из атриовентрикулярного соединения), пароксизмальную и непароксизмальную тахикардию (исходящую из атриовентрикулярного соединения, предсердную и желудочковую формы), трепетание и мерцание (фибрилляцию) предсердий и желудочков.
II. Аритмии, вызванные нарушением функции внутрисердечной проводимости. Данная группа аритмий возникает в результате снижения или прекращения распространения импульса по проводящей системе. Нарушения проводимости включают:
- синоатриальную блокаду;
- внутрипредсердную блокаду;
- атриовентрикулярную блокаду (I, II и III степени);
- синдромы преждевременного возбуждения желудочков;
- внутрижелудочковые блокады ножек пучка Гиса (одно-, двух- и трехпучковые).
III. Комбинированные аритмии. К аритмиям, сочетающим нарушения проводимости и ритма относятся:
- эктопические ритмы с блокадой выхода;
- парасистолия;
- атриовентрикулярные диссоциации.
Симптомы аритмий
Проявления аритмий могут быть самыми различными и определяются частотой и ритмом сердечных сокращений, их влиянием на внутрисердечную, церебральную, почечную гемодинамику, а также функцию миокарда левого желудочка. Встречаются, так называемые, «немые» аритмии, не проявляющие себя клинически. Они обычно выявляются при физикальном осмотре или электрокардиографии.
Основными проявлениями аритмий служат сердцебиение или ощущение перебоев, замирания при работе сердца. Течение аритмий может сопровождаться удушьем, стенокардией, головокружением, слабостью, обмороками, развитием кардиогенного шока. Ощущения сердцебиения обычно связаны с синусовой тахикардией, приступы головокружения и обмороков – с синусовой брадикардией или синдромом слабости синусового узла, замирание сердечной деятельности и дискомфорт в области сердца – с синусовой аритмией.
При экстрасистолии пациенты жалуются на ощущения замирания, толчка и перебоев в работе сердца. Пароксизмальная тахикардия характеризуется внезапно развивающимися и прекращающимися приступами сердцебиения до 140-220 уд. в мин. Ощущения частого, нерегулярного сердцебиения отмечается при мерцательной аритмии.
Осложнения
Течение любой аритмии может осложниться фибрилляцией и трепетанием желудочков, что равносильно остановке кровообращения, и привести к гибели пациента. Уже в первые секунды развиваются головокружение, слабость, затем – потеря сознания, непроизвольное мочеиспускание и судороги. АД и пульс не определяются, дыхание прекращается, зрачки расширяются – наступает состояние клинической смерти. У пациентов с хронической недостаточностью кровообращения (стенокардией, митральным стенозом), во время пароксизмов тахиаритмии возникает одышка и может развиться отек легких.
При полной атриовентрикулярной блокаде или асистолии возможно развитие синкопальных состояний (приступов Морганьи-Адемса-Стокса, характеризующихся эпизодами потери сознания), вызываемых резким снижение сердечного выброса и артериального давления и уменьшением кровоснабжения головного мозга. Тромбоэмболические осложения при мерцательной аритмии в каждом шестом случае приводят к мозговому инсульту.
Консультация кардиолога-аритмолога
Диагностика
Первичный этап диагностики аритмии может осуществляться терапевтом или кардиологом. Он включает анализ жалоб пациента и определение периферического пульса, характерных для нарушений сердечного ритма. На следующем этапе проводятся инструментальные неинвазивные (ЭКГ, ЭКГ-мониторирование), и инвазивные (ЧпЭФИ, ВЭИ) методы исследования:
- Электрокардиограмма. Записывает сердечный ритм и частоту на протяжении нескольких минут, поэтому посредством ЭКГ выявляются только постоянные, устойчивые аритмии. Нарушения ритма, носящие пароксизмальный (временный) характер, диагностируются методом Холтеровского суточного мониторирования ЭКГ, который регистрирует суточный ритм сердца.
- УЗИ сердца. Для выявления органических причин возникновения аритмии проводят Эхо-КГ и стресс Эхо-КГ.
- Инвазивные методы диагностики. Позволяют искусственно вызвать развитие аритмии и определить механизм ее возникновения. В ходе внутрисердечного электрофизиологического исследования к сердцу подводятся электроды-катетеры, регистрирующие эндокардиальную электрограмму в различных отделах сердца. Эндокардиальную ЭКГ сравнивают с результатом записи наружной электрокардиограммы, выполняемой одновременно.
- Нагрузочные тесты. Тилт-тест проводится на специальном ортостатическом столе и имитирует условия, которые могут вызывать аритмию. Пациента размещают на столе в горизонтальном положении, измеряют пульс и АД и затем после введения препарата наклоняют стол под углом 60-80° на 20 – 45 минут, определяя зависимость АД, частоты и ритма сердечных сокращений от изменении положения тела.
- ЧпЭФИ. С помощью метода чреспищеводного электрофизиологического исследования (ЧпЭФИ) проводят электрическую стимуляцию сердца через пищевод и регистрируют чреспищеводную электрокардиограмму, фиксирующую сердечный ритм и проводимость.
- Другие методы. Ряд вспомогательных диагностических тестов включает пробы с нагрузкой (степ-тесты, пробу с приседаниями, маршевую, холодовую и др. пробы), фармакологические пробы (с изопротеринолом, с дипиридомолом, с АТФ и др.) и выполняются для диагностики коронарной недостаточности и возможности суждения о связи нагрузки на сердце с возникновением аритмий.
Лечение аритмий
Консервативная терапия
Выбор терапии при аритмиях определяется причинами, видом нарушения ритма и проводимости сердца, а также состоянием пациента. В некоторых случаях для восстановления нормального синусового ритма бывает достаточно провести лечение основного заболевания.
Иногда для лечения аритмий требуется специальное медикаментозное или кардиохирургические лечение. Подбор и назначение противоаритмической терапии проводится под систематическим ЭКГ-контролем. По механизму воздействия выделяют 4 класса противоаритмических препаратов:
- 1 класс — мембраностабилизирующие препараты, блокирующие натриевые каналы:
- 1А – увеличивают время реполяризации;
- 1B – уменьшают время реполяризации;
- 1C — не оказывают выраженного влияния на реполяризацию;
- 2 класс – β-адреноблокаторы;
- 3 класс — удлиняют реполяризацию и блокируют калиевые каналы;
- 4 класс — блокируют кальциевые каналы.
Хирургическое лечение
Немедикаментозные методы лечения аритмий включают электрокардиостимуляцию, имплантацию кардиовертера-дефибриллятора, радиочастотную аблацию и хирургию на открытом сердце. Они проводятся кардиохирургами в специализированных отделениях.
- Имплантируемые противоаритмические устройства. Имплантация электрокардиостимулятора (ЭКС) – искусственного водителя ритма направлена на поддержание нормального ритма у пациентов с брадикардией и атриовентрикулярными блокадами. Имплантированный кардиовертер-дефибриллятор в профилактических целях подшивается пациентам, у которых высок риск внезапного возникновения желудочковой тахиаритмии и автоматически выполняет кардиостимуляцию и дефибрилляцию сразу после ее развития.
- Радиочастотная аблация. С помощью РЧА сердца через небольшие проколы с помощью катетера проводят прижигание участка сердца, генерирующего эктопические импульсы, что позволяет блокировать импульсы и предотвратить развитие аритмии.
- Открытые операции. Хирургические операции на открытом сердце проводятся при кардиальных аритмиях, вызванных аневризмой левого желудочка, пороками клапанов сердца и т. д.
Прогноз
В прогностическом плане аритмии крайне неоднозначны. Некоторые из них (наджелудочковые экстрасистолии, редкие экстрасистолы желудочков), не связанные с органической патологией сердца, не несут угрозы здоровью и жизни. Мерцательная аритмия, напротив, может вызывать жизнеугрожающие осложнения: ишемический инсульт, тяжелую сердечную недостаточность. Самыми тяжелыми аритмиями являются трепетание и фибрилляция желудочков: они представляют непосредственную угрозу для жизни и требуют проведения реанимационных мероприятий.
Профилактика
Основным направлением профилактики аритмий является лечение кардиальной патологии, практически всегда осложняющейся нарушением ритма и проводимости сердца. Также необходимо исключение экстракардиальных причин аритмии (тиреотоксикоза, интоксикаций и лихорадочных состояний, вегетативной дисфункции, электролитного дисбаланса, стрессов и др.). Рекомендуется ограничение приема стимулирующих средств (кофеина), исключение курения и алкоголя, самостоятельного подбора противоаритмических и иных препаратов.
|
Литература 1. Патофизиология сердца/ Е.В. Гузовская, С.Ф. Непомнящих. — 2014. 2. Патофизиология нарушений ритма сердца/ А.Н. Глебов, Ф.И. Висмонт. – 2014. 3. Аритмии сердца/ Белялов Ф.И. — 2011. |
Код МКБ-10 R00 I49 |
Аритмия — лечение в Москве
Что такое мерцательная аритмия
Мерцательная аритмия, или фибрилляция предсердий (ФП) – одна из самых распространенных форм нарушения сердечного ритма. Отличается быстрыми и нерегулярными сокращениями сердца. Пульс возрастает до 300 уд/мин и больше. Частые приступы грозят образованием тромбозов и приводят к инсультам. В зону риска попадают люди преклонного возраста, в большей степени женщины.
Причины возникновения
Патология возникает на фоне кардиальных (сердечных) или экстракардиальных (внесердечных) заболеваний, вследствие ранее проводимых хирургических операций.
К фибрилляции предсердий могут привести:
- артериальная гипертония;
- ишемия;
- митральный стеноз;
- недостаточность митрального клапана;
- кардиомиопатия;
- перикардит;
- новообразования в сердце;
- пороки сердца;
Экстракардиальные факторы, которые влияют на развитие мерцательной аритмии:
- заболевания легких (пневмония, злокачественные опухоли, легочная эмболия, саркоидоз);
- обструктивное ночное апноэ (сопровождается храпами и частичной остановкой дыхания);
- ожирение;
- заболевания щитовидной железы.
Симптомы мерцательной аритмии
Основной симптом мерцательной аритмии — учащенное сердцебиение. Частые и нерегулярные сердечные сокращения возникают при физических нагрузках или эмоциональном стрессе. Может протекать бессимптомно, если патология появляется на фоне другого заболевания.
При обращении к врачу пациенты отмечают:
- учащенное сердцебиение;
- боли в груди;
- одышка при физических нагрузках;
- нехватка воздуха, удушье;
- головокружение и потеря сознания;
В зоне риска находятся пациенты с перенесенным инсультом или ишемической атакой головного мозга. Вместе с высокими показателями артериального давления (АД), сахарным диабетом, сердечной недостаточностью и ревматизмом риск возникновения аритмии повышается.
Люди, страдающие постоянными приступами учащенного сердцебиения, могут перестать замечать симптомы. Поэтому важно своевременно распознать заболевание и купировать его. Чтобы не упустить развитие патологии, необходимо наблюдаться у кардиолога и следить за работой сердца. В центре ФНКЦ ФМБА вы можете пройти комплексную проверку сердца, получить консультацию и рекомендации врача.
Диагностика
Диагностировать мерцательную аритмию возможно уже при физикальном осмотре. На патологию указывают упорядоченный пульс, неритмичность сердечных тонов, существенное колебание их громкости. Обнаружив данные отклонения, врач направляет пациента на инструментальные исследования. В кардиологическом центре ФНКЦ ФМБА диагностику проводят с помощью:
- снятие ЭКГ во время приступа аритмии;
- суточного ХМ-ЭКГ с зафиксированной аритмией (ЭКГ по методу Холтера);
- данных электрофизиологического исследования сердца;
- МРТ или МСКТ сердца.
Профилактика мерцательной аритмии
Основная цель профилактики заболевания – лечение аритмии с целью предотвращения ее развития и прогрессирования. Людям с подтвержденным диагнозом необходимо своевременно посещать врача, следовать его назначениям и рекомендациям. Дополнительные меры заключаются в корректировках привычного образа жизни:
- правильное и сбалансированное питание;
- подвижный образ жизни и умеренные физические нагрузки;
- снятие эмоционального напряжения;
- отказ от вредных привычек (курение, употребление спиртных и тонизирующих напитков, переедание).
Для поддержания хорошего самочувствие также рекомендуем ежегодно посещать врача и кардиолога. С программами по обследованию сердца в нашем центре вы можете ознакомиться тут. Своевременное диагностирование проблемы поможет оперативно принять меры по лечению недуга и предотвратить его появление. Специалисты ФНКЦ ФМБА обязательно дадут свои рекомендации, помогут подобрать кардиологическую диету и выбрать тактику лечения.
Лечение мерцательной аритмии
Лечение направлено на восстановление синусового ритма и профилактику рецидива. В зависимости от состояния пациента и формы заболевания врач определяет метод лечения.
После проведенных исследований и взятия анализов, вам может быть предложена консервативная терапия или катетерная аблация.

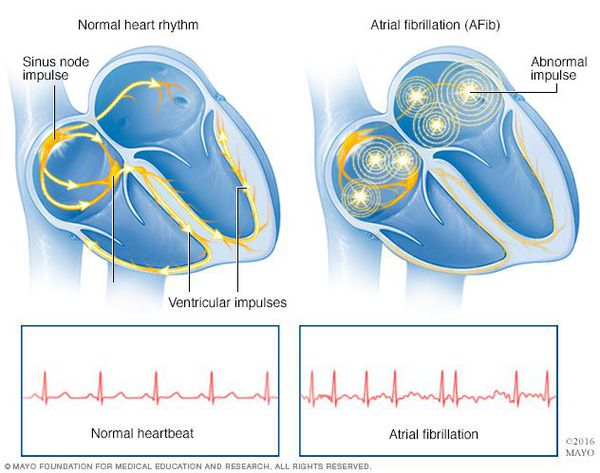
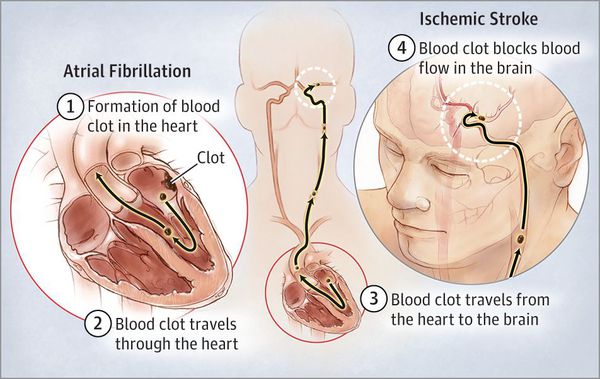
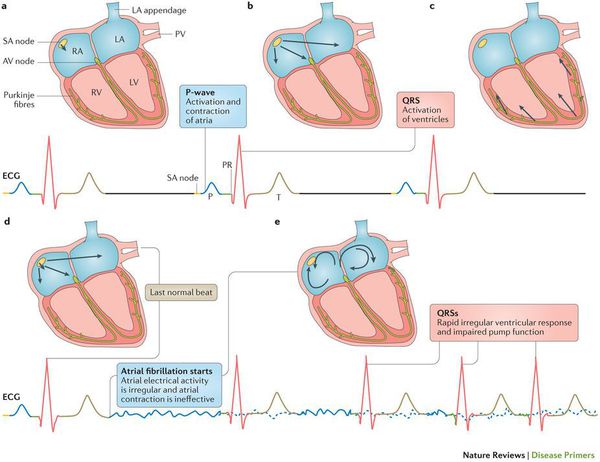
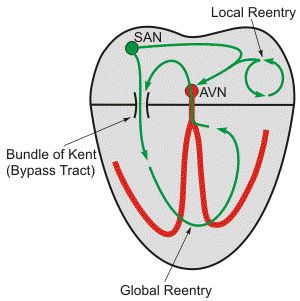
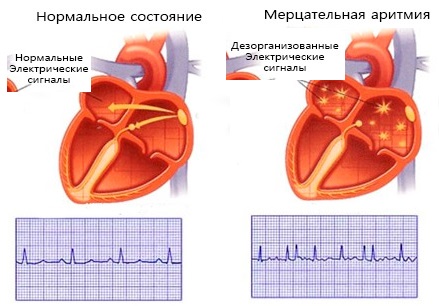


 Хирургическое лечение заболевания
Хирургическое лечение заболевания