Ветряная оспа у детей
Также:
ветрянка
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2016
Категории МКБ:
Ветряная оспа [varicella] (B01)
Разделы медицины:
Инфекционные болезни у детей, Педиатрия
Общая информация
Краткое описание
Одобрено
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения и социального развития Республики Казахстан
от «9» июня 2016 года
Протокол № 4
Ветряная оспа (Varicella) – это острое инфекционное заболевание, вызываемое вирусом из семейства Herpesviridae, передающееся воздушно-капельным путем, характеризующееся лихорадкой, умеренно выраженной интоксикацией и распространенной везикулезной сыпью [1,2,5].
Коды МКБ-10
В01 — Ветряная оспа
В01.0 — Ветряная оспа с менингитом
В01.1 — Ветряная оспа с энцефалитом
В01.2 — Ветряная оспа с пневмонией
В01.8 — Ветряная оспа с другими осложнениями
В01.9 — Ветряная оспа без осложнений
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи общей практики, детские инфекционисты, педиатры, детские хирургии, детские невропатологии.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты, которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С |
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Клиническая классификация: [1,2]
Классификация ветряной оспы
| Тип | Тяжесть | Течение |
|
1. Типичные.
|
легкая;
|
1.Гладкое 2.Негладкое — с осложнениями; — с наслоением вторичной инфекции; — с обострением хронических заболеваний |
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии:
Жалобы:
• повышение температуры;
• появление высыпаний.
Анамнез:
• острое начало;
• контакт с клинически – подтвержденным случаем ветряной оспы за 11- 21 дней;
• сроки появления сыпи на 1-2-й день;
• редкое наличие продромы;
• характер сыпи (везикула), трансформация сыпи (пятно- папула- везикула — корочка);
• толчкообразность подсыпания сыпи 3-4 дня;
• феномен «ложного полиморфизма»;
• локализация сыпи – кожа головы, туловища, конечностей и слизистые оболочки;
• повышение температуры до 37-380C, сохранение ее весь период высыпаний;
• наличие слабой интоксикации или ее отсутствие.
Физикальное обследование:
• умеренно выраженная интоксикация;
• повышение температуры, иногда температура остается в пределах нормы;
• появление сыпи в первый день от начала заболевания;
• сыпь макуло-папуло-везикулезная, корочки на кожных покровах в том числе на волосистой части головы;
• везикулы располагаются и на слизистых оболочках;
• сыпь подсыпает в течение 3-4 дней;
• «ложный полиморфизм» сыпи: одновременное нахождение всех элементов сыпи;
Неосложненная форма ветряной оспы – заболевание начинается остро с повышения температуры до 37,1-40,00С, умеренно выраженных проявлений интоксикации с появлением пятнисто-везикулезной сыпи, расположенной на туловище, конечностях, слизистых оболочках ротовой полости и наружных половых органов и обязательно на волосистой части головы. Динамика развития сыпи: вначале она имеет вид пятна, которое через несколько часов превращается в папулу, которая в свою очередь через несколько часов превращается в везикулу. Пузырьки мелкие, 0,2—0,5 см в диаметре, расположены на не инфильтрированном основании, поверхностно, окружены венчиком гиперемии, стенка их напряжена. Везикулы однокамерные. В первые сутки ветряночные везикулы напоминают капельки росы. На вторые сутки прозрачное содержимое мутнеет, через 1—2 дня пузырек подсыхает и превращается в корочку. После отделения корочек остается пигментация или депигментированное пятно, рубец не образуется. Высыпание происходит не одновременно, а толчкообразно в течение 3—4 дней. В результате этого на одном и том же участке кожи находятся элементы на разной стадии развития. Этот признак характеризуется как «ложный полиморфизм».
Рудиментарная форма – развивается у детей с остаточным специфическим иммунитетом или получивших в инкубационном периоде ветряной оспы иммунный глобулин или свежезамороженную плазму. Характеризуется наиболее легким течением. Сопровождается появлением необильных пятнисто-папулезных высыпаний, которые не всегда развиваются до стадии пузырьков и корочек. Заболевание протекает на фоне нормальной температуры тела и удовлетворительного общего состояния.
Контакт с подтвержденным случаем ветряной оспы за 11-21 дней до появления симптомов заболевания.
Геморрагическая форма — развивается у пациентов с ИДС и/или получавших глюкокортикоидные гормоны и цитостатики по поводу тяжелых фоновых заболеваний. Может встречаться у новорожденных. Заболевание сопровождается выраженной интоксикацией, высокой температурой, полиорганной патологией и выраженным геморрагическим синдромом, который проявляется в виде геморрагического содержимого пузырьков, кровоизлияний в кожу, подкожную клетчатку, слизистые оболочки, внутренние органы, кровотечений из носа, желудочно-кишечного тракта, кровохарканья, гематурии.
Висцеральная форма встречается обычно у новорожденных, недоношенных или у детей старшего возраста с выраженным ИДС и/или получавших глюкокортикоидные гормоны и цитостатики. Висцеральная форма ветряной оспы протекает тяжело, сопровождается выраженной и длительной интоксикацией, высокой лихорадкой, обильной сыпью. У всех больных обнаруживаются специфические ветряночные поражения внутренних органов: печени, легких, почек, надпочечников, поджелудочной железы, селезенки, эндокарда, пищеварительного тракта, нервной системы и др.
Гангренозная форма – развивается у пациентов с выраженным ИДС, регистрируется очень редко. Характеризуется выраженной интоксикацией, длительным течением, появлением крупных дряблых пузырей, которые быстро покрываются струпом и зоной некроза. После отпадения струпа обнажаются глубокие язвы, заживление которых замедлено. Нередко заболевание осложняется сепсисом и заканчивается летально.
Буллезная форма – характеризуется выраженными симптомами интоксикации, на этом фоне на коже, наряду с типичными везикулами, появляются большие дряблые пузыри диаметром до 2—3 см с мутным содержимым. При проколе пузырей остаются обширные мокнущие поверхности. После заживления кожи на месте пузырей нередко остаются буроватые пятна.
Опоясывающий герпес — развивается у пациентов, которые в анамнезе перенесли ветряную оспу. Опоясывающий герпес в отличие от ветряной оспы характеризуется наличием сгруппированных пузырьков, расположенных по ходу чувствительных нервов, появлению которых предшествует выраженный болевой синдром.
Лабораторные исследования:
ОАК:
• лейкопения, лимфоцитоз, СОЭ в пределах нормы;
• в случае развития бактериальных осложнений – лейкоцитоз, нейтрофилез, ускорение СОЭ.
Инструментальные исследования: не проводятся.
Диагностический алгоритм:
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [1,2,3,4,]
Диагностические критерии на стационарном уровне:
Жалобы:
• повышение температуры;
• появление сыпи.
Анамнез:
• острое начало;
• контакт с клинически – подтвержденным случаем ветряной оспы за 11- 21 дней;
• сроки появления сыпи на 1–2-й день;
• редкое наличие продромы;
• характер сыпи (везикула), трансформация сыпи (пятно- папула- везикула — корочка);
• толчкообразность подсыпания сыпи 3-4 дня;
• феномен «ложного полиморфизма»;
• локализация сыпи – кожа головы, туловища, конечностей и слизистые оболочки;
• повышение температуры до 37-380C, сохранение ее весь период высыпаний;
• наличие слабой интоксикации или ее отсутствие.
Физикальное обследование:
• везикулезная сыпь на коже и видимых слизистых оболочках;
• ложный полиморфизм сыпи;
• синдром интоксикации.
Лабораторные исследования:
ОАК:
· лейкопения, лимфоцитоз, нормальное СОЭ;
· в случае развития бактериальных осложнений: лейкоцитоз, нейтрофилез, ускорение СОЭ;
· анализ ликвора (при подозрении на менингит, энцефалит);
· в спорных случаях применяется метод ИФА на выявление антител класса М к вирусу Herpes-Zoster.
Инструментальные исследования:
• НСГ при осложненном течении ветряной оспы: менингит или энцефалит;
• МРТ или КТ при энцефалите (по показаниям).
Диагностический алгоритм: смотрите амбулаторный уровень.
Перечень основных диагностических мероприятий:
• ОАК;
• ОАМ.
Перечень дополнительных диагностических мероприятий:
• спинномозговая пункция (при подозрении на менингит, энцефалит);
• в спорных случаях применяется метод ИФА на выявление антител класса М к вирусу Herpes-Zoster;
• НСГ при осложненном течении ветряной оспы: менингит или энцефалит;
• МРТ или КТ при энцефалите (по показаниям).
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований (1,2,3,4,5)
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
|
Скарлатина |
Наличие симптомов интоксикации, сыпи. |
Бактериологический анализ из ротоглотки на патогенную флору. |
Гнойный тонзиллит, мелкоточечная сыпь на гиперемированном фоне кожи, одномоментность появления сыпи, бледный носогубной треугольник, отсутствие катаральных явлений, «малиновый язык,» крупнопластинчатое шелушение кожи пальцев рук и ног, ладоней и подошв. |
| Менингококковая инфекция | Наличие симптомов интоксикации и сыпи. | Бактериологический анализ из носоглотки, бактериоскопия крови, элементов сыпи на менингококки. При наличии менингеальных симптомов- бактериологическое исследование ликвора. |
геморрагическая «звездчатая» сыпь с некротическим компонентом в центре и тенденцией к слиянию, экхимозы, сильная головная боль, менингеальные симптомы, признаки шока. |
| Корь | Наличие симптомов интоксикации и сыпи | Выявление иммуноглобулинов класса М к вирусу кори | Пятнисто-папулезная сыпь с тенденцией к слиянию — сначала на лице, затем этапно распространяется на туловище и вплоть до дистальных участков конечностей в течение 3 дней. |
| Краснуха | Наличие симптомов интоксикации и сыпи. | Определение противокраснушных антител класса M в остром периоде заболевания. | мелкопятнистая быстро проходящая сыпь, слабо выраженный катаральный и интоксикационный синдром, увеличение заднее-шейных и затылочных лимфоузлов, контакт с больным краснухой. |
|
аллергический дерматит |
Наличие сыпи | Обследование на аллергены | полиморфная сыпь: пятнисто- папулезные и уртикарные элементы, сопровождающиеся зудом, без интоксикации, лихорадки, катаральных явлений. Появляются после контакта с потенциальным аллергеном (медикаменты, пищевой продукт и др.) |
| Энтеровирусная экзантема |
Наличие симптомов интоксикации и сыпи. |
Кровь на РПГА и РСК с энтеровирусным антигеном в начале болезни и через 2-3 недели; Кал на энтеровирусы методом ПЦР. |
Сыпь локализуется на туловище, лице, редко — на руках, мелкоточечная или мелкая пятнисто-папулезная, иногда — геморрагическая. Сыпь сохраняется в течение нескольких часов или в течение нескольких суток и исчезает, не оставляя следа, пигментации. На слизистой полости рта бывает энантема; одним из вариантов энтеровирусной экзантемы является появление везикул на коже кистей, стоп и слизистой оболочки полости рта (рука-нога-рот). |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Азитромицин (Azithromycin) |
| Амикацин (Amikacin) |
| Амоксициллин (Amoxicillin) |
| Ампициллин (Ampicillin) |
| Ацетазоламид (Acetazolamide) |
| Ацикловир (Acyclovir) |
| Бензилпенициллин (Benzylpenicillin) |
| Бриллиантовый зеленый (Brilliant green) |
| Вальпроевая кислота (Valproic Acid) |
| Гентамицин (Gentamicin) |
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Ибупрофен (Ibuprofen) |
| Иммуноглобулин человеческий нормальный (Human normal immunoglobulin) |
| Калия перманганат (Potassium permanganate) |
| Калия, магния аспарагинат (Potassium, magnesium aspartate) |
| Клавулановая кислота (Clavulanic acid) |
| Натрия оксибутират (Sodium hydroxybutyrate) |
| Натрия хлорид (Sodium chloride) |
| Парацетамол (Paracetamol) |
| Преднизолон (Prednisolone) |
| Сульбактам (Sulbactam) |
| Фенобарбитал (Phenobarbital) |
| Хлоропирамин (Chloropyramine) |
| Цефиксим (Cefixime) |
| Цефотаксим (Cefotaxime) |
| Цефтриаксон (Ceftriaxone) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения [1,2]
Немедикаментозное лечение:
Режим:
· полупостельный (в течение всего периода лихорадки).
Строгая гигиена больного: гигиенический уход за слизистыми оболочками полости рта, глаз, туалет носа.
Диета: стол № 13.
Приказ 172 от 31 марта 2011 года. О внесении дополнения в приказ МЗ РК от 07.04.2010 №239. «Карманный справочник по оказанию стационарной помощи детям. Схема 16». Рекомендации по питанию здорового и больного ребенка. Дробное теплое питье. Молочно-растительная диета.
Медикаментозное лечение:
· для купирования гипертермического синдрома свыше 38,50С назначается парацетамол 10-15 мг/кг с интервалом не менее 4 часов, не более трех дней внутрь или ректально или ибупрофен в дозе 5-10 мг/кг не более 3-х раз в сутки внутрь [УД-А];
· с целью десенсибилизирующей терапии хлоропирамин 1-2 мг/кг в сутки через рот или парентерально, два раза в сутки, в течение 5- 7 дней [УД – В];
· везикулезные элементы смазывают 1% спиртовым раствором бриллиантового зеленого или 1-2 % раствором калия перманганата, высыпания на слизистых оболочках обрабатывают водными растворами анилиновых красителей [УД – С].
Перечень основных лекарственных средств:
· парацетамол;
или
· ибупрофен;
· хлоропирамин.
Перечень дополнительных лекарственных средств:
· 1-2 % раствором калия перманганата.
Показания для консультации специалистов: не требуется.
Профилактические мероприятия [1,2,5]:
Неспецифические меры профилактики включают:
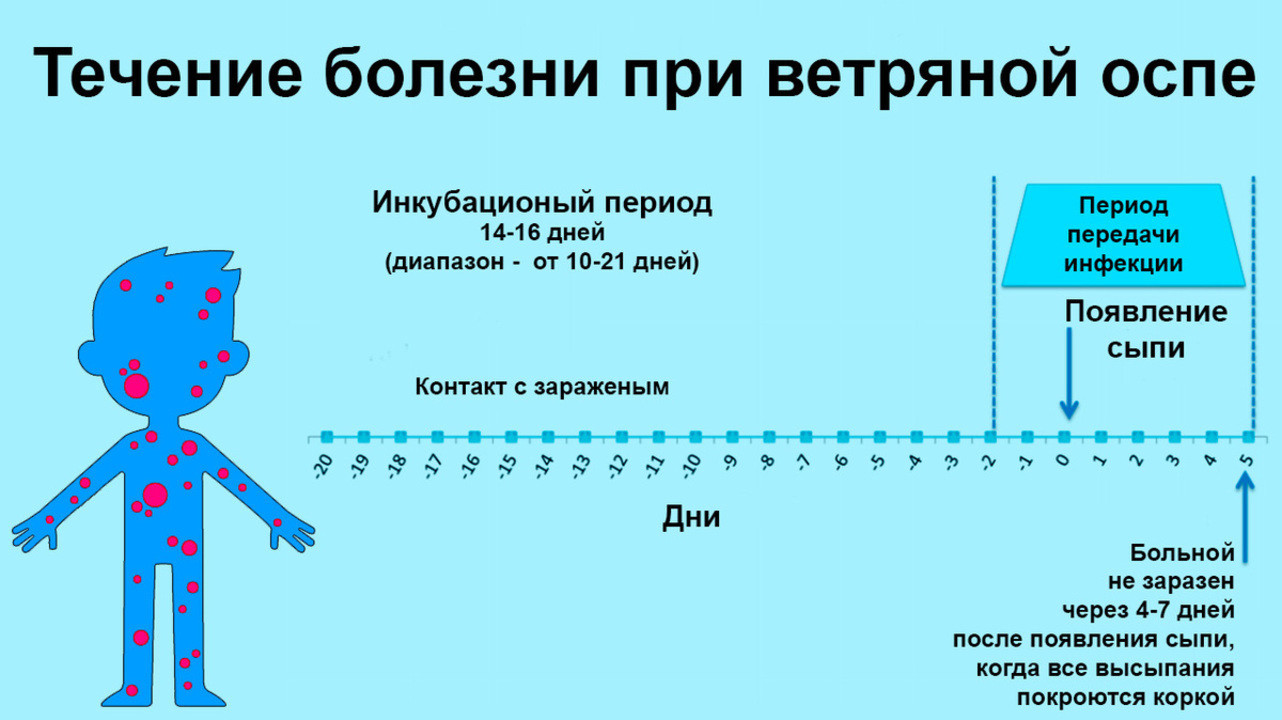
· раннее выявление изоляция больного в домашних условиях с начала болезни и до 5 суток с момента появления последнего элемента везикулезной сыпи (от момента заболевания 9 дней);
· детей не болевших ветряной оспой разобщают с 11-го по 21 день с момента контакта с больным;
· дезинфекция не проводится, достаточно проветривания помещения и влажной уборки
Мониторинг состояния пациента:
• повторный осмотр участкового врача через 2 дня или раньше, если ребенку стало хуже или он не может пить или сосать грудь, появляется лихорадка свыше 38оС;
• научить мать, в какой ситуации необходимо срочно вновь обратиться к врачу.
Индикаторы эффективности лечения:
• полное выздоровление;
• отсутствие эпидемического распространения заболевания.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия: не проводятся.
Медикаментозное лечение:
• при лихорадке свыше 38,50 С – парацетамол 10- 15 мг/кг через рот или ректально [УД-А];
• при судорогах – диазепам 0,5% – 0,2- 0,5 мг/кг в/м или ректально [УД-В].
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ [1,2,3,4,]
Тактика лечения
Немедикаментозное лечение
Режим:
• госпитализация в Мельцеровский бокс;
• гигиена больного: гигиенический уход за слизистыми оболочками полости рта, глаз, туалет носа;
• диета: стол № 13;
• Приказ 172 от 31 марта 2011 года. О внесении дополнения в приказ МЗ РК от 07.04.2010 №239. «Карманный справочник. Схема 16». Рекомендации по питанию здорового и больного ребенка. Дробное теплое питье. Молочно-растительная диета.
Медикаментозное лечение:
· везикулезные элементы смазывают 1% спиртовым раствором бриллиантового зеленого или 1-2 % раствором калия перманганата, высыпания на слизистых оболочках обрабатывают водными растворами анилиновых красителей; (УД-С)
· с целью десенсибилизирующей терапии хлоропирамин 1–2 мг/кг в сутки через рот или парентерально, два раза в сутки, в течение 5- 7 дней; [УД – В]
· для купирования гипертермического синдрома свыше 38,5оС назначается парацетамол 10–15 мг/кг с интервалом не менее 4 часов внутрь или ректально, не более трех дней или ибупрофен в дозе 5-10 мг/кг не более 3-х раз в сутки внутрь. (УД-А)
· при тяжелых формах болезни (в том числе с поражением ЦНС) показана противовирусная терапия ацикловиром в дозе 5 мг/кг каждые 8 часов в/в.; (УД-В)
· при осложнениях со стороны центральной нервной системы (энцефалит) -дегидратационная терапия – маннитол 15% из расчета 0,5- 1,5 гр/кг внутривенно капельно в течение 3 – 5 дней [УД-В]; фуросемид 1% – 1- 3 мг/кг в сутки с интервалом 12 часов в течение 3- 5 дней [УД-В], затем ацетазоламид 0,25 г – 8 — 10 мг/кг в сутки [УД-В], один раз в день по схеме: три дня ежедневно, один день перерыв, до пяти курсов в сочетании с препаратами калия; противовоспалительная и десенсибилизирующая терапия: преднизолон из расчета 1 мг/кг (внутримышечно) – до 5 дней с постепенным уменьшением дозы, по состоянию, при необходимости продолжить лечение преднизолоном через рот из расчета) 0,1 – 0,5 мг/кг; [УД – А]
· при судорогах и энцефалите – фенобарбитал (1-3 мг/кг в сутки) или диазепам – 0,5% — по 0,1 мл на кг (0,2- 0,5 мг/кг в/м; в/в; ректально) или натрия оксибутират – 20% раствор — 50-150 мг/кг (разовая доза в/м; в/в) или вальпроевая кислота 10 мг/кг в/в, затем через рот 15- 20 мг/кг; [УД-С]
· при отеке головного мозга – оксигенотерапия.
· c целью дезинтоксикационной терапии внутривенная инфузия из расчета 30 – 50 мл /кг с включением растворов: 5% или 10% декстрозы (10- 15 мл/кг), 0,9% натрия хлорида (10- 15 мл/кг).
· при развитии гангренозной, буллезной и висцеральной форм ветряной оспы и присоединении бактериальных осложнений с иммунозаместительной целью показано внутривенное введение иммуноглобулина человеческого нормального (IgG, IgA, IgM) (УД-С), по 5 мл/кг сутки внутривенно в течение трех дней;
· при тяжелых формах ветряной оспы и присоединении бактериальных осложнений показано назначение антибиотиков широкого спектра действия согласно международных стандартов: бета- лактамных полусинтетических пенициллинов, аминогликозидов и цефалоспоринов 2-го и 3 поколений в возрастных дозах.
Перечень основных лекарственных средств:
· парацетамол 200, 500 мг внутрь; ректально 80мг,100мг,125мг,150мг,250мг; раствор для инъекций 1г/6,7мл (УД-А)
или
· ибупрофен 100 мг/5 мл, 200 мг, 400 мг, 600 мг внутрь
· хлоропирамин, 25 мг, 20 мг/мл.
Перечень дополнительных лекарственных средств:
· 1-2 % раствор калия перманганата;
· ацикловир 250 мг, 500 мг — для инфузий;
· декстроза5%, 10% раствор 200, 400 мл;
· натрия хлорид 0,9 % раствор 200, 400 мл;
· иммуноглобулин человеческий нормальный ((IgG, IgA, IgM) по 10, 20,50,100мл;
· преднизолон, 30 мг/мл, 25 мг/мл, 0,005;
· маннитол 15%, 200 и 400 мл;
· фуросемид, 10мг/мл по 2,0 мл;
· ацетазоламид 0,25 г;
· вальпроевая кислота в/в 100мг/мл, внутрь 150мг, 300мг,5г/100мл.
· фенобарбитал 0,05 и 0,1;
· диазепам – 0,5% раствор для инъекций по 2 мл;
· натрия оксибутират – 20%, раствор для инъекций;
· калия, магния аспаргинат 200мл, 400мл.
Антибактериальные препараты, дозы[1,2]
| Группа | Название препарата | Путь введения | Суточная доза (кратность) | Уровень доказательности |
| Цефалоспорины | Цефуроксим | Внутрь, в/м, в/в |
50-100 мг/кг (2-3) 5- 7 дней |
А |
| Цефтриаксон | в/м, в/в | 50- 100 мг/кг (1-2) — 5- 7 дней |
А |
|
| Цефотаксим | в/м, в/в | 50-100 мг/кг (2 -4) -5- 7 дней | А | |
| Цефиксим | внутрь | 8мг/кг в сутки 5-7дней | ||
| Аминогликозиды | Амикацин | в/м, в/в | 10-15 мг/кг (2- 3) 5- 7 дней | А |
|
Гентамицин сульфат |
в/м, в/в |
3-7 мг/кг (2) — 5- 7 дней |
А | |
|
Пенициллины и полусинтетические пенициллины |
Бензилпенициллин натриевая соль | в/м, в/в | 100000- 200000 (3 -4) -7- 10 дней | |
|
Ампициллин/ сульбактам |
в/м, в/в | 150 мг/кг (2- 3) -5- 7 дней |
А |
|
| Амоксициллин/клавуланат | Внутрь,в/в,в/м | 25-45мг/кг 5-7дн | ||
|
Макролиды |
Азитромицин | per os | 1сут. — 10мг/кг, далее 5 мг/кг (1) — 4 дня |
А |
Хирургическое вмешательство: при гнойных осложнениях со стороны кожных покровов.
Другие виды лечения: коррекция и лечение возникших осложнений.
Показания для консультации специалистов:
• консультация невропатолога (при менингите, менингоэнцефалите и при судорожном синдроме);
• консультация хирурга (при гнойно-некротических осложнениях кожных покровов).
Показания для перевода в отделение интенсивной терапии и реанимации:
• наличие общих признаков опасности у детей в возрасте до 5 лет;
• острая дыхательная недостаточность 2- 3 степени;
• острая сердечно-сосудистая недостаточность 2-3 степени;
• повторные судороги;
• нарушение сознания;
• ДВС-синдром.
Индикаторы эффективности лечения:
• купирование лихорадки и интоксикации;
• при возникновении осложнений купирование острых клинических проявлений.
Дальнейшее ведение:
• Реконвалесценты ветряной оспы с поражением нервной системы, а также после перенесенной висцеральной формы (поражение сердца, легких, печени, почек, поджелудочной железы, глаз) подлежат диспансерному наблюдению у соответствующих специалистов, которые определяют программу реабилитации и срок диспансерного наблюдения. Снятие с диспансерного учета после стойкого исчезновения остаточных явлений.
Госпитализация
Показания для плановой госпитализации [1,2] [УД В]
· контактные дети из закрытых и других медицинских учреждений с 11 по 21 дни контакта (по эпидемиологическим показаниям).
Показания для экстренной госпитализации [1,2,3,4] [УД В]:
· менингит, энцефалит;
· у детей до 5 лет наличие общих признаков опасности (не может пить или сосать грудь, рвота после каждого приема пищи и питья, судороги в анамнезе данного заболевания и летаргичен или без сознания);
· тяжелые формы ветряной оспы;
· любые формы ветряной оспы у дети в возрасте до двух месяцев с температурой 37,50 С и выше.
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) Учайкин В.Ф. Руководство по инфекционным болезням у детей. Москва. 2001
2) Симованьян Э.М. Инфекционные болезни у детей. Справочник в вопросах и ответах – Ростов н/Д, 2001.–512 с.1.
3) Сорокина, М.Н. Вирусные энцефалиты и менингиты у детей: Руководство для врачей./М.Н. Сорокина, Н.В. Скрипченко //М.: ОАО «Издательство «Медицина», 2004. – 416 с.
4) Кокорева С.П. Современная комплексная терапия вирусных нейроинфекций у детей / С.П. Кокорева, Н.П. Куприна, О.А. Панина // Детские инфекции, 2007. – Т. 6, № 4. – С. 47-53.
5) Джесси-Рассел. Ветряная оспа. Книга по требованию// СПб, 2012.- 68с.
6) Карманный справочник по оказанию стационарной помощи детям- 2015. 133-179 с.
7) Национальный научный центр экспертизы лекарственных средств и изделий медицинского назначения. http://www.dari.kz/category/search_prep
Казахстанский национальный формуляр. www.knf.kz
9) Британский национальный формуляр.www.bnf.com
10) Под редакцией проф. Л.Е.Зиганшиной «Большой справочник лекарственных средств». Москва. ГЭОТАР-Медиа. 2011.
11) Библиотека Кохрейна www.cochrane.com
12) Список основных лекарственных средств ВОЗ.http://www.who.int/features/2015/essential_medicines_list/com
- 1) Учайкин В.Ф. Руководство по инфекционным болезням у детей. Москва. 2001
Информация
Сокращения, использованные в протоколе:
| ВОП | – | врач общей практики | |
| a/Herpes- Zoster | – | антитела к возбудителю ветряной оспы | |
| Ig А | – | иммуноглобулины класса А | |
| IgG | – | иммуноглобулины класса G | |
| IgM | – | иммуноглобулины класса М | |
| ДВС | – | диссеминированное внутрисосудистое свертывание крови | |
| ЖКТ | – | желудочно-кишечный тракт | |
| ИФА | – | иммуноферментный анализ | |
| МЕ | – | международные единицы | |
| МКБ | – | международная классификация болезней | |
| МРТ | – | магнитно-резонансная томография | |
| НСГ | – | нейросонография | |
| ОАК | – | общий анализ крови | |
| ОАМ | – | общий анализ мочи | |
| ПЦР | – | полимеразная цепная реакция | |
| РПГА | – | реакция прямая гемагглютинации | |
| РСК | – | реакция связывания комплемента | |
| СОЭ | – | скорость оседания эритроцитов | |
| ЦНС | – | центральная нервная система | |
| ИДС | – | иммундефицитные состояния | |
Список разработчиков протокола:
1) Баешева Динагуль Аяпбековна – доктор медицинских наук, АО «Медицинский университет Астана» доцент, заведующая кафедрой детских инфекционных болезней, главный внештатный детский инфекционист МЗСР РК.
2) Куттыкужанова Галия Габдуллаевна – доктор медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова» профессор, профессор кафедры детских инфекционных болезней.
3) Эфендиев Имдат Муса оглы – кандидат медицинских наук, РГП на ПХВ «Государственный медицинский университет города Семей» доцент, заведующий кафедрой детских инфекционных болезней и фтизиатрии.
4) Катарбаев Адыл Каирбекович – доктор медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова» доцент, заведующий кафедрой детских инфекционных болезней.
5) Оспанова Зарипа Амангелдиевна – ГКП «Городская детская инфекционная больница» Управление здравоохранения Южно-Казахстанской области заместитель главного врача по лечебной работе.
6) Кенжебаева Сауле Кенжетаевна – ГККП « Городская детская инфекционная больница» Управление здравоохранения города Астаны, заместитель главного врача по лечебной работе.
7) Елубаева Алтынай Мукашевна – кандидат медицинских наук, АО «Медицинский университет Астана» доцент кафедры неврологии с курсами наркологии и психиатрии.

Конфликт интересов: отсутствует.
Список рецензентов: Бегайдарова Розалия Хасановна – доктор медицинских наук, профессор, РГП на ПХВ «Карагандинский государственный медицинский университет» заведующая кафедрой детских инфекционных болезней.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Медицинский эксперт статьи
Новые публикации
Ветряная оспа (ветрянка) у детей
, медицинский редактор
Последняя редакция: 17.10.2021
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Эпидемиология
- Причины
- Патогенез
- Симптомы
- Что беспокоит?
- Формы
- Осложнения и последствия
- Диагностика
- Что нужно обследовать?
- Какие анализы необходимы?
- Лечение
- К кому обратиться?
- Дополнительно о лечении
- Профилактика
Ветряная оспа (ветрянка) — острая вирусная инфекция, вызывает умеренную лихорадку и появление на коже, слизистых оболочках мелких пузырьков с прозрачным содержимым.
Ветрянка — типичная инфекция детского возраста. Практически все население Земли переболевает ветрянкой в возрасте до 10-14 лет.
Код по МКБ-10
B01 Ветряная оспа [varicella]
Эпидемиология
Единственный источник ветрянки — больной человек. Больной заразен за сутки до появления первых высыпаний и в течение 3-4 сут после появления последних пузырьков, особенно в момент начала высыпаний. Источником заражения могут быть и больные опоясывающим герпесом. Возбудитель ветрянки присутствует в содержимом пузырьков, но не обнаруживается в корочках.
Ветрянка передается воздушно-капельным, реже контактным путём, при этом возможно заражение на большом расстоянии. Вирус легко распространяется с током воздуха по вентиляционной системе, лестничным клеткам с этажа на этаж. Доказана трансплацентарная передача вируса от матери плоду.
Дети первых 2-3 мес жизни болеют ветряной оспой редко. Однако при отсутствии иммунитета у матери могут заболеть и новорождённые. После перенесённой инфекции остаётся прочный иммунитет. Повторные заболевания встречаются редко, не чаще чем в 3% случаев.

Причины ветрянки у ребенка
Возбудитель ветрянки (ветряной оспы) — вирус герпеса третьего типа, содержащий ДНК; по свойствам близок к вирусу простого герпеса и неотличим от возбудителя опоясывающего герпеса, вследствие чего обозначен как вирус ветряной оспы — зостер.

Патогенез
Входные ворота инфекции — слизистая оболочка верхних дыхательных путей. Здесь начинается первичное размножение вируса. По лимфатическим путям он попадает в кровь. Током крови вирус заносится в эпителиальные клетки кожи и слизистых оболочек и фиксируется там. Образуются пузырьки, наполненные серозным содержимым, в котором находится вирус в высокой концентрации. Кроме того, вирус ветряной оспы обладает тропизмом к нервной ткани, способен поражать межпозвонковые ганглии, кору головного мозга, подкорковую область и особенно кору мозжечка. В очень редких случаях возможно поражение висцеральных органов, прежде всего печени, лёгких, ЖКТ.

Симптомы ветрянки у ребенка
Инкубационный период ветрянки (ветряной оспы) составляет 11-21, в среднем — 14 дней. Ветрянка (ветряная оспа) начинается с повышения температуры тела до 37,5-38,5 °С и появления ветряночной сыпи.
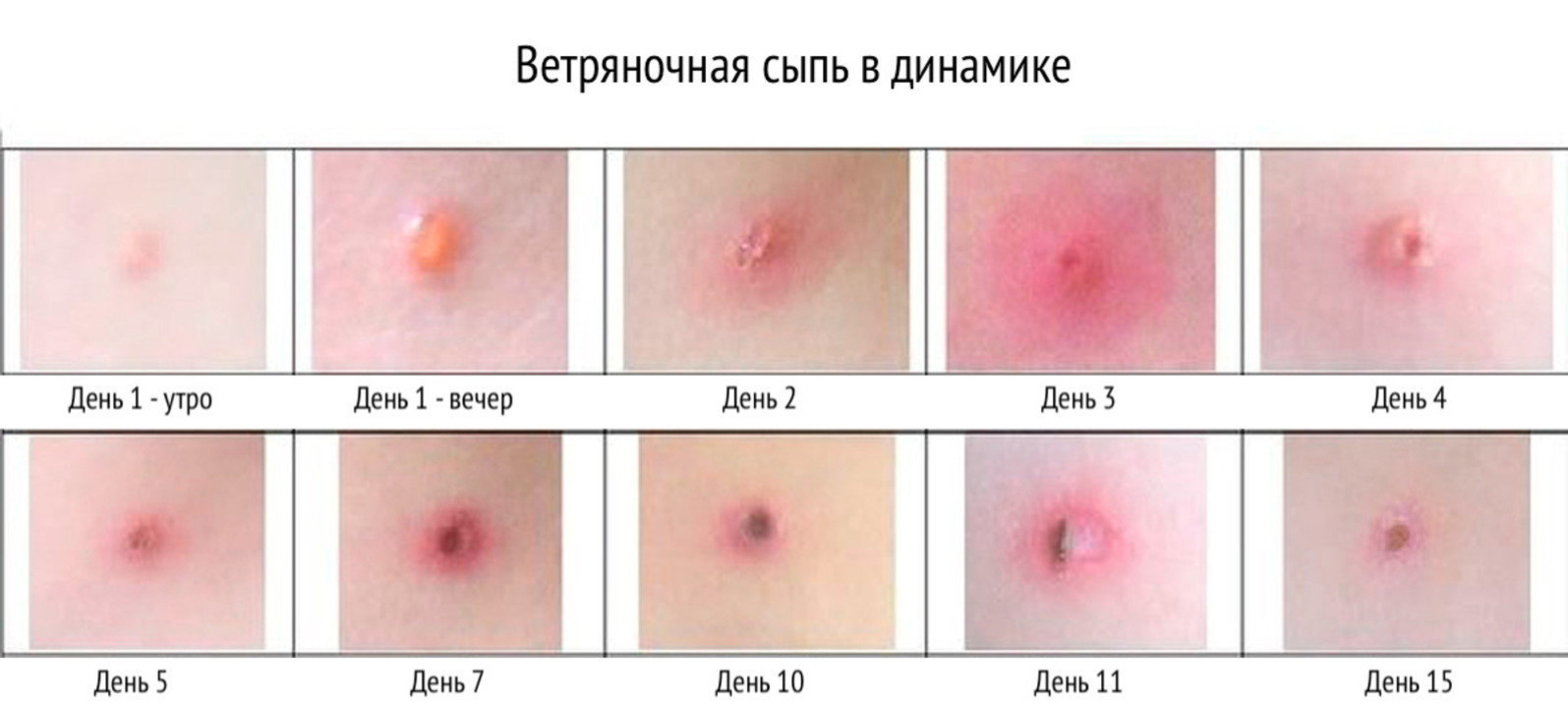
Первичный элемент сыпи — мелкое пятно-папула, которое быстро, через несколько часов, превращается в везикулу диаметром 0,2-0,5 см. Ветряночные везикулы имеют округлую или овальную форму, расположены поверхностно, на неинфильтрированном основании, окружены венчиком гиперемии, их стенка напряжена, содержимое прозрачно. Отдельные везикулёзные элементы имеют пупковидное вдавление в центре. Пузырьки обычно однокамерные и при проколе опадают. В конце 1-х, реже на 2-е сутки от начала высыпания пузырьки подсыхают и превращаются в коричневую корочку, отпадающую на 1-3 нед заболевания. После отделения корочек ещё долго (до 2-3 мес) можно видеть постепенно «выцветающие» пигментные пятна, но рубцы не образуются. Высыпания располагаются на лице, волосистой части головы, на туловище и конечностях. На ладонях и подошвах сыпи обычно не бывает.
Нередко везикулёзные высыпания появляются и на слизистых оболочках полости рта, конъюнктиве, реже — на слизистых оболочках гортани, половых органов. Элементы сыпи на слизистых оболочках нежные, быстро вскрываются и превращаются в поверхностные эрозии, при этом может появляться незначительная болезненность. Заживление эрозий наступает на 3-5-е сутки появления высыпаний.
При ветряной оспе высыпания появляются не одновременно, а как бы толчкообразно, с промежутками в 1-2 сут. Вследствие этого на коже можно видеть элементы на разных стадиях развития — макуло-папулы, пузырьки, корочки. Это так называемый «ложный полиморфизм» сыпи, характерный для ветряной оспы. Каждое новое высыпание сопровождается новым подъёмом температуры тела, поэтому температурная кривая при ветряной оспе имеет неправильный вид. Периферическая кровь при ветряной оспе практически не изменена. Иногда наблюдают небольшую лейкопению и относительный лимфоцитоз.

Что беспокоит?
Формы
Различают типичную и атипичную ветряную оспу.
К типичной относят случаи с характерными пузырьковыми высыпаниями, наполненными прозрачным содержимым.
Типичную ветряную оспу по тяжести подразделяют на лёгкую, среднетяжёлую и тяжёлую.

Осложнения и последствия
При ветряной оспе осложнения бывают специфическими, обусловленными непосредственным действием вируса, и могут возникать в результате присоединения бактериальной инфекции.
Среди специфических осложнений ведущее значение имеют ветряночный энцефалит и менингоэнцефалит, реже возникают миелиты, нефриты, миокардиты и др.

Диагностика ветрянки у ребенка
Диагноз ветрянки (ветряной оспы) устанавливают на основании типичной везикулёзной сыпи по всему телу, в том числе и на волосистой части головы. Высыпание претерпевает своеобразную эволюцию и отличается полиморфизмом.
Из лабораторных методов используют ПЦР для обнаружения вирусной ДНК в везикулярной жидкости и крови. Для серологической диагностики применяют реакцию связывания комплемента и ИФА. Заслуживает внимания иммунофлуоресцентный метод, с помощью которого можно обнаружить ветряночный антиген в мазках-отпечатках из содержимого везикул.

Что нужно обследовать?
Какие анализы необходимы?
К кому обратиться?
Лечение ветрянки у ребенка
Необходимо строго следить за гигиеническим содержанием ребёнка, чистотой постельного белья, одежды, рук. Везикулы смазывают 1% раствором бриллиантового зелёного или 1-2% раствором калия перманганата. Рекомендованы общие ванны со слабым раствором калия перманганата, полоскание рта дезинфицирующими растворами после еды. Целесообразно обрабатывать везикулы линиментом 5% циклоферона. При появлении гнойных осложнений назначают антибиотики. Глюкокортикоидные препараты при ветряной оспе противопоказаны, но при возникновении ветряночного энцефалита или менингоэнцефалита они оказывают положительное действие. При тяжёлых формах назначают противовирусный препарат из группы ацикловира из расчёта 15 мг/кг в сутки внутрь или внутривенно, а также инъекционный раствор циклоферона из расчёта 10 мг/кг. Такая терапия обрывает течение ветряной оспы.
Лечение ветряной оспы (ветрянки) противовирусными препаратами достаточно эффективно и при развитии осложнений ветряной оспы (энцефалит, пневмония и др.). Есть сообщения и о противовирусном действии анаферона детского, включение которого в стандартную терапию ветряной оспы позволило существенно снизить сроки течения основных клинических симптомов и уменьшить количество бактериальных осложнений.
Дополнительно о лечении
Профилактика
Больного ветряной оспой (ветрянкой) и герпесом зостер изолируют дома до 5 сут с момента последних высыпаний. Госпитализации подлежат только дети с тяжёлыми или осложнёнными формами болезни, их обязательно помещают в мельцеровский бокс. При менингоэнцефалите госпитализация обязательна. Детей ясельного возраста (до 3 лет), бывших в контакте с больными ветряной оспой и герпесом зостер и не болевших ранее, изолируют с 11-го до 21-го дня с момента контакта. Заключительную дезинфекцию в очаге инфекции после изоляции не проводят из-за нестойкости вируса. Достаточно проветрить помещение после изоляции больного и сделать влажную уборку. Применяется также прививка от ветряной оспы.

Что такое ветрянка?
Ветряная оспа относится к детским инфекциям — чаще всего «вспышки» возникают в детских садах и младших классах школы. Однако взрослые люди тоже могут заразиться ветрянкой, при этом с возрастом значительно повышается вероятность тяжелого течения патологии и риски осложнений.
Ветряная оспа распространена во всем мире. В странах, где отсутствует программа иммунизации, практически каждый человек успевает заразиться в детском или подростковом возрасте. В России ветрянка более 10 лет занимает 2–3 место в структуре заболеваемости инфекционными болезнями — в 2019 году было зарегистрировано более 820 тысяч случаев заражения, а показатель заболеваемости составил почти 560 на 100 тысяч населения.1
Возбудитель заболевания — вирус Varicella Zoster (рис. 1), он относится к семейству герпесвирусов. У людей микроорганизм вызывает две болезни: ветрянку — при первичном контакте, и опоясывающий герпес — при повторной активации возбудителя, чаще всего у пожилых людей.
Вирус легко передается воздушно-капельным путем от больного человека к здоровому, также возможен контактный путь передачи через элементы сыпи, в организм ребенка вирус может попасть от матери.
Ветрянка весьма коварна. Иногда человек, передающий заболевание, в этот момент не испытывает никаких симптомов болезни. Он может заражать окружающих за несколько дней до появления сыпи и повышения температуры. Так что порой бывает очень сложно заблаговременно выявить возможный источник болезни и предотвратить контакт.
В большом детском коллективе ветрянка может носить эпидемиологический характер и поочередно затрагивать каждого члена детского коллектива.
В детских коллективах избежать ветрянки практически невозможно — скорость распространения заболевания настолько высокая, что один ребенок может инициировать вспышку инфекции во всем учреждении. Однако специально заражать детей не стоит — ветряную оспу нельзя назвать абсолютно безопасным заболеванием. Надежная защита от инфекции — это прививка!
Опасна ли ветрянка?
У детей заболевание обычно проходит в легкой или среднетяжелой форме, что считается неопасным. Однако при нарушениях иммунного ответа, серьезных сопутствующих заболеваниях и других патологических состояниях могут развиваться тяжелые формы инфекции или опасные осложнения болезни.
Среди основных осложнений выделяют:
- бактериальные инфекции (воспаление легких);
- поражения нервной системы (воспаление вещества головного мозга — энцефалит);
- патологии сердца (миокардит).
Также ветряная оспа может вызывать неприятные воспаления в различных органах:
- заболевания суставов (реактивный артрит);
- патологии глаз (конъюнктивит, кератит);
- нарушения целостности слизистой рта (стоматит).4
Более тяжелое течение болезни также характерно для людей в старшем возрасте — риск развития осложнений у взрослых практически в 2 раза выше. Заболевание в таких случаях переносится тяжелее, сопровождается тяжелой интоксикацией и чаще приводит к нарушениям функций внутренних органов.
Летальные исходы ветряной оспы бывают крайне редко, обычно фатальные осложнения происходят на фоне врожденного или приобретенного иммунодефицита, и также практически не бывают у детей.
Достаточно опасна ветрянка для беременных женщин — заболевание может стать причиной развития осложнений как у будущей матери, так и у ребенка. Перенесенная ветряная оспа в период внутриутробного развития может привести к необратимым нарушениям органов зрения, а также спровоцировать задержку умственного или физического развития.
Но и это еще не все. Важно помнить, что после инфицирования вирус сохраняется в клетках нервной системы в течение всей жизни, и при благоприятных для него условиях может вызывать вторичную инфекцию. Если человек болел в детстве ветрянкой, вирус герпеса 3 типа может стать причиной развития опоясывающего лишая (он же – опоясывающий герпес).7 К развитию повторного проявления вируса Varicella Zoster чаще всего приводит иммунодефицит различного происхождения. Заболевание проявляется болезненной сыпью, которая чаще всего возникает по ходу межреберных нервов, и в некоторых случаях может привести к необратимому нарушению функции пораженных нервных структур.
Основные симптомы ветрянки
Симптомы ветрянки у всех детей и взрослых похожи. Заболевание начинается довольно резко с повышения температуры в основном до 38°С, но бывает и до 40°С, отмечается слабость, головная боль, боль в горле, потеря аппетита. Но главный симптом ветрянки — обильная сыпь, распространяющаяся по всей поверхности кожи и даже слизистых оболочек. Сыпь в виде маленьких пузырьков с жидкостью сопровождается сильным зудом, который дети очень плохо переносят.
Основная локализация сыпи – туловище, голова (лицо и волосистая часть), половые органы, рот.
Первые признаки ветряной оспы – покраснения на кожеи диаметром до одного сантиметра. На их месте спустя довольно короткое время появляются волдыри с прозрачной жидкостью, которые впоследствии трансформируются и приобретают вид подсохших корочек.
Течение болезни обычно волнообразно, поэтому высыпания могут появляться несколько раз. Как правило, заболевание длится 7-10 дней, после чего симптомы начинают ослабевать и сходят на нет.
Особенности ветрянки у грудничков
Заболеть ветрянкой может любой ребенок в возрасте от трех месяцев. Как правило, течение болезни у грудного ребенка довольно сложное – младенцы плохо переносят симптомы ветрянки и нуждаются в тщательном уходе и постоянном внимании со стороны родителей.
Ветрянка у новорожденных проявляется теми же симптомами, что и у детей более старшего возраста. Однако, в особо сложной форме ветрянка может нанести серьезный вред организму, повлияв на развитие внутренних органов. Лечение ветрянки у грудничков должно происходить под контролем специалиста.
Стадии развития заболевания
У ветряной оспы наблюдается четкая стадийность — последовательная смена этапов развития болезни (рис. 2). Точные знания о том, как проявляется ветрянка у детей, позволяют врачам быстро понять, сколько времени прошло с момента заражения, и определить необходимую длительность карантина для каждого пациента и людей из его окружения.
Основные стадии ветряной оспы включают:
- Инкубационный период. За это время вирус попадает в организм и распространяется, не вызывая симптомов болезни. Длительность инкубационного периода в среднем — 2 недели, однако он может сокращаться до 10 дней или увеличиваться до 21 дня. Сроки бессимптомного носительства вируса обычно не отличаются у детей и взрослых.
- Продромальный период — период «предвестников». Эта стадия ветрянки следует за инкубационным периодом и определяется как начальная, при этом она может быть ярко выраженной, а может проходить незаметно. Длительность стадии предвестников ветряной оспы составляет 1–2 дня. Характерные признаки ветрянки в продромальном периоде — ухудшение самочувствия, общая слабость и утомляемость, повышение температуры, боли в мышцах и суставах, симптомы простуды. У взрослых продромальные симптомы выражены более ярко, чем у детей. Пациент уже на этом этапе становится заразным для окружающих.
- Период высыпаний. С появлением первого элемента сыпи начинается новый этап развития болезни, который длится в среднем 3–10 дней. Появление высыпаний волнообразное — каждые 2–3 дня начинается «волна», когда пузырьки появляются на новых участках тела. При этом прошлые элементы параллельно переходят на новый этап развития — покрываются корочкой (рис. 3).
Рисунок 3. Стадии развития сыпи при ветрянке. Источник: Источник: SlideToDoc Всего количество «волн» не превышает 4–5, и в момент появления новых элементов сыпи самочувствие пациента обычно ухудшается. Сыпь сопровождается сильным зудом, и дети «расчесывают» высыпания, углубляя повреждения кожи. На этом этапе вероятность заразить окружающих наиболее высокая. - Период выздоровления. Этот этап начинается в тот момент, когда последние элементы сыпи покрываются корочками. В периоде выздоровления пациент с ветрянкой перестает быть опасным и не выделяет вирус в окружающую среду.
- Период восстановления. Реабилитация после перенесенной ветряной оспы обычно проходит легко, но у взрослых может занимать несколько месяцев, а в случаях с тяжелого течения — длиться до года. Вирус Varicella Zoster отличается серьезным побочным действием на иммунную систему, и процесс восстановления защитных функций организма длительный. Также после болезни происходит снижение устойчивости организма к другим инфекционным болезням, поэтому важно минимизировать риски заболеваний.
Редкие формы ветрянки
Нетипичные формы ветряной оспы отличаются от классических вариантов течения заболевания, что вызывает сложности в постановке диагноза и нередко становится причиной неправильного назначения терапии. 3
Рудиментарная (легкая) ветрянка
Этот вариант течения инфекции считается наиболее легким — чаще всего рудиментарной ветрянкой болеют дети в возрасте до 5 месяцев, когда их частично защищают материнские антитела. Сыпь при этой форме ветряной оспы выражена незначительно, поэтому не всегда можно заметить характерные признаки болезни. Температура также может оставаться в нормальных пределах. В целом патология практически не влияет на общее самочувствие маленького пациента. Нередко ветрянку в рудиментарной форме диагностируют уже после того, как ребенок заражает окружающих и создает эпидемический очаг в пределах своей семьи.
Генерализованная (висцеральная) ветрянка
При этой форме ветряной оспы клиническая картина начинается с выраженной интоксикации. Температура пациентов повышается до 39ºC и выше, а сыпь появляется не только на коже, но и на внутренних органах. Встречается у людей с ослабленным иммунитетом или тяжелыми сопутствующими заболеваниями.
Геморрагическая форма
Такой вид ветрянки отличается повышенной склонностью к кровоточивости — в пузырьках появляется жидкость, окрашенная кровью в красный цвет, а на коже формируются кровоизлияния. Причиной геморрагий становятся нарушения свертывающей системы крови — патологии тромбоцитов. При тяжелой геморрагической форме могут открываться носовые кровотечения и внутренние кровоизлияния, среди которых наиболее опасные — желудочно-кишечные и почечные.
Буллезная форма
Ветрянка в таком варианте встречается довольно редко. Течение буллезной формы ветряной оспы тяжелое, главная особенность заболевания — высыпания в виде пузырей с тонкими стенками, которые нередко вскрываются и образуют раневые поверхности на коже.
Гангренозная форма
Эта форма ветряной оспы также относится к редким вариантам течения заболевания. Отличается патология тем, что в нижних слоях высыпаний происходит некроз — отмирание тканей. Со стороны этот процесс выглядит как формирование язв с черной коркой и гнойным содержимым. Интоксикация при этом настолько выражена, что может стать причиной серьезного нарушения самочувствия и даже летального исхода.
Тяжелые формы гангренозной ветрянки характерны для детей и взрослых с выраженными нарушениями иммунной системы — при аутоиммунных заболеваниях, после лечения онкологических патологий и в условиях иммунодефицита.
Диагностика ветрянки
Чтобы поставить правильный диагноз, необходимо отличить ветрянку от других детских инфекций. Для этого следует определить характер сыпи и сравнить симптомы с типичными клиническими картинами основных инфекционных заболеваний.
Поскольку проявления ветрянки достаточно специфичны, педиатр или врач-инфекционист может установить диагноз уже на первом осмотре. Необходимость выделения вируса и определения уровня антител возникает редко — в случае, если клиническая картина заболевания не похожа на классические симптомы ветряной оспы.
Основной метод определения вируса герпеса — это вирусологический анализ, который в случае ветрянки заключается в микроскопическом исследовании жидкости из пузырьков.
Также анализы крови помогают определить специфические иммуноглобулины класса M (IgM), которые свидетельствуют об остром заражении вирусом Varicella Zoster. Иммуноглобулины класса G (IgG) показывают степень иммунной защиты против этого вируса, поэтому такой анализ позволяет определить факт болезни или вакцинации в прошлом.
Дополнительные методы обследования показаны беременным женщинам — у них важно выявить степень вирусной нагрузки, чтобы оценить риски для будущего ребенка.
Дифференциальная диагностика
Иногда врачам приходится проводить дифференциальную диагностику — нетипичные симптомы болезни могут имитировать укусы насекомых, другие детские инфекции, аллергические реакции и второй вариант проявления вируса — опоясывающий лишай (табл. 1). В этом процессе помогают данные истории заболевания и оценка эпидемиологического окружения — факт прогулки в лесу может натолкнуть на мысль об укусе клеща, а случай ветряной оспы в детском коллективе — подтвердить предварительный диагноз.
| Заболевание | Ветряная оспа | Опоясывающий герпес | Аллергическая реакция | Стрептодермия (импетиго) |
| Причина болезни | Вирус герпеса 3 типа, заражение происходит при непосредственном контакте с больным человеком | Вирус герпеса 3 типа, вирус активируется из стадии ремиссии | Реакция избыточной чувствительности, возникает при контакте с аллергеном | Бактериальные агенты (стрептококки и стафилококки) |
| Начало заболевания | Острое, период предвестников — 1–2 дня | Острое, период предвестников — редко | Резкое, обычно — сразу после контакта с аллергеном | Первый признак болезни — высыпания, начало постепенное |
| Температура тела, ºC | В среднем 38–38,5 ºC | В среднем 37-38 ºC | Чаще нормальная, реже — до 37ºC | Нормальная, 36,6ºC |
| Особенности сыпи | На одном участке тела одновременно могут быть высыпания на всех стадиях развития — от пятен до корочек. Содержимое пузырьков прозрачное, при проколе иглой они спадаются | Сыпь представляет собой пузырьки с прозрачным содержимым. Характерно расположение «гнездами», кожа в зоне сыпи припухшая, вокруг — покраснение | Элементы сыпи — пятна, узелки, волдыри, чаще всего появляются непосредственно в месте контакта с аллергеном, не характерно поражение слизистой рт | Пузырьки представляют собой дряблые образования до 5 мм с желтоватым содержимым, на месте которых быстро образуются гнойные корки |
| Локализация | Чаще всего локализуется на лице и волосистой части головы, затем переходит на туловище, верхние и нижние конечности. Пузырьки могут возникать на слизистых оболочках полости рта, но никогда не появляются на ладонях и подошвах | Высыпания проявляются точно по ходу нервных стволов.Чаще всего опоясывающий герпес возникает по ходу межреберных нервов, а также на участках кожи над тройничным нервом. Поражение практически всегда одностороннее | Локализация сыпи зависит от вида контакта с аллергеном | Сыпь появляется преимущественно на лице, за ушами и на руках |
| Дополнительные симптомы | Сыпь сопровождается зудом, повторные высыпания сопровождаются повышением температуры, характерны также кашель, насморк, чихание, головные боли | Боль по ходу высыпаний, неприятные «тянущие» ощущения, которые могут предшествовать появлению сыпи | Болезнь проявляется симптомами простуды — насморком, слезотечением, чиханием, конъюнктивитом | Уплотнение и воспаление лимфатических узлов |
| Длительность болезни | В среднем 8–15 дней | От 10 дней до 4 недель в случае неосложненного течения | От 1–2 дней до нескольких недель. Продолжительность зависит от особенностей контакта с аллергеном и ответа организма на лечение | До 2 месяцев |
Лечение ветрянки у детей
Лечение ветрянки у детей и взрослых направлено на преодоление неприятных симптомов. Само заболевание не лечится, а проходит постепенно и, как правило, бесследно. Осложнения у детей встречаются редко, куда более подвержены им взрослые люди.
Так как дети склонны к расчесыванию сыпи, основное лечение должно быть направлено на снятие зуда и недопущение нагноения язвочек и пузырьков. Для этого кожу обрабатывают местными антисептиками с противозудным и обезболивающим действием.
Для пациентов старше 12 лет рекомендуется применение лекарств для лечения герпесвирусной инфекции внутрь. Препаратами выбора считаются валацикловир или фамцикловир. Также пациентам с иммунодефицитами или в случаях тяжелых системных заболеваний назначают ацикловир внутривенно, это позволяет создать высокую концентрацию средства и повышает вероятность улучшения течения ветрянки.
Вакцина против ветрянки
Большинство специалистов рекомендет делать детям в возрасте старше 12 месяцев прививку от ветряной оспы. Она эффективно защищает организм от этого заболевания на протяжении нескольких лет. Мнение о том, что ветрянкой стоит переболеть в детстве, пока она относительно безопасна, чтобы получить иммунитет на всю жизнь, в последние годы теряет свою популярность. Связано это с тем, что безобидная на первый взгляд инфекция нередко проходит с осложнениями даже в младшем возрасте.
В состав вакцин входят живые ослабленные вирусы Varicella Zoster — в таком виде возбудители не могут вызвать болезнь, но активируют выработку специфических антител. Доказано, что сформированная таким образом иммунная защита сохраняет свою силу даже через 10–20 лет после вакцинации.6
С 2009 года вакцина «Варилрикс» (GlaxoSmithKline Biologicals) входит в Календарь профилактических прививок по эпидемическим показаниям РФ7 и Региональный календарь прививок по эпидемическим показаниям г. Москвы. В 2021 году планируется включение вакцины против ветрянки в Национальный календарь профилактических прививок и бесплатная вакцинация для жителей РФ отечественными препаратами.6
Прививка против ветряной оспы показана:
- всем детям в 2 года при условии, что они еще не переболели инфекцией;
- детям старше 2 лет, которые выезжают в детские оздоровительные учреждения или при других видах смены эпидемического окружения;
- детям старше 14 лет при условии отсутствия иммунной защиты;
- людям из групп высокого риска осложнений ветрянки.
Важно! Детям старше 14 лет и людям любого возраста из групп высокого риска осложнений ветрянки необходимо сделать прививку. Это позволит избежать опасных последствий заболевания.
Прививка от ветряной оспы детям и взрослым также может быть экстренной — активную иммунизацию в этом случае проводят в течение 96 часов после контакта с заразным пациентом.
Однако введение вакцины также связано с рисками побочных эффектов, поэтому иммунизация противопоказана:
- пациентам с острыми заболеваниями или обострением хронических болезней — до момента выздоровления;
- беременным и женщинам, которые планируют беременность в течение 1–3 месяцев после вакцинации;
- детям и взрослым, которые принимают большие дозы гормональных противовоспалительных препаратов и салицилатов — эти группы средств оказывают серьезное негативное воздействие на иммунную систему.
Решение о возможности иммунизации принимается врачом индивидуально.
Экстренная профилактика
Для детей и взрослых людей с высоким риском осложнений ветрянки разработаны специальные механизмы экстренной защиты после контакта с пациентом. Предотвратить болезнь или ослабить ее течение можно с помощью внутримышечного введения иммуноглобулина — это входит в мероприятия постконтактной профилактики.
Показания для введения специфического иммуноглобулина к вирусу ветряной оспы:
- лица с иммунодефицитом;
- беременные женщины;
- новорожденные, у которых мать была инфицирована в последние дни до родов или первые дни после рождения ребенка;
- недоношенные новорожденные с высоким риском инфицирования.
Эффективен иммуноглобулин при условии введения сразу после контакта и не позднее, чем через 10 дней после инфицирования.
Отвечаем на вопросы о ветрянке
Несмотря на то, что эта болезнь известна давно и в большинстве случаев не вызывает затруднений в диагностике, информации для родителей об уходе за ребенком в период ветряной оспы и особенностях течения болезни бывает недостаточно.
Чем мазать ветрянку кроме зеленки у детей?
Главная цель лечения ветрянки у детей заключается в профилактике осложнений и присоединения других болезней. Для этого необходимо использовать качественные местные антисептики, которые поддерживают открытые раны в стерильных условиях и препятствуют развитию бактериального воспаления. При этом зеленка не возглавляет этот список — существуют более современные локальные средства для борьбы с ветрянкой.
Если высыпания появляются на слизистых оболочках, врач может назначить специальные гели с щадящим антисептическим и обезболивающим действием. Корочки, которые формируются на месте пузырьков, необходимо обрабатывать гипоаллергенным жирным кремом или вазелином.
Несмотря на то, что зеленка в качестве антисептика при ветрянке практически неэффективна, врачи сходятся во мнении, что ее применение показано — по характерным пятнам можно легко выявить новые пузырьки и отслеживать ход течения болезни.
«Если ребенок заболел, первое и главное, что вы должны сделать, – выбросить в помойку бестолковые устаревшие красители (зеленку, фукорцин и т. д.) и купить эффективные и современные препараты: Каламин или Поксклин. На худой конец (если не нашли или если дорого) купите старую, добрую болтушку Циндол. Стоит она три рубля за ведро, есть в каждой крупной аптеке. Нанесение этих средств снимает зуд и предотвращает вторичные бактериальные инфекции, а значит, снижает риск грубых рубцов на месте сыпи. Дети, мучимые сильным зудом, сами просят: «Мама, намажь еще», это лучшее свидетельство эффективности.» Отрывок из книги педиатра Сергея Бутрия «Здоровье ребенка. Как научиться справляться с болезнями и собственной паникой»
Как долго ребенок с ветрянкой опасен для окружающих?
Ребенок с ветряной оспой становится заразным еще до развития типичных признаков заболевания — за 2–3 дня до появления сыпи. Это частая причина быстрого распространения ветрянки в группах — родители приводят ребенка в детский сад, не подозревая о его заболевании, в то время как период заразности уже начинается.
Завершение этого этапа наступает в тот момент, когда новые высыпания у ребенка перестают появляться, а старые элементы покрываются корочкой и отпадают. Обычно период опасности для окружающих прекращается через 4–5 дней с момента появления последних пузырьков.
Какая длительность периода изоляции ребенка дома с момента появление первого элемента сыпи?
Длительность карантина для ребенка с ветрянкой определяется индивидуально, но в среднем этот период составляет 10–21 день с момента появления первых высыпаний. Строгая изоляция необходима до момента, когда все элементы сыпи покрыты корочками, а новые пузырьки уже не появляются. Когда ребенок перестает быть заразным, ему можно контактировать со здоровыми людьми.
Как долго длится карантин для контактных лиц?
Как только становится известно о диагнозе «ветрянка» у одного ребенка из детского сада или школы, на группу контактных детей накладывают карантин. Длительность периода ограничений составляет 21 день — считается, что карантин длится 10 дней, но начинается через 11 дней с момента последнего контакта с заболевшим ребенком.
Через 21 день группа может возвращаться к нормальной жизни — снова ходить в детский сад или на учебу в школу.
Что такое «волны» высыпаний при ветрянке?
Пузырьки при ветряной оспе у детей активно появляются каждые 1–2 дня — заболевание отличается волнообразным появлением симптомов. Каждая «партия» высыпаний сопровождается температурной реакцией. Общее количество таких «волн» в среднем составляет от 2 до 5, затем начинается период заживления всех элементов сыпи.
Сколько держится ветрянка у детей?
Продолжительность ветрянки зависит от индивидуальных особенностей пациента — его возраста, состояния здоровья, степени иммунной защиты. В среднем с момента развития первых симптомов ветрянки у детей до полного заживления элементов сыпи проходит около 3 недель. У взрослых болезнь может затянуться из-за более тяжелого течения ветрянки.
Сколько дней сохраняется температура при ветрянке у детей?
Температурная реакция при ветряной оспе сопровождает появление новых высыпаний — пик лихорадки совпадает с формированием новых пузырьков. Длительность периода повышенной температуры обычно составляет около 5 дней, но в случае обильных высыпаний может держаться до 8 суток.
Можно ли мыться при ветрянке детям?
Тема о пользе купания детей в период различных заболеваний всегда вызывает дискуссии среди специалистов. Однако последнее время врачи сходятся во мнении, что ветрянка — не повод отказываться от гигиенических мероприятий. В процессе исследований было опровергнуто мнение, что купание ускоряет передачу инфекции, и даже были получены противоположные данные о том, что водные процедуры ускоряют выздоровление.
Купание ребенка с ветрянкой обеспечивает:
- поддержание чистоты тела, профилактику инфицирования;
- противозудное действие;
- нормальный теплообмен при умеренной лихорадке;
- устранение последствий чрезмерной потливости в связи с повышенной температурой тела.
Однако в этом вопросе тоже есть ограничения: не рекомендуется купаться в первые 2–3 дня болезни и в период высокой температуры (более 38ºC). Также противопоказаны банные процедуры в случае, если на месте высыпаний появились гнойники, или если врач по объективным причинам временно запретил контакт с водой.
Также важно следить, чтобы купание было непродолжительным, вода была теплая, а после процедуры ребенок не переохладился. При этом посещение бань, саун, пресных и морских водоемов необходимо отложить до полного выздоровления пациента.
Можно ли заразиться ветрянкой второй раз?
Хотя после перенесенной ветряной оспы развивается специфическая иммунная защита, исключить случаи повторного заболевания нельзя. Иммунитет после ветрянки нестерильный — это означает, что вирус в неактивном состоянии остается в организме человека на всю жизнь, постоянно стимулируя выработку антител против Varicella Zoster.
Примерно в 3% случаев происходит повторное развитие ветряной оспы — это возможно, если организм не обеспечивает надежную иммунную защиту против вируса. Чаще всего второй эпизод ветрянки развивается у людей, которые в первый раз перенесли инфекцию в легкой форме. Повторное заболевание обычно протекает тяжелее, а вероятность серьезных осложнений патологии в таком случае гораздо выше.
Предсказать риск повторного заболевания ветрянкой заранее невозможно, а в качестве профилактики можно только следить за общим состоянием здоровья. При лабораторном подтверждении низкого титра антител против вируса ветряной оспы следует проконсультироваться с врачом по поводу вакцинации.
Также к одному из видов повторного заражения относится заболевание ветрянкой после вакцинации — в таком случае, как правило, симптомы выражены умеренно, температура держится в пределах нормальной или субфебрильной до 38ºC, а болезнь проходит быстрее. Но даже в такой ситуации человек остается заразным для окружающих, поэтому важно соблюдать все меры профилактики распространения инфекции.
Заключение
Ветрянка — это не самое легкое заболевание, которое даже в раннем детском возрасте может протекать с осложнениями и неприятными последствиями. Родителям важно владеть информацией о том, как начинается ветрянка у детей, чтобы не пропустить первые признаки заболевания.
Хотя считается, что лучше «переболеть» этой инфекцией в первые годы жизни, не стоит специально создавать условия для заражения в детском возрасте. Эффективная система вакцинопрофилактики ветряной оспы позволяет вводить препарат с ослабленным вирусам детям старше 12 месяцев.
Ответ на вопрос о том, чем лечить ветрянку у ребенка, может дать только врач после определения тяжести состояния пациента. Родителям следует выполнять все врачебные рекомендации, уделять особое внимание уходу за больным ребенком и своевременно проинформировать всех контактных лиц — людей, которые могли успеть получить эту чрезвычайно заразную детскую инфекцию.
Источники
- Государственный доклад «О состоянии санитарно-эпидемиологического благополучия населения Российской Федерации 2019 году». Роспотребнадзор
- Кускова Т. К., Белова Е. Г., Мигманов Т. Э. Ветряная оспа // Лечащий врач. – 2004. – № 1. – С. 30-35.
- ГБОУ ВПО СПбГПМУ МЗ РФ ФГБУ НИИДИ ФМБА России. Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным ветряной оспой. — 2015. — 62 с.
- ВОЗ. Ветряная оспа.
- ВОЗ. Вакцины против ветряной оспы.
- Национальный календарь профилактических прививок по эпидемиологическим показателям. Minzdrav.gov.ru
- Сергиенко Е.Н. Современный взгляд на ветряную оспу у детей // Международные обзоры: клиническая практика и здоровье. 2017. №2.
Ветряная оспа — эта острая вирусная инфекция, характеризующаяся лихорадкой, толчкообразным появлением на коже и слизистой своеобразной пятнисто-везикулезной сыпи.
Возбудителем ветряной оспы является вирус крупных размеров (от 150 до 200 нм) из семейства Herpetosviridae. Этот вирус в большом количестве содержится в ветряночных пузырьках в первые 3-4 дня болезни, затем его количество быстро снижается, и после 7-го дня обнаружить его не удается.
В настоящее время установлена идентичность вируса, вызывающего опоясывающий герпес, и вируса ветряной оспы. Вирус имеет центральное ядро, липидную оболочку, содержит ДНК. Живет и размножается только в человеческом организме. К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость. Во внешней среде вирус быстро погибает, в капельках слизи, слюны сохраняется не более 10–15 мин; нагревание, солнечные лучи, УФ-излучение быстро инактивируют его.
Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем. Больные ветряной оспой становятся заразными в конце инкубационного периода (за 48 ч до появления сыпи) и продолжают представлять опасность для окружающих до 5-го дня с момента появления последнего элемента сыпи. Механизм передачи — воздушно-капельный, при этом вирус выделяется в огромном количестве при кашле, разговоре, чихании. Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности. Ветряной оспой болеют преимущественно дети в возрасте от 1 до 10 лет, причем пик заболеваемости приходится на 3-4 года.
Входными воротами инфекции является слизистая оболочка верхних дыхательных путей. Размножаясь на слизистых оболочках, вирус в конце инкубационного периода попадает в кровь, обусловливая вирусемию. С током крови он разносится по всему организму. Возбудитель фиксируется преимущественно в эпителии кожи и слизистых оболочек, где, размножаясь, приводит к появлению патогномоничной для ветряной оспы сыпи.
Вирус не только дерматотропен, но,в известной степени, и нейротропен, что проявляется в его способности вызывать поражения со стороны нервной системы. Пузырьки при ветряной оспе образуются в результате вакуолизации клеток с очень незначительной сетчатостью. На ранних стадиях ядра пораженных клеток содержат сферические эозинофильные включения (тельца Тиццера). В процессе дегенерации ядер эти тельца выходят в цитоплазму. Клеточные вакуоли быстро сливаются со смежными, образуя везикулу. Вначале везикула бывает многокамерной, состоит из маленьких полостей, отделяемых друг от друга клеточными тяжами, которые в дальнейшем быстро разрываются благодаря наполнению везикул жидкостью. Поражается в основном мальпигиевый слой. Изменения на слизистых оболочках носят тот же характер, что и в эпидермисе. Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
В течении ветряной оспы выделяют 4 периода: инкубационный, продромальный, периоды высыпания и образования корочек. Инкубационный период составляет при ветряной оспе 10–21 день. Продромальные явления могут отмечаться в течение 1-2 сут до начала высыпания. При этом больной испытывает недомогание, снижается аппетит, возникают головная боль, тошнота, иногда рвота. Если продромальный период отсутствует, то заболевание начинается с появления сыпи. Период высыпания у большинства больных протекает без особых нарушений общего состояния. Лихорадка совпадает с периодом массового появления сыпи, при этом у взрослых она достигает значительных цифр. Высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
Первые элементы сыпи могут появиться на любом участке тела, но чаще на лице, волосистой части головы, спине, реже — на животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует.
Клинический пример: больной С.,23 года, студент, обратился к участковому врачу с жалобами на повышение температуры до 38,8°С , головную боль, слабость, недомогание, высыпания на лице, волосистой части головы, туловище и конечностях. Со слов пациента, он заболел два дня назад; возникли недомогание, слабость, температура повысилась до 37,4°С. На следующий день состояние ухудшилось, температура поднялась до 38,0°С, отмечалась головная боль, была однократно рвота. К вечеру появилась обильная сыпь (рис. 1).
 |
| Рисунок 1. Полиморфная сыпь при ветряной оспе на лице и волосистой части головы |
Объективно: состояние средней тяжести. Температура тела — 39,0°С. На коже лица, волосистой части головы, туловище, конечностях имеется обильная полиморфная сыпь. На одном участке можно встретить папулы, везикулы, пустулы. Беспокоит кожный зуд. Слизистая ротоглотки гиперемирована, на мягком небе и язычке отмечаются в небольшом количестве везикулы и эрозии. Пальпируются увеличенные болезненные лимфатические узлы шеи. В легких дыхание везикулярное, хрипов нет. ЧДД — 22/мин. Тоны сердца приглушены, ритм правильный. ЧСС — 92/мин. АД — 90/60 мм рт. ст. Язык сухой, обложен белым налетом. Живот при пальпации мягкий, безболезненный во всех отделах. Печень, селезенка не увеличены. Мочевыделение не нарушено. Менингеальной, очаговой неврологической симптоматики нет. В группе, где учится пациент, отмечались подобные случаи болезни.
Учитывая острое начало болезни, наличие лихорадки, симптомов интоксикации, а также полиморфной сыпи на волосистой части головы, лице, туловище, конечностях и слизистой ротоглотки(рис. 2), пациенту можно поставить предварительный диагноз «ветряная оспа».
 |
| Рисунок 2. Эрозия на слизистой ротоглотки |
Элементы ветряной оспы проходят следующие стадии развития: пятна, папулы, везикулы, корочки. Вначале появляется красное пятнышко размером от булавочной головки до чечевичного зерна круглой или овальной формы. В течение нескольких часов пятна приобретают характер папул с четко очерченным контуром. Через несколько часов либо на следующий день в центре элементов образуется пузырек-везикула с ровными краями и прозрачным серозным содержимым. В случае нагноения везикул образуются пустулы, при этом отмечается глубокое поражение кожи, что может приводить к образованию небольших западений в центре пустул, которые оставляют рубцы. Нередко отмечаются высыпания на конъюнктивах глаз, слизистой оболочке рта (твердом небе, слизистой оболочке щек, деснах, язычке, задней стенке глотки), иногда гортани и половых органах. Ветряночные пузырьки напоминают афты, однако везикулы быстро повреждаются, образуя небольшие поверхностные язвочки (эрозии). Для ветряной оспы характерны многократные высыпания, появляющиеся в несколько приемов, последовательно, в течение 2–5 дней. Такое волнообразное высыпание приводит к тому, что на одном и том же ограниченном участке кожи отмечаются элементы ветряной оспы, находящиеся на различных этапах развития, что придает ветряной оспе полиморфный характер. Помимо специфического высыпания в некоторых случаях в продромальном периоде ветряной оспы отмечается появление на коже продромальной сыпи, английское ее название «rash» («реш»), которая предшествует ветряночному высыпанию. Продромальная сыпь обычно появляется на груди, изредка на верхних конечностях, реже — на лице. Она не обильна, эфимерна, бывает скарлатиноподобной, кореподобной, реже носит геморрагический или эритематозный характер.
В зависимости от течения различают следующие клинические формы ветряной оспы.
Типичные и атипичные. Среди атипичных, в свою очередь, различаются следующие формы: рудиментарная, геморрагическая, буллезная, гангренозная, генерализованная.
По тяжести формы заболевания могут быть легкие, средние и тяжелые. Последние бывают: а) с выраженной общей интоксикацией; б) с выраженными изменениями на коже.
При типичной форме общее состояние больного страдает редко, температура кратковременно повышается до 37-38°С, обычно в период массового высыпания. Полиморфизм сыпи хорошо выражен. Общая продолжительность высыпания при типичной форме составляет 3–5 дней. Энантема наблюдается в 70% случаев. Осложнения встречаются редко.
При атипичном течении ветряной оспы отклонения от обычного возможны как в стороны легких (рудиментарных), так и редко встречающихся тяжелых форм болезни с необычными кожными проявлениями, нередко с летальным исходом.
Рудиментарная форма протекает без сыпи или со скудным высыпанием, при этом элементы сыпи не достигают своего полного развития, ограничиваясь только появлением мелких красных пятнышек. Иногда сыпь может состоять всего лишь из нескольких папул и мелких, едва заметных пузырьков, при этом полиморфизм сыпи слабо выражен. Высыпания на слизистых также единичны.
При геморрагической форме на 2-3- день болезни высыпания наблюдается скопление геморрагического содержимого в пузырьках при одновременном появлении петехий и крупных кровоизлияний на коже и слизистых оболочках. Возможны кровотечения из десен, носа и желудочно-кишечного тракта. Корочка, образующаяся при этой форме, черного цвета, глубоко находящаяся в коже, нередко изъязвляется (рис. 3).
 |
| Рисунок 3. Полиморфные высыпания с геморрагическим компонентом у больного ветряной оспой |
Эта форма болезни наблюдается у больных с предшествующими геморрагическими явлениями — при капилляротоксикозе, болезни Верльгофа.
При буллезной форме на коже наряду с типичными ветряночными пузырьками наблюдаются большие дряблые, тонкостенные пузырьки с желтовато-мутным содержимым, которые подсыхают медленнее, чем обычно, и образуют корочку или же, лопаясь, превращаются в длительно не заживающие мокнущие поверхности. При буллезной форме самостоятельно образованные пузырьки, быстро увеличиваясь по периферии, могут сливаться в большие пузыри.
Для гангренозной формы характерен прогрессирующий некроз. Через несколько дней после появления везикул вокруг некоторых из них появляются гангренозные ободки, распространяющиеся по периферии. Пузырьки круглые, крупные, диаметром в несколько сантиметров, наполненные гнойно-кровянистым содержимым. После вскрытия на их месте образуется некротический струп, при отторжении которого обнаруживаются долго не заживающие язвы различной глубины с подрытыми краями, с грязным гнойным дном. Для этой формы характерна выраженная интоксикация, высокая летальность. Гангренозная форма наблюдается редко, главным образом у детей со сниженной реактивностью организма.
Генерализованная (висцеральная) форма возникает при лечении стероидными гормонами, у людей, ослабленных тяжелыми заболеваниями. Характерно поражение внутренних органов. Течение болезни очень тяжелое, нередко с летальным исходом.
Осложнения
Ветряная оспа считается доброкачественным заболеванием, однако в ряде случаев могут развиться осложнения (примерно у 5% больных), иногда очень тяжелые.
Среди осложнений ветряной оспы наиболее часты различные гнойные поражения кожи — абсцессы, фурункулы, флегмоны. В основе гнойных осложнений кожи лежит суперинфекция стафилококками или стрептококками. Одной из частых причин инфицирования является расчесывание больным зудящих мест кожи. В большинстве случаев входными воротами гнойной инфекции становится поврежденный ветряночный пузырек.
Менее распространенные осложнения: энцефалит, миокардит, пневмония, кератит, нефрит, артрит, гепатит.
Клинически выраженная картина ветряночной пневмонии — одна из особенностей ветряной оспы взрослых. При этом непосредственно перед высыпанием, чаще одновременно с массовым высыпанием и повышением температуры, у больного появляются одышка, цианоз, кашель с кровянистой мокротой, боли в груди. Физикальные изменения часто отсутствуют или очень незначительны. На рентгенограмме видны обильные мелкие очажки на всем протяжении. Клинические проявления пневмонии наблюдаются в течение 7–10 дней, рентгенологические изменения — до 1-2 месяцев.
Поздние ветряночные энцефалиты появляются чаще во время угасания сыпи с 5–15-го дня болезни, но могут возникать и позже. Для поздних ветряночных энцефалитов обычны более плавное развитие и независимость от характера высыпания и тяжести течения ветряной оспы. Одновременно с кратковременными подъемами температуры у больных к концу ветряночного высыпания наблюдаются вялость, головная боль, рвота, а через несколько дней основные симптомы. Энцефалиты могут быть различной локализации: атактические формы, миелиты и энцефаломиелиты, энцефалиты с поражением психики, изолированное поражение нервов, менингоэнцефалиты, при этом чаще регистрируется атактический синдром. Наблюдались поздние ветряночные энцефалиты с парезом конечностей и полной временной потерей зрения. Среди энцефалитов, дающих менее благоприятный прогноз, можно упомянуть формы с поражениями подкорковых узлов. К исключительно редким последствиям ветряночных менингоэнцефалитов относится поражение психики с последующей идиотией. Для ветряночного энцефалита и других неврологических осложнений ветряной оспы характерна обратимость процесса.
Поражение почек — редкое осложнение. Нефрит при ветряной оспе чаще появляется на 2-й неделе к концу высыпания. Он начинается остро: с подъема температуры до высоких показателей, рвоты, головной боли и болей в животе. Изменения в моче бывают умеренными и выражаются в появлении незначительного количества белка, небольшой гематурии, единичных цилиндров. Это осложнение протекает легко и к 12–15-му дню болезни исчезает.
Ветряная оспа представляет значительную опасность для будущих матерей, особенно в первые месяцы беременности. Возможно патологическое влияние на развитие плода, иногда выкидыш, в поздние сроки могут возникнуть тяжелые висцеральные формы ветряной оспы у новорожденных, способные привести к летальному исходу.
Диагностика ветряной оспы в типичных случаях не представляет затруднений. Диагноз устанавливается, главным образом, на основании клиники, при этом учитываются данные эпидемиологического анамнеза. Из лабораторных методов используют вирусоскопический, вирусологический, молекулярно-биологический и серологический. Вирусоскопический метод заключается в окрашивании содержимого пузырька серебрением, вирус обнаруживается с помощью обычного светового микроскопа.
Основным вирусологическим методом можно считать ПЦР, так как она очень информативна. Этим способом определяют ДНК-вируса. Кроме того, можно выделить вирус в культуре тканей, но данный метод очень дорогостоящий и занимает много времени. Из серологических методов используют РСК, РИМФ и ИФА.
Дифференциальная диагностика
Ветряную оспу следует дифференцировать с натуральной оспой, опоясывающим герпесом, полиморфной экссудативной эритемой, импетиго, везикулезным риккетсиозом (табл. 1).
Лечение
Большое место в терапии больного занимают гигиенические мероприятия, цель которых — предотвращение вторичной инфекции. В период высыпания и лихорадки требуется соблюдение постельного режима. Элементы сыпи смазывают раствором анилиновых красителей: 1-2% водным или спиртовым растворами бриллиантового зеленого, генцианового фиолетового, метиленового синего. Очень хорошо смазывать элементы сыпи водными растворами марганцовокислого калия в разведении 1:5000 или 2-3% йодной настойки. При поражении слизистых полости рта необходимо полоскание слабым раствором марганцовокислого калия. Афты смазывают раствором бриллиантового зеленого. Эффективна обработка 3% раствором перекиси водорода. Для уменьшения зуда кожу можно смазывать глицерином, обтирать водой с уксусом или спиртом. Показаны антигистаминные препараты (псило-бальзам, фенистил). При тяжелой форме заболевания с выраженными симптомами интоксикации проводится дезинтоксикационная терапия. Эффективны в отношении лечения ветряной оспы противовирусные препараты (ацикловир, видарабин) (табл. 2). Антибиотики при ветряной оспе назначают в случае присоединения вторичной бактериальной инфекции и гнойных осложнений.
Общая профилактика ветряной оспы заключается в своевременной диагностике, ранней изоляции больного с последующим проветриванием и влажной уборкой помещения. Изоляция больного прекращается через 5 дней после появления последнего свежего элемента сыпи. Дети до 7 лет, вступавшие в контакт с больными ветряной оспой, не болевшие и посещающие детские учреждения, изолируются до 21-го дня с момента контакта.
Литература
- Зубик Т. М. и др. Дифференциальная диагностика инфекционных болезней. — Л., 1991.
- Руководство по инфекционным болезням // Под ред. Ю. В. Лобзина. — СПб., 2001.
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. — М., 1999.
- Баран В. М., Талапин В. И. Фармакотерапия инфекционных болезней. — Минск, 1995.
- Детские инфекционные болезни // Под ред. В. В. Фомина. — Екатеринбург, 1992.
- Беренбейн Б. А. и др. Дифференциальная диагностика кожных болезней. — М., 1989.
- Соринсон С. Н. Неотложные состояния у инфекционных больных. — Л.: Медицина, 1990.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
Т. Э. Мигманов, кандидат медицинских наук
Московский медико-стоматологический университет
Обратите внимание!
- К основным свойствам вируса относятся его летучесть и чрезвычайно малая устойчивость.
- Ветряная оспа встречается повсеместно и является чрезвычайно контагиозным заболеванием со 100-процентной восприимчивостью. Источник инфекции — больные ветряной оспой, иногда опоясывающим лишаем.
- Возможен вертикальный механизм передачи вируса плоду от матери, болевшей ветряной оспой в период беременности.
- Элементы сыпи на слизистых оболочках при ветряной оспе не оставляют после себя рубцов, так как некроз эпителия при ветряной оспе обычно не проникает глубже герминативного слоя.
- Инкубационный период при ветряной оспе составляет 10–21 день.
- Период высыпания у большинства больных протекает без особых нарушений общего состояния.
Ветрянка, она же ветряная оспа (так назвали болезнь до начала XX века, из-за схожести симптоматики посчитав ее разновидностью натуральной оспы), является инфекционным заболеванием. Ее вызывает вирус герпеса варицелла-зостер.
Содержание
- Особенности заболевания у детей и взрослых
- Как начинается ветрянка?
- Ветрянка: симптомы
- Ветрянка: лечение
- Рекомендованные лекарства: чем лечить ветрянку?
Особенности заболевания у детей и взрослых
Обычно ветрянка легко проходит у детей дошкольного и школьного возраста, и 90% людей болеют этим заболеванием именно в детстве. Можно спросить любую из мам, гуляющих с детьми на детской площадке — каждой из них известно как выглядит ветрянка! Но если человек не переболел в детском возрасте, заразиться и заболеть он может в любом.
Ветрянка у взрослых в виде вспышек нередко возникает в различных закрытых сообществах (к ним относятся армия, места лишения свободы, интернаты для людей с ограниченными возможностями здоровья). В группу риска входят и родители детей дошкольного возраста, не приобретшие в детстве иммунитет к этой болезни.
Ветряная оспа у взрослых протекает значительно тяжелее и отличается:
-
более выраженной интоксикацией организма;
-
подъемом температуры до 40 °С и выше;
-
появлением сыпи на 2-й или 3-й день болезни;
-
обильными высыпаниями, часто покрывающими всю поверхность туловища и лица.
У 40-50% больных на местах элементов сыпи образуются нагноения, от заживших очагов воспаления остаются характерные мелкие рубцы на коже (оспины). 20-30% взрослых пациентов впоследствии страдают от осложнений. Особенно тяжелым течением заболевание отличается у возрастных больных (старше 50 лет) и у людей с ослабленным иммунитетом.
Как начинается ветрянка?
Заболевание передается 2 путями — воздушно-капельным и трансплацентарным (от заболевшей матери через плаценту плоду). Источником заражения в любом случае служит заболевший человек, носитель вируса (у самого у него может быть как ветряная оспа, так и опоясывающий лишай, вирус тот же).
Насколько заразна ветрянка? Чрезвычайно! Вирулентность (способность к поражению человеческого организма) у вируса вируцелла-зостер на «чемпионском» уровне — приближается к 100%. Один ребенок способен перезаразить всю группу детского сада или класс, дома больной человек легко заразит всю семью («повезти» может и соседям по подъезду). Причем заболевшие позже страдают серьезнее, чем заразивший их носитель.
Но жить вируцелла-зостер способен исключительно в человеческом организме. Условия окружающей среды для него неблагоприятны, он погибает в ней за 15 минут и не способен передаваться через контакты с вещами или животными.
Инкубационный период ветрянки составляет в большинстве случаев от 14 до 17 дней (его длительность варьируется от 10 до 21 дня). Это — период размножения вируса на слизистых носоглотки и его распространения по лимфатической системе. Первые признаки ветрянки напоминают начинающийся грипп — человек страдает от слабости, сонливости, головных болей, ломоты в суставах и поясничном отделе позвоночника, тошноты, рвоты. Ветряная оспа у детей начинается с более легкой симптоматикой, у взрослых интоксикация более выражена.
Ветрянка: симптомы
В развитии заболевания выделяются 4 периода. В инкубационном, периоде размножения вируса, симптомы отсутствуют. В продромальном (вирус выходит в кровь) проявляется симптоматика интоксикации организма — кроме признаков, схожих с симптоматикой гриппа, наблюдается повышение температуры до 38-40°С. У детей продромальный период длится 1-2 дня, у взрослых 2-3. Повышение температуры носит волновой характер — она будет еще повышаться во время болезни. У взрослых она может держаться до 9 дней. Если человека лихорадит на 10-й день — у него развиваются осложнения. Активную фазу болезни называют периодом высыпаний (локализации вируса в эпидермисе). Температура снова повышается, появляются сыпь и зуд.
При диагностике врач, знающий, как проявляется ветрянка, способен поставить диагноз при одном взгляде на характерную ветряночную сыпь (ее называют пятнисто-папулезной, высыпания проходят определенные стадии в своем развитии). Все начинается с появления на коже округлых красных пятен (3-10 мм в диаметре). За 2-3 часа в центре пятен происходит формирование папул (инфильтратов) — своеобразных узелков. Через 12-20 часов на основе пятен образуются везикулы (это образования в форме пузырьков, наполненных прозрачным содержимым). Когда они лопаются, на их месте образуются корочки. В среднем от появления красных пятен до образования корочек проходит 5-7 дней.
Высыпания хаотично появляются на любых участках тела, при легких формах заболевания их количество исчисляется максимум десятком, при тяжелых их может быть до 2000. Новые подсыпания появляются в период 4-5 суток. Период образования корочек — начало выздоровления: их появление означает, что организм занят активной выработкой антител, способных связать вирус и помочь выздоровлению.
Одновременно с поражением кожи появляется зуд, усиливающийся в темное время суток (и зудеть сыпь будет до формирования корочек). Также болезнь поражает слизистую рта: на ней также образуются красные пятна 3-5 мм в диаметре. Затем идет формирование узелков, пузырьков и, наконец, язвочек. Они покрыты налетом бело-желтого цвета и болезненны. У девочек и женщин возможно появление ветряночной сыпи на слизистой влагалища. Могут возникать поражения слизистой глаз (конъюнктивит).
Сколько болеют ветрянкой? 7-10 дней, но это средняя продолжительность. Каждый случай индивидуален — играют роль возраст пациента, общее состояние здоровья и иммунитета — эти факторы и определяют, сколько длится ветрянка у конкретного пациента.
Ветрянка: лечение
Что делать при ветрянке в первую очередь? Изолировать больного! 7-10% пациентов болеют в легкой форме, 80% — в среднетяжелой, эти состояния не требуют госпитализации. Как правило, такие больные лечатся дома.
Когда диагноз — ветряная оспа, лечение включает 3 вида терапии. Этиотропную (при ней осуществляется воздействие на вирус) назначают при тяжелой форме, а также при заметном риске осложнений. В основном применяются патогенетическая (направленная на дезинтоксикацию) и симптоматическая (способствующая облегчению состояния). Как лечить ветрянку? Для этих 2 видов терапии пользуются следующими группами медикаментов:
-
антисептиками для обработки высыпаний;
-
жаропонижающими (если температура больных детей выше 38,5℃, взрослых — 39,5℃);
-
глазными каплями в случаях с конъюнктивитом (антибактериальными, противовирусными);
-
антигистаминными — если болезнь протекает с аллергическим компонентом;
-
противомикробными и противовоспалительными препаратами местного действия;
-
антибиотиками (при нагноении сыпи и развитии осложнений).
Внимание: антибиотики назначает исключительно врач! Самолечением с их помощью заниматься нельзя.
Рекомендованные лекарства: чем лечить ветрянку?
Температуру сбивать рекомендуется традиционными парацетамолом и ибупрофеном. Язвочки на коже можно обрабатывать всем известной «зеленкой» (раньше это практиковалось повсеместно, так как позволяло заметить появление новых подсыпаний). Но сегодня есть и другие средства, помогающие эффективно обработать высыпания и снять зуд, чрезвычайно беспокоящий больных:
-
Фурацилин (раствор 0,02%). Копеечное средство — но прекрасно снимает воспаление, борется с микробами, подсушивает расчесанные ранки и подходит для обработки слизистых. Обрабатывайте сыпь 3-4 раза в день ватным диском, смоченным в растворе.
-
Каламин — выпускается в форме лосьона, избавляет от зуда, раздражения и воспаления, обеззараживает ранки и высыпания. Безвредное средство (исключение — индивидуальная чувствительность организма к цинку).
-
Циндол — выпускается в форме суспензии. Справляется с воспалениями, дезинфицирует, подсушивает лопнувшие везикулы. Этим средством сыпь обрабатывают от 3 до 5 раз в день (в зависимости от ее характера). Препарат совершенно безопасен — и для детей до годовалого возраста, и для беременных женщин. Противопоказание то же, что у каламина — индивидуальная чувствительность к оксиду цинка.
-
Поксклин — средство на натуральной основе (ромашки, лаванды, алоэ-вера и пантенола), выпускаемое в форме мусса. Имеет выраженный охлаждающий эффект, помогает справиться с потребностью расчесывать сыпь (препятствует появлению некрасивых следов от нее — рубцов). Обладает антисептическим и противовоспалительным действием, ускоряет заживление.
-
Фенистил является антигистаминным средством нового поколения. Это лекарство безопасно и применяется для уменьшения зуда. Особенно актуально снизить зуд у детей — они хуже себя контролируют, расчесывают сыпь, могут занести в расчесанные ранки инфекцию. Внимание: Фенистил в форме геля применять не рекомендуется, оптимальная его форма выпуска для этой болезни — капли. Их количество рассчитывается по массе тела пациента.
Имеются противопоказания. Необходима консультация специалиста.
Совершенно не обращать внимания на ветрянку (неважно, взрослый болен или ребенок) нельзя. Игнорирование может привести к осложнениям, особенно тяжелым у взрослых. Иммунитет к болезни вырабатывается после перенесенного заболевания и, как правило, обеспечивает пожизненную защиту от нового заражения. Но случаи повторного заражения фиксировались — они возможны при ослабленном иммунитете.
Лечитесь и укрепляйте иммунную систему!
Источники
- Краснова Е. И. // Геморрагическая форма ветряной оспы у детей и ее исходы (по материалам собственных наблюдений), возможности профилактики // Лечащий врач // 2012;
- Баранов А. А. // Предотвращение ветряной оспы средствами специфической профилактики в Беларуси, Казахстане, России и Украине // Педиатрическая фармакология // 2008.
Информация представлена в ознакомительных целях и не является медицинской консультацией или руководством к лечению со стороны uteka.ru.