ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Напоминаем вам, что самостоятельная интерпретация результатов недопустима, приведенная ниже информация носит исключительно справочный характер.
Холестерин: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Показание к назначению исследования
Холестерин является строительным материалом клеточных мембран, из него образуются физиологически важные соединения: желчные кислоты, кортикостероидные и половые гормоны, витамин Д. По своему химическому строению холестерин относится к классу спиртов, поэтому иногда его называют «холестерол».
Холестерин могут синтезировать все клетки организма, но большая часть производится в печени и чуть меньше поступает с пищей.
Холестерин нерастворим, поэтому для попадания в ткани ему нужны транспортные комплексы — липопротеины. Холестерин в крови всегда связан с липопротеинами (различают хиломикроны — ХМ, ЛПНП – липопротеины низкой плотности, ЛПВП – липопротеины высокой плотности, ЛПОНП – липопротеины очень низкой плотности).
Функция липопротеинов низкой плотности и липопротеинов высокой плотности – транспорт холестерина. Основная роль липопротеинов низкой плотности (ЛПНП) заключается в переносе холестерина от печени к клеткам тканей для обеспечения их холестерином в соответствии с их потребностями.
Для обратного транспорта из клеток холестерин связывается с липопротеинами высокой плотности (ЛПВП), переносится в печень, где используется для синтеза желчных кислот, которые выводятся из организма.
Состав липопротеинов, циркулирующих в крови, не постоянен. Они находятся в динамическом равновесии между собой.
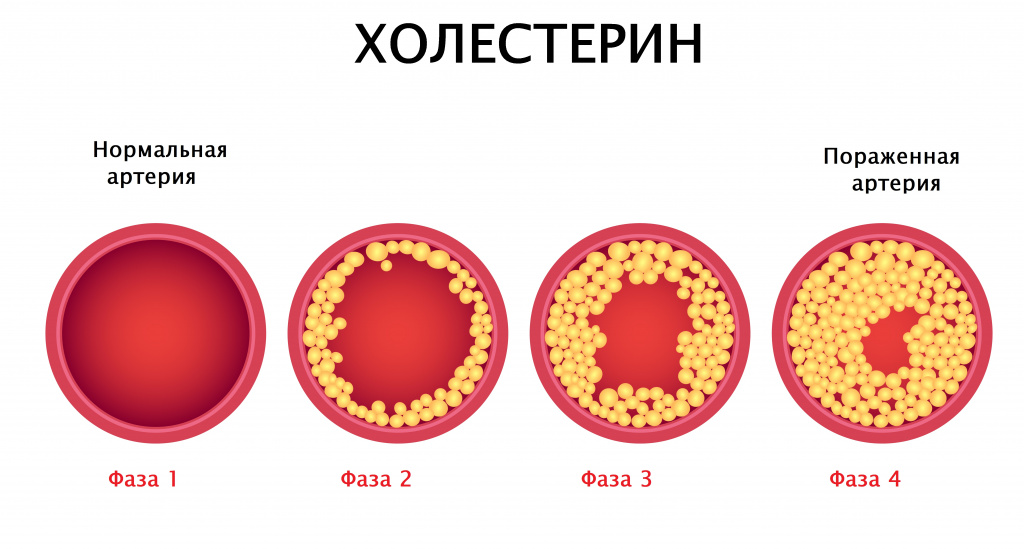
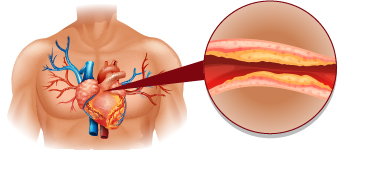
Под термином «общий холестерин» понимают холестерин, входящий в состав ЛПНП, ЛПВП и ЛПОНП. Общий холестерин (ХС) крови имеет прямое отношение к атеросклерозу. Атеросклероз может поражать любые артерии, чаще всего коронарные. В результате развивается ишемическая болезнь сердца. Реже поражаются периферические артерии, питающие нижние конечности; мозговые артерии, кровоснабжающие головной мозг; аорта, самый крупный сосуд нашего тела.
Атеросклероз начинается с повреждения эндотелия (внутренней оболочки артерий). Наиболее частыми факторами, вызывающими повреждение эндотелия служат вирусы и бактерии. Через поврежденный эндотелий холестерин (в составе ЛПНП), циркулирующий в крови, проникает в сосуд. Этот процесс может продолжаться долгие годы, что приводит к формированию мягких бляшек в стенке сосудов. Со временем поверх бляшек откладывается коллаген и накапливается кальций. Эндотелий становится тонким и ломким. Уменьшенный просвет сосуда ограничивает кровоток и доставку кислорода к органу (например, сердцу). При повышении артериального давления атеросклерозированный эндотелий может повреждаться, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
C целью выявления сердечно-сосудистых заболеваний определение липидного профиля рекомендуется всем мужчинам старше 40 лет и всем женщинам старше 50 лет.
Подготовка к процедуре
- Перед забором крови в течение 2 недель рекомендовано придерживаться своей обычной диеты.
- Накануне взятия крови следует исключить прием алкоголя.
- Кровь нужно сдавать утром, натощак – через 12-14 часов после последнего приема пищи.
- Перед взятием крови необходимо спокойно посидеть 5-10 минут и отдохнуть.
- После перенесенного инфаркта миокарда или обширного оперативного вмешательства кровь на холестерин можно сдавать не ранее, чем через 3 месяца после события, или в течение 24 часов после него. При заболеваниях средней тяжести взятие переносят на 2-3 недели.
Срок исполнения
1 рабочий день (срок не включает день взятия биоматериала).
Что может повлиять на результат
На концентрацию холестерина в крови оказывают влияние многие факторы: диета, курение, прием алкоголя, инфекции и даже изменение положения тела при взятии проб крови. Поэтому важно минимизировать влияние этих факторов на результаты анализов.
На результат анализа также могут влиять некоторые лекарственные средства. Концентрацию холестерина крови повышают андрогены, хлопропамид, глюкокортикостероиды, адренокортикотропный гормон, адреналин, сульфаниламиды, тиазидные диуретики и др.
Снижают концентрацию холестерина крови колхицин, галоперидол, ингибиторы моноаминоксидазы.
Холестерин общий (холестерин, Cholesterol total)
Единицы измерения в независимой лаборатории Инвитро: ммоль/л.
Альтернативные единицы: мг/дл.
Перевод единиц: мг/дл х 0,026 ==> ммоль/л.
Сдать анализ крови на общий холестерин вы можете в ближайшем медицинском офисе ИНВИТРО. Список офисов, где принимается биоматериал для лабораторного исследования, представлен в разделе «Адреса».
Интерпретация результатов исследования содержит информацию для лечащего врача и не является диагнозом. Информацию из этого раздела нельзя использовать для самодиагностики и самолечения. Точный диагноз ставит врач, используя как результаты данного обследования, так и нужную информацию из других источников: анамнеза, результатов других обследований и т. д.
Нормальные показатели
Взрослые: согласно рекомендациям National Service Framework, целевая концентрация общего холестерина в сыворотке/плазме, достаточная для предотвращения ишемической болезни сердца, составляет <5,0 ммоль/л.
Референсные значения (популяционный разброс) концентрации общего холестерина для детей и подростков, ммоль/л:
| Возраст | Мальчики | Девочки |
| <5 лет | 2,95 — 5,25 | 2,90 — 5,18 |
| 5 — 10 лет | 3,13 — 5,25 | 2,26 — 5,30 |
| 10 — 15 лет | 3,08 — 5,23 | 3,21 — 5,20 |
| 15 — 18 лет | 2,93 — 5,10 | 3,08 — 5,18 |
Расшифровка показателей
При толковании результатов анализа используют следующие термины:
Гиперлипидемия – повышение концентрации липидов крови (холестерин >5,0 ммоль/л, и/или триглицеридов >1,8 ммоль/л).
Гиперхолестеринемия – повышение концентрации общего холестерина крови >5 ммоль/л.
Гипертриглицеридемия – повышение концентрации триглицеридов >1,8 ммоль/л.
Оптимальный целевой уровень общего холестерина для людей из групп высокого риска <4 ммоль/л.
Что значат пониженные результаты
Снижение уровня холестерина в крови отмечают при дефиците α-липопротеинов, гипопротеинемии и абеталинопротеинемии, циррозе печени, злокачественных опухолях печени, гипертиреозе, синдроме мальальбсорбции, недостаточности питания, сидеробластной анемии, талассемии, хронических обструктивных заболеваниях легких, ревматоидном артрите, лимфангэктозии кишечника, мегалобластной анемии.
Что значат повышенные результаты
Существует множество генетически обусловленных нарушений обмена липидов, приводящих к повышению уровня холестерина: полигенная гиперхолестеринемия, семейная комбинированная гиперлипидемия, гиперлипидемии типа I, IIA, IIБ, III, IV, V.
Повышение уровня холестерина крови может быть проявлением другого заболевания. Это так называемые вторичные гиперлипидемии (заболевания печени, злокачественные опухоли поджелудочной железы и простаты, гломерулонефрит, гипотиреоз, сахарный диабет, подагра, алкоголизм, нефротический синдром, изолированный дефицит соматотропного гормона, гликогенозы, большая талассемия, синдром Вернера, идиопатическая гиперкальциемия и др.).
Дополнительное обследование при отклонении от нормы
Врач для уточнения диагноза и выбора терапевтической тактики может назначить дополнительно следующие анализы:
- Триглицериды (Triglycerides);
Триглицериды (Triglycerides)
Синонимы: Липиды крови; нейтральные жиры; ТГ.
Triglycerides; Trig; TG.
Краткая характеристика определяемого вещества Триглицериды
Триглицериды (ТГ) – источник получен…
При наличии показаний врач может назначить комплекс лабораторно-инструментальных исследований:
- биохимический анализ крови, включающий:
- общий белок, Альбумин (в крови) (Albumin), Белковые фракции (Serum Protein Electrophoresis, SPE);
Общий белок (в крови) (Protein total)
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок.
Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР.
Краткая характеристика определяемого вещества Общий бе�…
Альбумин (в крови) (Albumin)
Синонимы: Человеческий сывороточный альбумин; ЧСА; Альбумин плазмы;
Human Serum Albumin; ALB.
Краткая характеристика исследуемого вещества Альбумин
Альбумин – эт…
- оценку показателей работы почек (мочевина, креатинин, клубочковая фильтрация);
Креатинин (в крови) (Creatinine)
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat.
Краткая характеристика определя�…
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины.
Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea.
Краткая характеристика аналита Мочевина
Моче�…
- оценку показателей работы печени (билирубин, АЛТ, АСТ);
- оценку углеводного обмена: глюкоза (в крови) (Glucose), глюкозотолерантный тест с определением глюкозы в венозной крови натощак и после нагрузки через 2 часа, гликированный гемоглобин (HbA1С, Glycated Hemoglobin);
Глюкоза (в крови) (Glucose)
Материал для исследования
Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм…
- оценка гипофизарно-надпочечниковой системы: АКТГ (Адренокортикотропный гормон, кортикотропин, Adrenocorticotropic Hormone, ACTH);
Тестостерон (Testosterone)
Тестостерон – основной андрогенный гормон. Тест используют в диагностике нарушений полового развития и гипогонадизма у мужчин; нарушений цикла, бесплодия, вир�…
Расшифровка ЭКГ
Расшифровка ЭКГ с заключением, выполненная квалифицированным кардиологом ИНВИТРО.
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Результаты липидного профиля могут быть рекомендованы врачом терапевтом или педиатром.
В дальнейшем могут быть потребоваться консультации:
кардиолога
, эндокриноглога.
Источники:
- А.А. Кишкун. Клиническая лабораторная диагностика. «ГЭОТАР_Медиа» 2010 г. – 976 с.
- Евразийская ассоциация кардиологов Национальное общество по изучению атеросклероза (НОА) Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза Москва, 2020 г.- 61с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
10237
13 Мая
-
14464
04 Мая
-
5188
16 Апреля
Похожие статьи
Глюкоза (в крови) (Glucose)
Глюкоза (в крови) (Glucose): показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
С-реактивный белок (СРБ, CRP)
С-реактивный белок (СРБ, CRP): показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Биохимический анализ крови
Биохимический анализ крови: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Анализ крови на холестерин — липидный профиль
Мы привыкли считать холестерин врагом номер один. Но всё оказалось не так просто — жизнь без холестерина невозможна, да и он бывает не только «плохим», но и «хорошим».
Консультация врача
Вы можете получить консультацию необходимого специалиста онлайн в приложении Доктис
Лаборатория
Вы можете пройти комплексное обследование всех основных систем организма
- Триглицериды (TG)
- Общий холестерин (CHOL).
- Холестерин-ЛПВП (HDL)
- Холестерин-ЛПНП (LDL)
- Холестерин-ЛПОНП (VLDL)
- Индекс (коэффициент) атерогенности
Для того, чтобы определить риск развития атеросклероза сосудов, достаточно сдать анализ на общий
холестерин. Если показатель в норме, можно не волноваться. Правда, в случае, если вас ничего не беспокоит,
а за плечами хорошая наследственность по сердечно-сосудистым заболеваниям. Если нет, или показатель
повышен, важно сдать полноценный липидный профиль и выяснить «баланс сил» между различными
фракциями холестерина и своевременно проконсультироваться со специалистом.
Анализ на холестерин: основные показатели
Триглицериды (TG). Норма – 0,41−1,8 ммоль/л
Триглицериды – основное депо жиров в нашем организме, они образуются в печени. В большинстве
случаев повышенный уровень триглицеридов (так называемый хилёз крови) является следствием неправильного питания с избытком
жирной пищи и углеводов, поэтому сдавать анализ нужно не ранее, чем через 9 часов после последнего приёма
пищи. Причиной повышения могут быть первичные (наследственные) гиперлипидемии, и, намного чаще,
вторичные гиперлипидемии, среди которых – неправильное питание, ожирение, нарушение
толерантности к глюкозе и сахарный диабет, гипотиреоз, подагра, заболевания печени, поджелудочной железы и почек.
Также причиной повышения могут быть стресс, злоупотребление алкоголем, и прием некоторых лекарств
(бета-блокаторы, кортикостероиды, диуретики и некоторые другие). Снижение значений фиксируют при недостаточном
питании, гипертиреозе, нарушении всасывания, длительном приеме витамина С.
Общий холестерин (CHOL). Норма – 3,2−5,6 ммоль/л
Важнейший липид, являющийся структурным компонентом всех клеточных мембран, предшественником половых гормонов,
кортикостероидов, желчных кислот и витамина D. До 80% холестерина синтезируется в печени, остальной
поступает в наш организм с пищей. Содержание холестерина в крови в значительной степени зависит
от возраста, так для младенца верхняя граница нормы 5,25 ммоль/л, а для мужчины за 70
– 6,86 ммоль/л. Холестерин переносится с помощью курьеров, называемых липопротеинами,
которых существует три основных вида — высокой плотности, низкой плотности и очень низкой
плотности. Повышение общего холестерина, как и триглицеридов встречается при первичных и вторичных
гиперлипидемиях.
Несмотря на то, что в скрининговых исследования приняты усредненные
границы общего холестерина (5,6 ммоль/л) и его составляющих, в настоящее время врачи используют таблицы
норм в соответствии с полом и возрастом. Поэтому при отклонении показателей, для расшифровки анализа обратитесь к
врачу.
Холестерин-ЛПВП (HDL). Норма – не менее 0,9 ммоль/л
Эта фракция холестерина участвует в транспорте холестерина из периферических тканей в печень. Это
означает, что они забирают холестерин с поверхности сосудов, в том числе ног, сердца, головного мозга, и несут
его в печень. Значит, ЛПВП играет важную антиатерогенную роль, препятствуя образованию холестериновых бляшек и развитию
атеросклероза. И если уровень общего холестерина повышен за счёт холестерина ЛПВП, это считается хорошим
прогностическим фактором, и снижать холестерин не следует. При этом снижение уровня «хорошего»
холестерина ниже 0,90 ммоль/л для мужчин и 1,15 ммоль/л для женщин считается
фактором риска атеросклероза.
Холестерин-ЛПНП (LDL). Норма – 1,71−3,5 ммоль/л
Липопротеиды низкой плотности — основной переносчик холестерина в нашем организме. Именно он разносит
синтезированный в печени жир к органам и тканям. Считается, что уровень холестерина в ЛПНП
значительно больше влияет на развитие атеросклероза, чем уровень общего холестерина. Именно поэтому его стали
называть «плохим» холестерином. В условиях, когда сосудистая стенка скомпрометирована факторами
риска (никотином, высокой концентрацией глюкозы, гомоцистеина, повышением артериального давления), холестерин из
ЛПНП откладывается в ней, формируя атеросклеротическую бляшку. Для людей с факторами риска атеросклероза
(возраст – более 45 лет для мужчин и 55 лет для женщин, случаи ранней смерти от сердечно-сосудистых
заболеваний среди родственников, курение, сахарный диабет, гипертоническая болезнь, ожирение) уровень холестерина
ЛПНП не должен превышать 3,37 ммоль/л, значения от 3,37 до 4,12
ммоль/л расценивают как средний фактор риска развития атеросклероза, а выше 4,14
ммоль/л – как высокий.
Холестерин-ЛПОНП (VLDL). Норма – 0,26−1,04 ммоль/л
Эти липопротеиды синтезируются в печени и тонком кишечнике и служат предшественниками ЛПНП, то есть
также относятся к переносчикам «плохого» холестерина.
Индекс (коэффициент) атерогенности
Это показатель, который можно рассчитать, исходя из результатов липидного профиля.
Нормальным считается показатель в диапазоне от 2,0 до 2,5 единиц. Максимальными значениями
нормы являются 3,2 для женщин и 3,5 для мужчин. Всё, что выше, говорит о значительном
риске развития атеросклероза и требует мер по его снижению, которые могут быть как немедикаментозными
(изменение режима питания, похудение, отказ от курения, борьба с гиподинамией, прием различным БАДов), так
и медикаментозными (прием лекарств из различных групп, главным образом статинов).
При необходимости врач индивидуально подберет Вам лекарственный препарат
Общие сведения
Холестерин – это вещество, из которого в организме человека формируются атеросклеротические бляшки. Именно они являются причиной проявления атеросклероза, являющегося очень опасной болезнью.
Что такое холестерин, можно судить и по значению этого слова, которое с греческого языка переводится как «твердая желчь».
Вещество, относящееся к классу липидов, поступает с продуктами питания. Однако таким образом только незначительная часть холестерина попадает в организм – примерно 20% человек получает в основном с продуктами животного происхождения. Остальная, более значительная часть этого вещества (примерно 80%), продуцируется в печени человека.
Это вещество в организме является важнейшим строительным элементом для клеток, оно задействовано в обменных процессах, так как входит в мембраны клеток. Также, он важен для процесса продукции половых гормонов: эстрогенов, тестостерона, а также кортизола.
В организме человека чистый холестерин присутствует только в малых количествах, входя в состав липопротеидов. Эти соединения могут иметь низкую плотность (так называемый плохой холестерин ЛПН) и высокую плотность (так называемый хороший холестерин ЛПВ).
Каким должен быть нормальный уровень холестерина в крови, а также хороший и плохой холестерин – что это такое, можно узнать из данной статьи.
Холестерин: хороший, плохой, общий
О том, что если показатели холестерина выше нормы — это вредно, говорят очень часто и активно. Поэтому у многих людей есть впечатление о том, что чем холестерин ниже, тем лучше. Но для того чтобы все системы в организме нормально функционировали, это вещество очень важно. Важно, чтобы у человека холестерин в норме оставался на протяжении жизни.
Принято выделять так называемый плохой и хороший холестерин. Низкий холестерин (плохой) – тот, который оседает на стенках внутри сосудов и образует бляшки. Он имеет низкую или очень низкую плотность, соединяется с особыми видами белка – апопротеинами. В итоге образуются жиробелковые комплексы ЛПОНП. Именно в том случае, если норма ЛПНП повышается, отмечается опасное для здоровья состояние.
ЛПОНП – что это такое? Норма этого показателя и всю необходимую информацию можно получить у специалиста.
Сейчас норма ЛПНП у мужчин и норма ЛПНП у женщин после 50 лет и в более молодом возрасте определяется путем проведения анализов на холестерин и выражается разными лабораторными методами, единицы определения – мг/дл или ммоль/л. Нужно понимать, определяя ЛПНП, что это такое значение, которое должен проанализировать специалист и назначить соответствующее лечение, если холестерин ЛПНП повышен. Что это значит, зависит от показателей. Так, у людей здоровых нормальным данный показатель считается при уровне ниже 4 ммоль/л (160 мг/дл).
Бляшки холестерина в артерии
Если анализ крови засвидетельствовал, что повышен холестерин, что делать, необходимо спрашивать у врача. Как правило, если повышено значение такого холестерина, это значит, что пациенту будет назначена диета, либо это состояние следует лечить медикаментозными препаратами.
Неоднозначным является вопрос о том, нужно ли принимать таблетки от холестерина. Необходимо учесть, что статины не устраняют те причины, в связи с которыми повышается холестерин. Речь идет о диабете, низкой подвижности и ожирении. Статины только подавляют продукцию этого вещества в организме, но при этом они провоцируют многочисленные побочные эффекты. Иногда кардиологи говорят о том, что применение статинов более опасно для организма, чем повышенные показатели холестерина.
- У людей, страдающих ИБС, стенокардией, перенесших инсульт либо инфаркт миокарда, показатели холестерина должны быть ниже 2,5 ммоль/л либо 100 мг/дл.
- Тем, кто не страдает болезнями сердца, но при этом имеет больше двух любых факторов риска, нужно поддерживать х-н на уровне 3,3 ммоль/л либо ниже 130 мг/дл.
Плохому холестерину противостоит так называемый хороший – ЛПВП холестерин. Что это такое – холестерин липопротеинов высокой плотности? Он является незаменимым для организма веществом, так как собирает плохой холестерин со стенок сосудов, после чего способствует его выведению в печень, где он уничтожается. Многие интересуются: если ЛПВП понижен, что это значит? Следует учитывать, что это состояние опасно, так как атеросклероз развивается не только на фоне повышенного холестерина низкой плотности, но и если снижен ЛПНВ. Если холестерин ЛПВП повышен, что это значит, нужно спрашивать у специалиста.
Именно поэтому наиболее нежелательный вариант у взрослых людей – это когда увеличен уровень плохого х-на и понижен – полезного. Согласно со статистикой, примерно у 60% людей зрелого возраста отмечается такое сочетание показателей. И чем раньше удается определить такие показатели и правильно провести лечение, тем меньший риск развития опасных болезней.
Хороший холестерин, в отличие от плохого, вырабатывает только организм, поэтому повысить его уровень, потребляя определенные продукты, не получится.
Норма хорошего х-на у женщин немного выше, чем нормальный холестерин ЛПВП у мужчин. Наиболее важная рекомендация по поводу того, как повысить в крови его уровень, следующая: необходимо практиковать физические нагрузки, в процессе которых увеличивается его продукция. Даже если делать каждый день обыкновенную зарядку в домашних условиях, это поможет не только повысить ЛВНП, но и снизить показатели плохого холестерина, который в организм поступает с пищей.
Различия хорошего и плохого холестерина
Если человек принимал пищу, в которой содержание холестерина очень высокое, для активизации его выведения нужно обеспечить активную работу мышц всех групп.
Таким образом, тем, кто стремится, чтобы норма ЛПНП и ЛПВП восстановилась, необходимо:
- больше двигаться (особенно тем, кто перенес инфаркт, инсульт);
- умеренно заниматься зарядкой;
- практиковать усиленные физические нагрузки (при отсутствии противопоказаний).
Также, повысить уровень хорошего х-на можно, приняв небольшую дозу спиртного. Однако она ни в коем случае не должна быть больше одного бокала сухого вина в сутки.
Важно учесть, что чрезмерная нагрузка грозит подавлением синтеза х-на.
Чтобы правильно расшифровать анализ крови, следует учесть, какая норма холестерина в крови у человека. Существует таблица норм холестерина у женщин по возрасту, из которой, при необходимости, можно узнать, какая норма холестерина у женщин после 50 лет, какой считается норма у женщин в молодом возрасте. Соответственно, пациента может определить самостоятельно, повышенный у нее или пониженный холестерин и обратиться к врачу, который поможет узнать причины низкого или высокого его уровня. Именно доктор определяет, каким должны быть лечение, диета.
- Норма уровня холестерина в крови для женщин и мужчин по ЛПВП, если состояние сердца и сосудов в норме, составляет выше 1 ммоль/л либо 39 мг/дл.
- У людей с ИБС, перенесших инсульт либо инфаркт, показатель должен быть равным 1-1,5 ммоль/л либо 40-60 мг/дл.
В процессе анализа также определяется норма общего холестерина у женщин и мужчин, то есть то, как соотносится хороший и плохой х-н. Общий холестерин в крови должен составлять не более 5,2 ммоль/л либо 200 мг/дл.
Если норма у мужчин молодого возраста даже незначительно превышена, то это необходимо считать патологией. Также существует таблица норм холестерина у мужчин по возрасту, по которой легко определяется норма холестерина у мужчин, его показатели в разном возрасте. Из соответствующей таблицы можно узнать, какая норма hdl-холестерина считается оптимальной
Тем не менее, чтобы определить, на самом ли деле нормальный уровень у мужчин и женщин по этому показателю, прежде всего, нужно сделать анализ крови, который дает возможность узнать содержание общего х-на, а также содержание других показателей – низкий или высокий сахар и др.
Ведь даже если норма общего холестерина заметно превышена, то определить симптомы или особые признаки такого состояния невозможно. То есть человек даже не догадывается, что норма превышена, и у него забиты или сужены сосуды, до того времени, пока не начинает отмечать, что у него бывают боли в сердце, или же пока не происходит инсульт либо сердечный приступ.
Поэтому даже здоровому человеку любого возраста важно сдавать анализы и контролировать, не превышена ли допустимая норма холестерина. Также каждый человек должен осуществлять профилактику увеличения этих показателей, чтобы в будущем избежать развития атеросклероза, иных серьезных недугов.
Кому необходимо контролировать содержание холестерина
Если человек здоров, у него не проявляется негативных симптомов, у него нет необходимости думать о состоянии сосудов или проверять, нормальный ли уровень х-на в организме имеет место. Именно поэтому часто о повышенном уровне этого вещества пациенты в первое время даже не догадываются.
Особенно тщательно и регулярно проводить измерения этого показателя нужно тем, кто болеет гипертонией, у кого отмечаются проблемы с сердцем и сосудами. Кроме того, показания для проведения регулярных анализов имеют следующие категории:
- курящие люди;
- те, кто болеет гипертонией;
- люди с избыточным весом;
- пациенты, болеющие недугами сердечно-сосудистой системы;
- те, кто предпочитает малоподвижную жизнь;
- женщины после менопаузы;
- мужчины после достижения 40-летнего возраста;
- пожилые люди.
Существует также специальный тест для использования в домашних условиях. Это одноразовые тест-полоски, которые просты в использовании. Портативный анализатор используют люди с сахарным диабетом, нарушениями липидного обмена.
Как расшифровать анализ крови
Узнать, повышен ли общий холестерин можно, проведя анализ крови в лаборатории. Если общий холестерин повышен — что это значит, как действовать, и все о лечении объяснит врач. Но попробовать расшифровать результаты анализов можно и самостоятельно. Для этого нужно знать, что биохимический анализ вмещает три показателя: х-н ЛПНП, х-н ЛПВП и общий холестерин.
Липидограмма – это комплексное исследование, позволяющее оценить липидный обмен в организме, которое позволяет определить, как происходит липидный обмен и рассчитать риск проявления атеросклероза и ИБС.
Правильная расшифровка липидограммы крови важна и сточки зрения оценки необходимости приема статинов, суточная доза таких препаратов. Статины – препараты, имеющие много побочных эффектов, при этом цена их достаточно высокая. Поэтому, исходя из того, что это такое – липидограмма, этот анализ позволяет узнать, из чего состоит кровь человека, и назначить наиболее эффективную терапию пациенту.
Уровень холестерина и развитие атеросклероза сосудов
Ведь общий холестерол – это показатель, который сам по себе не дает возможности четко оценить вероятность проявления у пациента атеросклероза. Если холестерол общий повышен, что делать, можно оценить по полному спектру диагностических показателей. Поэтому определяются следующие показатели:
- ЛПВП (альфа-холестерин) – определяется, липопротеиды высокой плотности повышены или понижены. Учитывается, при определении показателей в-липопротеидов, что это вещество выполняет защитную функцию, предотвращая развитие атеросклероза.
- ЛПНП – липопротеины низкой плотности повышены или понижены. Чем выше показатель бета-холестерина, тем больше активизируется атеросклеротический процесс.
- ЛПОНП – липопротеиды очень низкой плотности, благодаря ним транспортируются экзогенные липиды в плазме. Синтезируются печенью, являются главным предшественником ЛПНП. ЛПОНП принимают активное участие в продукции атеросклеротических бляшек.
- Триглицериды – это сложные эфиры высших жирных кислот и глицерина. Это транспортная форма жиров, следовательно, их повышенное содержание также повышает риск атеросклероза.
Какой должен быть холестерин в норме, определяется в зависимости от возраста, он может быть разным у женщин и мужчин. Кроме того, важно понимать, что точного числа, которым обозначается норма холестерина — нет. Существуют лишь рекомендации, каким должен быть индекс. Следовательно, если показатель отличается и отклоняется от диапазона, то это является свидетельством какой-либо болезни.
Однако тем, кто собирается сдать анализ, следует учесть, что при проведении анализа могут допускаться определенные погрешности. Данные проведенного исследования засвидетельствовали, что в 75% лабораторий страны такие погрешности допускаются. Что делать, если вы стремитесь получить точный результат? Лучше всего сделать такие анализы в тех лабораториях, которые сертифицированы ВЦС («Инвитро» и др.)
Норма холестерина у женщин
- в норме у женщин показатель общего холестерина: 3,6 — 5,2 ммоль/л;
- х-н, повышенный умеренно: 5,2 — 6,19 ммоль/л;
- х-н, повышенный значительно: более 6,19 ммоль/л.
- х-н ЛПНП: нормальный показатель – 3,5 ммоль/л, повышенный – от 4,0 ммоль/л.
- х-н ЛПВП: нормальный показатель – 0,9-1,9 ммоль/л, опасным для здоровья считается уровень ниже 0,78 ммоль/л.
| № | Возраст (лет) | Общий холестерин (ммоль/л) |
| 1 | младше 5 | в пределах 2,90-5,18 |
| 2 | 5-10 | в пределах 2,26-5,30 |
| 3 | 10-15 | в пределах 3,21-5,20 |
| 4 | 15-20 | в пределах 3,08-5,18 |
| 5 | 20-25 | в пределах 3,16-5,59 |
| 6 | 25-30 | в пределах 3,32-5,75 |
| 7 | 30-35 | в пределах 3,37-5,96 |
| 8 | 35-40 | в пределах 3,63-6,27 |
| 9 | 40-45 | в пределах 3,81-6,53 |
| 10 | 45-50 | в пределах 3,94-6,86 |
| 11 | 50-55 | в пределах 4,20-7,38 |
| 12 | 55-60 | в пределах 4,45-7,77 |
| 13 | 60-65 | в пределах 4,45-7,69 |
| 14 | 65-70 | в пределах 4,43-7,85 |
| 15 | от 70 | в пределах 4,48-7,25 |
Норма холестерина у мужчин
- в норме показатель общего холестерина у мужчин: 3,6 — 5,2 ммоль/л;
- х-н ЛПНП: нормальный показатель – 2,25 — 4,82 ммоль/л;
- х-н ЛПВП: нормальный показатель – 0,7 — 1,7 ммоль/л.
| № | Возраст (лет) | Общий холестерин (ммоль/л) |
| 1 | до 5 | в пределах 2,95-5,25 |
| 2 | 5-10 | в пределах 3,13-5,25 |
| 3 | 10-15 | в пределах 3,08-5,23 |
| 4 | 15-20 | в пределах 2,93-5,10 |
| 5 | 20-25 | в пределах 3,16-5,59 |
| 6 | 25-30 | в пределах 3,44-6,32 |
| 7 | 30-35 | в пределах 3,57-6,58 |
| 8 | 35-40 | в пределах 3,78-6,99 |
| 9 | 40-45 | в пределах 3,91-6,94 |
| 10 | 45-50 | в пределах 4,09-7,15 |
| 11 | 50-55 | в пределах 4,09-7,17 |
| 12 | 55-60 | в пределах 4,04-7,15 |
| 13 | 60-65 | в пределах 4,12-7,15 |
| 14 | 65-70 | в пределах 4,09-7,10 |
| 15 | от 70 | в пределах 3,73-6,86 |
Триглицериды
Триглицериды являются определенным типом жиров, которые содержатся в крови человека. Они – основной источник энергии и наиболее распространенный тип жиров в организме. Развернутый анализ крови определяет количество триглицеридов. Если оно в норме, то эти жиры являются полезными для организма.
Как правило, повышены триглицериды в крови у тех, кто потребляет большое количество килокалорий, чем сжигает. При повышенном их уровне часто отмечается так называемый метаболический синдром, при котором отмечается повышенное давление, увеличен сахар в крови, отмечается низкое содержание хорошего х-на, а также есть большое количество жира вокруг талии. Такое состояние повышает вероятность развития диабета, инсульта, болезней сердца.
Норма триглицеридов – 150 мг/дл. Норма триглицеридов у женщин в крови, как и у мужчин, превышена, если показатель больше 200 мг/дл. Однако показатель до 400 мг/дл. обозначается как допустимый. Высоким уровнем принято считать показатель 400-1000 мг/дл. очень высоким – от 1000 мг/дл.
Если триглицериды понижены, что это значит, нужно спрашивать у врача. Такое состояние отмечается при болезнях легких, гипертиреозе, инфаркте мозга, поражении паренхимы, миастении, при приеме витамина С и др.
Что такое коэффициент атерогенности?
Многим интересно, что такое коэффициент атерогенности в биохимическом анализе крови? Коэффициентом атерогенности принято называть пропорциональное соотношение хорошего и общего х-на. Этот показатель является наиболее точным отображением, того, в каком состоянии липидный обмен в организме, а также оценки вероятности атеросклероза и других недугов. Чтобы рассчитать индекс атерогенности, нужно от показателя общего холестерина отнять показатель ЛПВП, после чего эту разницу поделить на ЛПВП.
Норма у женщин и норма у мужчин этого показателя следующая:
- 2-2,8 – молодые люди до 30 лет;
- 3-3,5 – норма для людей от 30 лет, не имеющих признаков атеросклероза;
- от 4 – показатель, характерный для людей, страдающих ИБС.
Если коэффициент атерогенности ниже нормы, то это не является поводом для беспокойства. Наоборот, если коэффициент понижен, то риск атеросклероза у человека низкий.
Важно обратить внимание на состояние пациента, если коэффициент атерогенности повышен. Что это такое и как действовать в таком случае, расскажет специалист. Если у пациента коэффициент атерогенности повышен, причины этого связаны с тем, что в организме плохой х-н увеличен. Что делать в такой ситуации? Прежде всего, необходимо обратиться к квалифицированному врачу, который адекватно оценит индекс атерогенности. Что это значит, четко оценить и разъяснить способен только специалист.
Атерогенность – это главный критерий, позволяющий отслеживать, насколько эффективной является терапия гиперхолестеринемии. Следует стремиться к тому, чтобы была восстановлена норма липопротеидов. При этом важно обеспечить не только снижение общего х-на, но и повышение липопротеидов высокой плотности. Поэтому расшифровка липидного спектра крови предусматривает, что в-липопротеиды, норма у женщин и у мужчин которых, как уже обозначалось, разная, обязательно учитываются при оценке состояния пациента.
Другие исследования при повышенном холестерине
При наличии риска атеросклероза определяются не только в липопротеиды (норма в крови), но и другие важные показатели, в частности также норма ПТИ в крови у женщин и мужчин. ПТИ – это протромбиновый индекс, один из наиболее важных факторов коагулограммы, исследования состояния системы свертываемости крови.
Однако в настоящее время в медицине существует более стабильный показатель – МНО, который расшифровывается, как международное нормализационное отношение. При повышенном показателе существует риск кровотечений. Если МНО повышен, что это значит, подробно разъяснит специалист.
Также врач может порекомендовать пройти исследование на СТ4 (тироксин свободный), который вырабатывается щитовидной железой. Этот гормон способствует снижению холестерина в крови.
Определение HGB (гемоглобина) также важно, так как при высоком уровне холестерина показатели гемоглобина могут быть очень высокими, а это увеличивает риск инфаркта инсульта, тромбоза и др. Сколько должен составлять показатель гемоглобина в норме, можно узнать у специалиста.
Другие показатели и маркеры (HE4) и др. определяются у людей с повышенным холестерином при необходимости.
Что делать для нормализации холестерина?
Многие люди, получив результаты анализов и узнав, что у них холестерин 7 или холестерин 8, что делать, просто не представляют. Основное правило в данном случае следующее: клинический анализ крови должен расшифровывать специалист, рекомендаций которого следует придерживаться. То есть, если липопротеиды низкой плотности повышены, что это такое, должен разъяснить врач. Точно так же, если имеет место пониженный холестерин в крови, что это значит, следует спрашивать у специалиста.
Продукты с большим содержанием холестерина
Как правило, важно, чтобы четко соблюдалась диета при повышенном холестерине у мужчин, а также у женщин. В ее условиях разобраться несложно. Достаточно только не потреблять продуктов с насыщенными жирами, и опасного пищевого холестерина. Следует учесть некоторые важные рекомендации:
- существенно снизить в рационе количество животных жиров;
- уменьшить порции жирного мяса, снимать кожу из птицы перед потреблением;
- снизить порции сливочного масла, майонеза, сметаны с высокой жирностью;
- предпочесть вареные, а не жареные блюда;
- яйца есть можно, не злоупотребляя;
- в рационе должен содержаться максимум здоровой клетчатки (яблоки, свекла, бобовые, морковь, капуста, киви и др.);
- полезно потреблять растительные масла, рыбу.
Если холестерин повышен при беременности, важно очень четко придерживаться рекомендаций врача – именно он подскажет, какая схема питания в данном случае наиболее актуальна.
Правильное питание при низком уровне ЛПВП
Видя в результатах анализов холестерин 6,6 или холестерин 9, что делать, пациент должен спрашивать у специалиста. Вероятно, что врач назначит лечение, руководствуясь индивидуальными показателями пациента.
Следует четко помнить о том, что нормальный уровень холестерина – это залог здоровья ваших сосудов и сердца, и делать все, чтобы улучшить эти показатели
Нормальный жировой обмен имеет место, если показатели близки к следующим значениям:
| Показатель | Значение (ммоль/л) |
| Общий холестерин | до 5 |
| Коэффициент атерогенности | до 3 |
| ЛПНП | до 3 |
| Триглицериды | до 2 |
| ЛПВП | от 1 |
Холестерол общий (холестерин) – жироподобное вещество, необходимое организму для нормального функционирования клеток, переваривания пищи, создания многих гормонов. При избытке холестерола (холестерина) увеличивается риск появления бляшек в артериях, которые могут приводить к их закупорке и вызывать инфаркт или инсульт.
Синонимы русские
Холестерол, холестерин
Синонимы английские
Blood cholesterol, Cholesterol, Chol, Cholesterol total.
Метод исследования
Колориметрический фотометрический метод.
Единицы измерения
Ммоль/л (миллимоль на литр).
Какой биоматериал можно использовать для исследования?
Венозую, капиллярную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 12 часов перед исследованием.
- Исключить физическое и эмоциональное перенапряжение за 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Холестерол (ХС, холестерин) – жироподобное вещество, жизненно необходимое организму. Правильное научное именование этого вещества – «холестерол» (окончание «-ол» указывает на принадлежность к спиртам), однако в массовой литературе получило распространение наименование «холестерин», которым мы будем пользоваться в дальнейшем в этой статье. Холестерин участвует в образовании клеточных мембран всех органов и тканей тела. На основе холестерина создаются гормоны, которые участвуют в росте, развитии организма и реализации функции воспроизведения. Из холестерина образуются желчные кислоты, которые входят в состав желчи, благодаря им в кишечнике всасываются жиры.
Холестерин нерастворим в воде, поэтому для перемещения по организму он «упаковывается» в белковую оболочку, состоящую из специальных белков – аполипопротеинов. Получившийся комплекс (холестерин + аполипопротеин) называется липопротеином. В крови циркулирует несколько типов липопротеинов, различающихся пропорциями входящих в их состав компонентов:
- липопротеины очень низкой плотности (ЛПОНП),
- липопротеины низкой плотности (ЛПНП),
- липопротеины высокой плотности (ЛПВП).
ХС ЛПНП и ХС ЛПОНП считаются «плохими» видами холестерина, так как они способствуют образованию бляшек в артериях, ХС ЛПВП, напротив, называют «хорошим», так как составе ЛПВП удаляются избыточные количества холестерина.
Анализ на общий холестерол (холестерин) измеряет суммарное количество холестерина (и «плохого», и «хорошего»), циркулирующего в крови в виде липопротеинов.
В печени производится достаточное для нужд организма количество холестерина, однако часть поступает с пищей, в основном с мясом и жирными молочными продуктами. Если у человека есть наследственная предрасположенность к повышению холестерина или он употребляет слишком много холестеринсодержащей пищи, то уровень холестерина в крови может повышаться и причинять вред организму. Избыточные количества холестерина откладываются в стенках сосудов в виде бляшек, которые могут ограничивать движение крови по сосуду, а также делают сосуды более жесткими (атеросклероз), что значительно повышает риск заболеваний сердца (ишемической болезни, инфаркта) и инсульта.
Для чего используется исследование?
- Чтобы оценить риск развития атеросклероза и проблем с сердцем.
- Для профилактики многих заболеваний.
Когда назначается исследование?
- Не реже одного раз в 5 лет всем взрослым старше 20 лет (обычно он входит в перечень стандартного набора тестов при профилактических осмотрах).
- Вместе с анализами на ХС ЛПНП, ХС ЛПОНП, ХС ЛПВП, триглицериды и с коэффициентом атерогенности – это так называемая липидограмма.
- Несколько раз в год, если предписана диета с ограничением животных жиров и/или принимаются лекарства, снижающие уровень холестерина (чтобы проверить, достигает ли человек целевого уровня холестерина и, соответственно, снижается ли риск сердечно-сосудистых заболеваний).
- Если в жизни пациента присутствует один или несколько факторов риска развития сердечно-сосудистых заболеваний:
- курение,
- определенный возрастной период (мужчины старше 45 лет, женщины старше 55 лет),
- повышенное артериального давление (140/90 мм. рт. ст и выше),
- повышенный уровень холестерина или сердечно-сосудистые заболевания у других членов семьи (инфаркт или инсульт у ближайшего родственника мужского пола моложе 55 лет или женского моложе 65 лет),
- ишемическая болезнь сердца,
- перенесенный инфаркт сердечной мышцы или инсульт,
- сахарный диабет,
- избыточная масса тела,
- злоупотребление алкоголем,
- прием большого количества пищи, содержащей животные жиры,
- низкая физическая активность.
- В 2-10 лет ребенку, в семье которого у кого-то были заболевания сердца в молодом возрасте или повышенный холестерин.
Что означают результаты?
Референсные значения (норма холестерина): < 5,2 ммоль/л.
Понятие «норма» не вполне применимо по отношению к уровню общего холестерина. Для разных людей с разным количеством факторов риска норма холестерина будет отличаться. Тест на общий холестерол (холестерин) используется для определения риска возникновения сердечно-сосудистых заболеваний, однако, чтобы определить этот риск для конкретного пациента наиболее точно, необходимо оценить все предрасполагающие факторы.
Согласно клиническим рекомендациям,1 расчет индивидуального риска проводится с использованием шкалы SCORE (Systematic Coronary Risk Evaluation).
«Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации, VII пересмотр. 2020».
«2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk».
Причины повышения уровня общего холестерина (гиперхолестеринемии)
Гиперхолестеринемия может быть результатом наследственной предрасположенности (семейная гиперхолестеринемия) или избыточного приема с пищей животных жиров. У большинства людей с повышенным холестерином в той или иной мере задействованы оба фактора.
Уровень холестерина является лишь одним из факторов риска сердечно-сосудистых заболеваний. Общая оценка этого риска осуществляется с учетом всех параметров, включая наличие сердечно-сосудистых заболеваний у пациента или его родственников, курение, повышенное артериальное давление, сахарный диабет, ожирение и др. Для пациентов, у которых присутствуют подобные факторы, целевые уровни общего холестерина составляют меньше 4 ммоль/л. Для более точного определения риска возникновения сердечно-сосудистых заболеваний назначают тест на холестерин липопротеинов низкой плотности (ХС ЛПНП).
Перед назначением лечения необходимо исключить другие причины повышения общего холестерина:
- холестаз – застой желчи, который может быть вызван заболеванием печени (гепатит, цирроз) или камнями в желчном пузыре,
- хроническое воспаление почек, приводящее к нефротическому синдрому,
- хроническая почечная недостаточность,
- снижение функции щитовидной железы (гипотиреоз),
- плохо вылеченный сахарный диабет,
- алкоголизм,
- ожирение,
- рак простаты или поджелудочной железы.
Причины понижения уровня общего холестерина (гипохолестеринемии)
- Наследственность.
- Тяжелое заболевание печени.
- Онкологические заболевания костного мозга.
- Повышенная функция щитовидной железы (гипертиреоз).
- Нарушения всасывания в кишечнике.
- Фолиево- или B12-дефицитная анемия.
- Распространенные ожоги.
- Туберкулез.
- Острые заболевания, острые инфекции.
- Хроническая обструктивная болезнь легких.
Что может влиять на результат?
Концентрация холестерина время от времени может изменяться, это нормально. Единичное измерение не всегда отражает обычный уровень, поэтому иногда может потребоваться пересдать анализ через 1-3 месяца.
Повышают уровень общего холестерина:
- беременность (тест на холестерин следует сдавать по меньшей мере через 6 недель после родов),
- длительное голодание,
- сдача крови в положении стоя,
- анаболические стероиды, андрогены, кортикостероиды,
- курение,
- прием пищи, содержащей животные жиры.
Снижают уровень общего холестерина:
- сдача крови в положении лежа,
- аллопуринол, клофибрат, колхицин, противогрибковые препараты, статины, холестирамин, эритромицин, эстрогены,
- интенсивная физическая нагрузка,
- диета с высоким содержанием полиненасыщенных жирных кислот.
Холестерин у современного человека считается главным врагом, хотя несколько десятилетий назад ему не придавали такого огромного значения. Увлекаясь новыми, не так давно придуманными продуктами, зачастую по своему составу очень далекими от тех, которые употребляли наши предки, игнорируя режим питания, человек зачастую не понимает, что основная доля вины за чрезмерное накопление холестерина и его вредных фракций лежит на нем самом. Не помогает бороться с холестерином и «сумасшедший» ритм жизни, предрасполагающий к нарушению обменных процессов и отложению излишков жироподобного вещества на стенках артериальных сосудов.
Что в нем хорошего и плохого?
Постоянно «ругая» это вещество, народ забывает, что оно человеку необходимо, поскольку приносит немало пользы. Что хорошего в холестерине и почему его нельзя вычеркивать из нашей жизни? Итак, его лучшие стороны:

- Вторичный одноатомный спирт, жироподобное вещество, называемое холестерином, в свободном состоянии совместно с фосфолипидами входит в состав липидной структуры клеточных мембран и обеспечивает их стабильность.
- Холестерин в человеческом организме, распадаясь, служит источником образования гормонов коры надпочечников (кортикостероидов), витамина D3 и желчных кислот, играющих роль эмульгаторов жиров, то есть, он является предшественником высокоактивных биологических веществ.
Но с другой стороны холестерин может быть причиной различных неприятностей:
- Холестерин является виновником желчнокаменной болезни, если его концентрация в желчном пузыре переходит допустимые границы, он плохо растворяется в воде и, достигнув точки осаждения, образует твердые шарики – желчные камни, которые могут закупоривать желчный проток и препятствовать прохождению желчи. Приступ нестерпимых болей в правом подреберье (острый холецистит) обеспечен, без больницы не обойтись.
-
формирование холестериновой бляшки со снижением кровотока и риском закупорки сосуда
Одной из главных отрицательных особенностей холестерина считают его непосредственное участие в образовании атеросклеротических бляшек на стенках артериальных сосудов (развитие атеросклеротического процесса). Эту задачу выполняют так называемые атерогенные холестерины или липопротеины низкой и очень низкой плотности (ЛПНП и ЛПОНП), на долю которых приходится 2/3 от общего количества холестерина плазмы крови. Правда, «плохому» холестерину пытаются противодействовать антиатерогенные липопротеины высокой плотности (ЛПВП), защищающие сосудистую стенку, однако их в 2 раза меньше (1/3 от общего количества).
Пациенты нередко между собой обсуждают плохие свойства холестерина, делятся опытом и рецептами, как его понизить, однако это может быть бесполезным, если все делать наобум. Несколько снизить уровень холестерина в крови (опять-таки – какого?) поможет диета, народные средства и новый образ жизни, направленный на укрепление здоровья. Для успешного решения вопроса, нужно не просто брать за основу общий холестерин, чтобы изменять его значения, необходимо разобраться, какую из фракций следует понизить, чтобы другие сами пришли в норму.
Как расшифровать анализ?
Норма холестерина в крови не должна превышать 5,2 ммоль/л, однако даже значение концентрации, приближающееся к 5,0, не может давать полной уверенности в том, что все у человека хорошо, поскольку содержание общего холестерина не является абсолютно достоверным признаком благополучия. Нормальный уровень холестерина в определенной пропорции составляют разные показатели, определить которые без специального анализа, называемого липидным спектром, невозможно.

В состав холестерина LDL (атерогенный липопротеин), кроме ЛПНП, входят липопротеины очень низкой плотности (ЛПОНП) и «ремнанты» (так называют остатки от реакции перехода ЛПОНП в ЛПНП). Все это может показаться очень сложным, однако, если разобраться, то расшифровку липидного спектра может осилить любой заинтересованный.
Обычно при проведении биохимических анализов на холестерин и его фракции выделяют:
- Общий холестерин (норма до 5,2 ммоль/л или менее 200 мг/дл).
- Основное «транспортное средство» эфиров холестерина – липопротеины низкой плотности (ЛПНП). Они у здорового человека имеют свои 60-65% от общего количества (или уровень холестерина LDL (ЛПНП + ЛПОНП) не превышает 3,37 ммоль/л). У тех пациентов, кого уже затронул атеросклероз, значения ХС-ЛПНП могут заметно увеличиться, что происходит за счет снижения содержания антиатерогенных липопротеинов, то есть, этот показатель более информативен в отношении атеросклероза, чем уровень общего холестерина в крови.
- Липопротеины высокой плотности (холестерин HDL или ХС-ЛПВП), которых в норме у женщин должно быть больше, чем 1,68 ммоль/л (у мужчин нижняя граница другая – выше 1,3 ммоль/л). В иных источниках можно встретить несколько отличные цифры (у женщин – выше 1,9 ммоль/л или 500-600 мг/л, у мужчин – выше 1,6 или 400-500 мг/л), это зависит от характеристики реагентов и методики проведения реакции. Если уровень холестеринов ЛПВП становится меньше допустимых значений, они не могут в полной мере защищать сосуды.
- Такой показатель как коэффициент атерогенности, который указывает на степень развития атеросклеротического процесса, но не является основным диагностическим критерием, рассчитывается по формуле: КА = (ОХ – ХС-ЛПВП) : ХС-ЛПВП, нормальные его значения колеблются в пределах 2-3.
Анализы на холестерины предполагают не обязательное выделение всех фракций по отдельности. Например, ЛПОНП можно легко вычислить из концентрации триглицеридов по формуле (ХС-ЛПОНП = ТГ : 2,2) или из общего холестерина вычесть сумму липопротеинов высокой и очень низкой плотности и получить ХС-ЛПНП. Возможно, читателю эти вычисления покажутся не интересными, ведь приведены они лишь с ознакомительной целью (иметь представление о составляющих липидного спектра). Расшифровкой в любом случае занимается врач, он же производит необходимые расчеты по интересующим его позициям.
И еще о норме холестерина в крови

Возможно, читатели сталкивались с информацией, что норма холестерина в крови составляет до 7,8 ммоль/л. Тогда они себе могут представить, что скажет кардиолог, увидев подобный анализ. Однозначно – он назначит весь липидный спектр. Поэтому еще раз: нормальным уровнем холестерина считается показатель до 5,2 ммоль/л (рекомендуемые значения), пограничным до 6,5 ммоль/л (риск развития ИБС!), а все, что выше, соответственно, повышенным (холестерин опасен в высоких цифрах и, вероятно, атеросклеротический процесс в разгаре).
Таким образом, концентрация общего холестерина в диапазоне значений 5,2 – 6,5 ммоль/л является основанием для проведения теста, определяющего уровень холестерина антиатерогенных липопротеинов (ЛПВП-ХС). Анализ на холестерин должен проводиться через 2 – 4 недели без отказа от диеты и применения медикаментозных средств, тестирование повторяют каждые 3 месяца.
О нижней границе
Все знают и говорят о высоком холестерине, пытаются его уменьшить всеми доступными средствами, но практически никогда не берут в расчет нижнюю границу нормы. Ее, как будто, нет. Между тем, низкий холестерин в крови может присутствовать и сопровождать довольно серьезные состояния:
- Длительное голодание до истощения.
- Неопластические процессы (истощение человека и поглощение из его крови холестерина злокачественным новообразованием).
- Тяжелые поражения печени (последняя стадия цирроза, дистрофические изменения и инфекционные поражения паренхимы).
- Болезни легких (туберкулез, саркоидоз).
- Гиперфункция щитовидной железы.
- Анемия (мегалобластная, талассемия).
- Поражения ЦНС (центральной нервной системы).
- Длительная лихорадка.
- Сыпной тиф.
- Ожоги со значительным поражением кожного покрова.
- Воспалительные процессы в мягких тканях с нагноением.
- Сепсис.
Что касается фракций холестерина, то у них тоже есть нижние границы. Например, снижение уровня холестерина липопротеинов высокой плотности за пределы 0,9 ммоль/л (антиатерогенных) сопутствует факторам риска ИБС (гиподинамия, вредные привычки, избыточный вес, артериальная гипертензия), то есть понятно, что у людей развивается склонность, потому что их сосуды не защищены, ведь ЛПВП становится непозволительно мало.
Низкий холестерин в крови, представляющий липопротеины низкой плотности (ЛПНП) отмечается при тех же патологических состояниях, что и общий холестерин (истощение, опухоли, тяжелые болезни печени, легких, анемии и т. д.).
Холестерин в крови повышен
Сначала о причинах повышенного холестерина, хотя, наверное, они и так всем давно известны:
- Наша еда и прежде всего – продукты животного происхождения (мясо, цельное жирное молоко, яйца, сыры всевозможных сортов), содержащие насыщенные жирные кислоты и холестерин. Повальное увлечение чипсами и всякими быстрыми, вкусными, сытными фаст фудами, насыщенными различными транс-жирами тоже ничего хорошего не сулит. Вывод: такой холестерин опасен и его потребление следует избегать.
- Масса тела – лишняя повышает уровень триглицеридов и снижает концентрацию липопротеинов высокой плотности (антиатерогенных).
- Физическая активность. Гиподинамия является фактором риска.
- Возраст после 50 лет и мужской пол.
- Наследственность. Иногда высокий холестерин – семейная проблема.
- Курение не то, чтобы сильно повышало общий холестерин, но зато хорошо снижает уровень защитной фракции (ХС – ЛПВП).
- Прием некоторых лекарственных препаратов (гормонов, диуретиков, бета-блокаторов).
Таким образом, нетрудно догадаться, кому в первую очередь назначают анализ на холестерин.
Болезни с повышенным холестерином

Коль столько сказано о вреде высокого холестерина и о происхождении подобного явления, то, наверное, нелишним будет отметить, при каких обстоятельствах этот показатель будет увеличиваться, поскольку они тоже в некоторой степени могут быть причиной повышенного холестерина в крови:
- Наследственные нарушения обменных процессов (семейные варианты, обусловленные расстройством метаболизма). Как правило, это тяжелые формы, отличающиеся ранним проявлением и особой устойчивостью к терапевтическим мероприятиям;
- Ишемическая болезнь сердца;
- Различная патология печени (гепатиты, желтухи не печеночного происхождения, механическая желтуха, первичный билиарный цирроз);
- Тяжелые заболевания почек с почечной недостаточностью и отеками:
- Гипофункция щитовидки (гипотиреоз);
- Воспалительные и опухолевые заболевания поджелудочной железы (панкреатит, рак);
- Сахарный диабет (трудно представить диабетика без высокого холестерина – это, в общем-то, редкость);
- Патологические состояния гипофиза со снижением продукции соматотропина;
- Ожирение;
- Алкоголизм (у алкоголиков, которые пьют, но не закусывают, холестерин-то повышен, а вот атеросклероз развивается не часто);
- Беременность (состояние временное, организм по истечении срока все наладит, однако диета и другие предписания беременной женщине не помешают).
Разумеется, в подобных ситуациях пациенты уже не думают, как понизить холестерин, все усилия нацелены на борьбу с основным заболеванием. Ну, а те, у кого еще все не так плохо, имеют шансы сохранить свои сосуды, но вот вернуть их в первоначальное состояние уже не получится.
Борьба с холестерином
Как только человек узнал о своих проблемах в липидном спектре, изучил литературу по теме, выслушал рекомендации врачей и просто знающих людей, его первое стремление – понизить уровень этого вредного вещества, то есть, начать лечение повышенного холестерина.
Самые нетерпеливые люди просят немедленно назначить им лекарственные средства, другие – предпочитают обойтись без «химии». Следует заметить, что противники лекарств во многом правы – нужно менять себя. Для этого пациенты переходят на гипохолестериновую диету и становятся немного вегетарианцами, чтобы освободить свою кровь от «плохих» компонентов и не допустить попадания с жирной пищей новых.
Еда и холестерин:

Человек меняет образ мыслей, он старается больше двигаться, посещает бассейн, предпочитает активный отдых на свежем воздухе, убирает вредные привычки. У некоторых людей стремление снизить холестерин становится смыслом жизни, и они начинают активно заниматься своим здоровьем. И это правильно!
Что нужно для успеха?
Кроме всего прочего, в поисках самого эффективного средства против холестериновых проблем, многие люди увлекаются чисткой сосудов от тех образований, которые уже успели осесть на стенках артерий и повредить их в некоторых местах. Холестерин опасен в определенной форме (ХС – ЛПНП, ХС – ЛПОНП) и его вредность состоит в том, что он способствует образованию атеросклеротических бляшек на стенках артериальных сосудов. Подобные мероприятия (борьба с бляшками), несомненно, имеет положительный эффект в плане общего очищения, предотвращения излишних накоплений вредного вещества, приостановки развития атеросклеротического процесса. Однако, что касается удаления холестериновых бляшек, то здесь придется несколько огорчить читателя. Однажды образовавшись, они уже никуда не уходят. Главное – не допустить формирования новых, а это уже будет успехом.
Когда дело заходит слишком далеко, народные средства перестают действовать, а диета уже не помогает, врач назначает препараты, снижающие холестерин (скорее всего, это будут статины).
Непростое лечение

Статины (ловастатин, флувастатин, правастатин и др.), уменьшая уровень холестерина, продуцируемого печенью пациента, снижают риск развития инфаркта мозга (ишемический инсульт) и миокарда, и, тем самым, помогают пациенту избежать летального исхода от этой патологии. Кроме этого, существуют комбинированные статины (виторин, адвикор, кадует), которые не только снижают содержание холестерина, вырабатываемого в организме, но и выполняют другие функции, например, снижают артериальное давление, влияют на соотношение «плохих» и «хороших» холестеринов.
Вероятность получить медикаментозную терапию сразу после определения липидного спектра возрастает у пациентов, имеющих сахарный диабет, артериальную гипертензию, проблемы с коронарными сосудами, поскольку риск получить инфаркт миокарда у них значительно выше.
Ни в коем случае нельзя следовать советам знакомых, всемирной паутины и других сомнительных источников. Медикаменты данной группы назначает только врач! Статины не всегда сочетаются с другими лекарственными препаратами, которые больной вынужден постоянно принимать при наличии хронических заболеваний, поэтому его самостоятельность будет абсолютно неуместной. Кроме этого, во время лечения повышенного холестерина доктор продолжает следить за состоянием больного, контролирует показатели липидного спектра, дополняет или отменяет терапию.

Кто первый в очереди на анализ?
Вряд ли можно ожидать липидный спектр в перечне первоочередных биохимических исследований, применяемых в педиатрии. Анализ на холестерин обычно сдают люди с некоторым жизненным опытом, чаще мужского пола и упитанного телосложения, обремененные наличием факторов риска и ранними проявлениями атеросклеротического процесса. В числе оснований для проведения соответствующих тестов находятся:
- Сердечно-сосудистые заболевания, и в первую очередь – ишемическая болезнь сердца (пациенты с ИБС о липидограмме осведомлены больше других);
- Артериальная гипертензия;
- Ксантомы и ксантелазмы;
- Повышенное содержание мочевой кислоты в сыворотке крови; (гиперурикемия);
- Наличие вредных привычек в виде табакокурения;
- Ожирение;
- Применение кортикостероидных гормонов, мочегонных препаратов, бета-блокаторов.
- Лечение препаратами, снижающими холестерин (статины).
Анализ на холестерин берут натощак из вены. Накануне исследования пациент должен придерживаться гипохолестериновой диеты и удлинить ночное голодание до 14 – 16 часов, впрочем, об этом его обязательно проинформирует врач.
Показатель общего холестерина определяют в сыворотке крови после центрифугирования, триглицериды тоже, а вот над осаждением фракций придется поработать, это более трудоемкое исследование, однако в любом случае о его результатах пациент узнает к концу дня. Что делать дальше – подскажут цифры и доктор.
Видео: о чем говорят анализы. Холестерин
Липидограмма – это лабораторный тест, определяющий уровень обмена жирами в организме на основе ряда параметров: общего холестерина, фракций ЛПВП (хороший холестерин) и ЛПНП (плохой холестерин) и триглицеридов. На основании результатов липидограммы оценивается риск развития атеросклероза и ишемической болезни сердца.
Что такое липидограмма? Зачем ее делать?
Результаты липидограммы свидетельствуют о жировых процессах в организме человека. Липиды (группа соединений, в которую входят жиры, стерины и воски, жирорастворимые витамины), фосфолипиды и другие вещества отвечают за водно-электролитный баланс организма. Их следующая важная роль – построение клеточных мембран и растворение необходимых для работы организма веществ, нерастворимых в воде.
Липидограмма позволяет определить четыре очень важных параметра, связанных с липидным обменом:
- общий холестерин;
- Холестерин ЛПНП;
- Холестерин ЛПВП;
- триглицериды.
Липидограмма – общие нормы
Интерпретировать результаты теста человеку без медицинского образования сложно, естественно что пациенты, получая результаты, не могут разобраться. Это связано с тем, что данные в интернете запутаны и расходятся не только в руководствах и в Интернете, но и в отдельных лабораториях.
Концентрации холестерина и триглицеридов указывают на риск сердечно-сосудистых заболеваний. И эти данные также сильно коррелируют с другими факторами – курением сигарет, диагностированными хроническими заболеваниями и т. д. В связи с этим результаты липидограммы всегда нужно оценивать индивидуально. На 60-летнего мужчину с сахарным диабетом 2 типа, курящего сигареты, будут распространяться одни нормы. На его ровесника, но не курящего и без сопутствующих заболеваний – другие.
Таблица 1. Общие нормы концентрации холестерина и триглицеридов в крови
| Показатель | Пол | Норма |
| Общий холестерин | <190 мг/дл | |
| Холестерин ЛПВП | женщины | не менее 45 мг/дл |
| мужчины | не менее 40 мг/дл | |
| Холестерин ЛПНП | <115 мг/дл | |
| Триглицериды | <150 мг/дл |
Проведение липидограммы требует от пациента подготовки около 3-х недель, без чего результаты не будут достоверными. Она заключается, среди прочего, в отказе от алкоголя и в соблюдении диеты.
Когда нужно сделать липидограмму?
Липидограмму можно сделать в частном порядке или по направлению от врача. Анализ применяется при диагностике ишемической болезни сердца и атеросклероза. Липидограмма позволяет рассчитать коэффициент атерогенности – уровень наличия отдельных липидов в организме, свидетельствующий о риске некоторых заболеваний, в первую очередь связанных с функционированием кровеносной системы.
Кому и когда нужно делать тест на липиды:
- Тестирование на холестерин обязательно для женщин старше 45 лет и для мужчин старше 35 лет. Если есть риск развития патологий, липидограмму необходимо выполнять с 20 лет.
- Жировой баланс должен полностью контролироваться людьми с диабетом.
- Обследование необходимо регулярно проводить больным с гипертонией, атеросклерозом, инфарктом, ишемическим инсультом, курильщикам.
- Ежегодное тестирование настоятельно рекомендуется пациентам, имеющим семейный анамнез сердечно-сосудистых заболеваний.
Липидограмма – как делают тест?
Для выполнения липидограммы достаточно небольшого образца крови, взятой из вены.
Обследование лучше всего проводить натощак, утром. Чтобы результат был правильным, последний прием пищи должен состояться за 12 часов до взятия крови. При этом важно не поститься за день до теста и не переедать, так как результат может быть ложным.
Нормы холестерина – почему они разные? Как врач узнает, какие нормы подходят для конкретного пациента?
Интерпретировать результаты липидограммы самостоятельно нельзя – ее можно неверно истолковать, что чревато последствиями – упущенным временем, неправильным лечением и т.д. Поэтому, получив бланк результатов, пациенты должны проконсультироваться с врачом общей практики или кардиологом.
Так выглядят рекомендации, но на практике дело обстоит по другому. Отличительная особенность большинства больных – нетерпение. Вооружившись результатами из лаборатории, пациенты хотят сначала самостоятельно оценить состояние здоровья, поэтому часами изучают лабораторные стандарты или ищут расшифровку липидограммы в интернете. В итоге получают разочарование – стандарты, представленные на разных сайтах, могут сильно отличаться друг от друга, как и стандарты из разных лабораторий.
Это связано с разными тестами, применяемыми в лабораториях, и разными рекомендациями. Одни авторы предпочитают указывать усредненные данные, вторые используют рекомендации российских специалистов, третьи берут европейские или американские данные.
Кроме этого, у пациентов разные нагрузки, поэтому рекомендуемый уровень холестерина разный. Нормы холестерина для курильщика или человека, перенесшего инсульт или инфаркт, будут отличаться от норм для человека с нормальным здоровьем.
Более того, пациентов с врожденной гиперхолестеринемией (наследственно высокий уровень холестерина в крови) лечатся иначе, чем диабетиков.
Результаты липидограммы включают концентрацию:
- плохого холестерина ЛПНП (липопротеинов низкой плотности);
- хорошего холестерина ЛПВП (липопротеин высокой плотности);
- триглицеридов (ТГ).
Чтобы понять, как расшифровать анализ, можно использовать рекомендации Европейского общества кардиологов относительно липидных расстройств. Европейские врачи используют систему SCORE (Systematic Coronary Risk Assessment). Эта система, представленная в виде калькулятора или таблицы, позволяет оценить 10-летний риск смерти от сердечно-сосудистых причин у людей без атеросклеротических сердечно-сосудистых заболеваний.
Он определяется на основании таких параметров, как:
- возраст;
- половая жизнь;
- курение;
- систолическое артериальное давление;
- общий холестерин.
Европейские кардиологи рекомендует значение 190 мг/дл как максимальный уровень холестерина в крови. Однако общего холестерина недостаточно для оценки риска сердечно-сосудистых заболеваний, важно, чтобы «плохой» холестерин ЛПНП не превышал рекомендуемого уровня. В таблице SCORE указаны данные для пациентов в возрасте от 40 до 70 лет.
Как использовать таблицу SCORE?
Найдите в таблице столбцы соответствующие полу, курению и возрасту, а затем определите горизонтальные линии, соответствующие систолическому артериальному давлению и уровню холестерина. Показатель на пересечении показывает сердечно-сосудистый риск гибели в течение следующих 10 лет, выраженный в процентах.
Таблица 2. Риск гибели от сердечно-сосудистых заболеваний
| Показатель | Степень риска | Рекомендуемый уровень ЛПНП |
| 10% и выше | определяется для людей, перенесших инфаркт или инсульт, имеющих сахарный диабет с органными осложнениями как очень высокий | рекомендуемый уровень ЛПНП-С ниже 1,8 ммоль/л (70мг/дл) |
| 5%-10% | определяется как высокий | рекомендуемый уровень ЛПНП-С ниже 2,6 ммоль/л (100 мг/дл) |
| 1%-5% | умеренные риски | рекомендуемый уровень ЛПНП-С ниже 3 ммоль / л (115 мг/дл) |
| ниже 1% | риск определяется как низкий | рекомендуемый уровень как для умеренного риска |
В случае «хорошего» холестерина ЛПВП его минимальные значения в крови составляют 40 мг/дл для мужчин и 45 мг/дл для женщин. Чем его больше, тем лучше.
Уровень холестерина нужно рассматривать шире – важно модифицировать все факторы, усиливающие развитие атеросклероза. Может случиться так, что, несмотря на нормальный уровень общего холестерина, следует рекомендовать лечение, направленное на нормализацию липидов, например, когда предполагаемый риск высок, а уровень ЛПНП-С составляет 145 мг/дл.
Акцент в лечении любых нарушений делается на отказ от курения, снижение артериального давления, снижение веса, правильное питание, регулярную физическую активность.
Анализ крови на липидный комплекс

Комплексное исследование позволяет вести динамическое наблюдение за пациентами, страдающими гипертонией, ишемической болезнью сердца, сахарным диабетом, болезнями почек, атеросклерозом сосудов и сердца, а также необходимо для контроля над проводимой гиполипидемической терапией и при соблюдении гиполипидемической диеты.
Что входит в диагностический комплекс
В липидный комплекс входят следующие основные показатели, позволяющие проанализировать протекающий в организме жировой обмен:
Холестерин. Представляет собой сложную молекулу, в составе которой отмечаются липиды и полициклический спирт. Значительная часть холестерина (порядка 70%) образуется в печени, остальное его количество (30%) организм получает вместе с поступающей в него пищей, имеющей животное происхождение. Холестерин, находясь в мембране всех клеток, выполняет важнейшие функции. Он необходим для нормального функционирования тканей, принимает участие в процессах синтеза желчных кислот, гормонов, без него невозможен метаболизм ряда витаминов (А, D, Е). В русле крови холестерин циркулирует, находясь в составе липопротеинов.
ЛПВП (липопротеиды высокой плотности, альфа-липопротеиды). Липиды данной группы представлены в организме человека триглицеридами, фосфолипидами, жирными кислотами и холестерином. Второе их название — альфа-липопротеиды. Они не растворимы в воде и переносятся в русле крови в комплексе с протеинами. Основное предназначение ЛПВП заключается в переработке накопившегося в клетках свободного холестерина и последующей его транспортировки в печень или передаче ЛПОНП, вследствие чего последние трансформируются в ЛПНП. В этой связи ЛПВП именуют «хорошим холестерином».

ЛПОНП (липопротеиды очень низкой плотности, пре-бета-липопротеиды). Это один из самых агрессивных видов холестерина. При избыточном уровне ЛПОНП происходит отложение холестерола в виде бляшек на стенках сосудов, препятствующих нормальному движению крови. Помимо этого, под действием холестерина сосуды становятся более жесткими (характерно для атеросклероза), что в значительной мере увеличивает вероятность развития патологий сердца. Также ЛПОНП являются переносчиками триглицеридов, высокая концентрация которых также способствует возникновению атеросклероза.
Триглицериды. Представляют собой молекулы нейтрального жира, необходимые организму человека в качестве естественного источника энергии. Уровень триглицеридов позволяет оценить жировой обмен. Они поступают с пищей, процесс их всасывания происходит в тонком кишечнике, после чего метаболизируются в печени. Далее они проникают в русло крови и переносятся в жировую ткань, где откладываются. Когда организму не хватает энергии, он начинает использовать данные отложения. Данный процесс поступления триглицеридов и их последующая утилизация в норме находится в балансе.
Индекс атерогенности. Данный показатель применяется для оценки степени вероятности возникновения и последующего прогрессирования патологий сосудов и сердца. Он рассчитывается путем установления разницы между общим холестеролом и ЛПВП. Превышение предельно допустимых границ является свидетельством высокого риска заболеваний сердечно-сосудистой системы.
Риск ИБС 1. Главное предназначение данного показателя – раннее выявление пациентов, входящих в группу повышенного риска по развитию инфаркта. Помогает для своевременной профилактики патологии, назначения требуемого лечения и предотвращения осложнений.
Риск ИБС 2. ИБС возникает по причине атеросклероза сосудов, закупорки тромбом артерии, снабжающей сердца, что приводит к развитию тяжелых поражений сердца. Назначается пациентам с клиническими симптомами острой сердечной недостаточности, повышенного артериального давления, инфаркта миокарда и стенокардии.
Когда назначают анализ
Терапевт или кардиолог назначают липидный комплекс в следующих случаях:
при проведении профилактического обследования людей (после достижения возраста 20 лет анализ на установление концентрации липидов в крови рекомендуется проводить каждые 5 лет);
- при наличии факторов риска, увеличивающих вероятность развития заболеваний сердца и сосудов (избыточная масса тела, курение, повышенные показатели артериального давления, нарушения обмена углеводов);
- при повышенных значениях общего холестерина;
- при наличии в анамнезе высокой концентрации холестерина;
- при мониторинге эффективности гиполипидемической диеты;
- при контроле за результативностью терапии, проводимой пациентам с диагностированной дислипидемией.
Также липидный комплекс назначается пациентам, страдающим ожирением или имеющим избыточный вес, а также лицам с нарушенным обменом веществ и с установленным гипотиреозом.
Подготовка
Перед сдачей анализа крови на липидный комплекс пациентам рекомендуется соблюдать следующие правила:
- кровь сдается в медицинском учреждении, утром и строго натощак. За 8 часов до анализа нельзя употреблять пищу. В день процедуры разрешено пить обычную воду;
- за 2-3 дня до тестирования нельзя допускать пищевые перегрузки. Из питания должна быть исключена жирная, а также жареная пища;
- за день до анализа запрещен прием гиполипидемических лекарственных средств. Требуется свести к минимуму физические нагрузки и перенапряжение психоэмоционального характера;
- за несколько часов до процедуры (как минимум за 2 часа) запрещено курить;
- не рекомендуется проводить сдачу биоматериала сразу после флюорографии, рентгена, массажа или физиопроцедур. Требуется выждать временной интервал в 7 дней;
- липидный комплекс проводится не ранее чем спустя 14 дней после завершения курсового приема медикаментов или до его прохождения;
- обо всех препаратах, которые обследуемый принимает на момент тестирования, необходимо сообщать врачу.
Метод исследования

Расшифровка результатов
Уровень холестерина в крови должен быть менее 5.2 ммоль/л.
Корректный показатель ЛПВП находится в диапазоне 1,02 – 1,72 ммоль/л.
Уровень ЛПНП по итогам тестирования определяют по степеням, а именно:
- оптимальная степень – 0.3 – 2.4 ммоль/л;
- степень, близкая к оптимальной – 2.5 – 3.1 ммоль/л;
- пограничная к высокой степени – 3.2 – 3.9 ммоль/л;
- высокая степень – 4 – 4.8 ммоль/л;
- очень высокая степень – выше 4.8 ммоль/л.
Предельно допустимым значением ЛПОНП является 0.8 ммоль/л.
Триглицериды в крови в норме не превышают 1.7 ммоль/л.
Индекс атерогенности должен находится в пределах от 2.2 до 3.5.
Риск ИБС 1 и Риск ИБС 2 определяется по специальной шкале SCORE. При этом также учитываются такие параметры, как: показатели систолического артериального давления, возраст обследуемого, наличие или отсутствие вредной привычки в виде курения, уровень в крови общего холестерина, липопротеинов и триглециридов.

Содержание:
Общий анализ на холестерин
Основа диагностики нарушений липидного обмена и показателей холестерина в крови. Для анализа берется венозная кровь. Здоровому человеку старше 25 лет рекомендуется не чаще одного раза в пять лет, для контроля состояния здоровья. При выявлении отклонений от нормы врач может назначить регулярный мониторинг показателей холестерина в крови. Общий холестерин показывает содержание в крови холестерина без деления его на так называемый «плохой» и «хороший». Норма показателей колеблется в зависимости от пола и возраста.

Расшифровка анализа на холестерин
Допустимое значение содержания холестерина в крови:
таблица расшифровки анализа крови на холестерин для женщин
| Возраст | Норма (в ммоль/л) |
| 25-35 | 3,37-5-96 |
| 35-40 | 3,63-6,27 |
| 40-50 | 3,81-6,53 |
| 50-60 | 4,45-7,77 |
| 60-70 | 4,45-7,69 |
| Старше 70 | 4,48-7,25 |
таблица расшифровки анализа крови на холестерин для мужчин
| Возраст | Норма (в ммоль/л) |
| 25-35 | 3,44-6,58 |
| 35-40 | 3,78-6,99 |
| 40-50 | 3,91-7,15 |
| 50-60 | 4,09-7,17 |
| 60-70 | 4,12-7,15 |
| Старше 70 | 3,73-7,86 |
Анализ на общий на холестерин можно сдавать отдельно или в составе развернутого анализа крови. В результате теста этот анализ обозначается аббревиатурой ОХ или латинским сокращением Cho или Chol (Cholesterin).
Как правильно подготовиться к сдаче анализа на холестерин

Для получения наиболее достоверного результата, следует провести предварительную подготовку к анализу на холестерин:
1. Кровь сдают из вены, строго натощак
2. Последний прием пищи должен быть не раньше 12-14 часов перед анализом
3. Минимум за сутки до сдачи анализа следует отказаться от употребления алкоголя
4. От двух недель перед анализом рекомендуется сохранять привычный режим питания
5. За 10 минут до забора крови на холестерин следует спокойно посидеть
6. Накануне анализа избегайте стрессовых ситуаций, откажитесь от активного отдыха и занятий спортом
7. За двое суток до забора крови не ешьте сладкое
8. За неделю до сдачи анализа прекратите прием медицинских препаратов. Если прием лекарств отменить нельзя, оповестите медицинского работника о том, как и какие медикаменты принимаете
9. Воздержитесь от курения за 2 часа до забора крови
10. За 2, а лучше 3 недели откажитесь от приема препаратов, нормализующих уровень холестерина в крови.
Например, Lactoflorene® ХОЛЕСТЕРОЛ при регулярном употреблении может снизить уровень общего холестерина в крови на 17%. Такой результат очень хорош для лечения и профилактики провоцируемых холестерином заболеваний, однако анализ крови на холестерин такая эффективность Lactoflorene® ХОЛЕСТЕРОЛ делает недостоверным. Не важно, какую форму выпуска Lactoflorene® ХОЛЕСТЕРОЛ вы принимаете: в порошке или таблетках, действует препарат одинаково, поскольку состав Lactoflorene® ХОЛЕСТЕРОЛ имеет комплекс эффективных в борьбе с повышенным холестерином компонентов. Соединение живых бифидобактерий, природного статина — красного ферментированного риса, витамина PP и антиоксиданта — коэнзима Q10, комплексно выравнивают баланс плохого и хорошего холестерина, при этом снижая и общий уровень содержания холестерина в крови.
Липидограмма, или липидный профиль

Так принято называть расширенный анализ на холестерин, которые имеет развернутые показатели и демонстрирует наличие в крови не только общего количества холестерина, но и разных липидов: ЛПВП – липопротеины высокой плотности или «хороший холестерин», ЛПНП – липопротеины низкой плотности или «плохой холестерин», ЛПОНП – липопротеины очень низкой плотности, а также триглицериды и коэффициент атерогенности.
ЛПВП (HDL) — участвует в процессах метаболизма, помогает выводить холестерин из сердечно-сосудистой системы, а также
ЛПНП (LDL) и ЛПОНП (VLDL) — может оседать на стенках сосудов, что приводит к заболеваниям сердечно-сосудистой системы.
Триглицериды (TG) — жиры, участники метаболизма и энергетического обмена. Не влияют на уровень холестерина, однако в купе с общим анализом на холестерин демонстрируют риск развития сердечно-сосудистых заболеваний.
Коэффициент или индекс атерогенности — помогает оценивать вероятность возникновения отложений на стенках сосудов и риска развития атеросклероза.
таблица нормы показателей липидограммы
| Показатель | Норма (в ммоль/л) |
| Общий холестерин | 3,2-5,6 |
| Триглецериды | 0,41-1,8 |
| ЛПНП- для мужчин – для женщин | 2,25-4,82 1,92-4,51 |
| ЛПОНП | 0,26-1,04 |
| ЛПВП – для мужчин – для женщин | 0,7-1,710,86-2,28 |
| Коэффициент атерогенности | 2,2-3,5 |
Что покажет анализ на холестерин
Прочитать анализ крови в общих чертах может каждый пациент. Так по показателям липидограммы можно заподозрить:
– Гиперхолестеринемию при превышении показателей общего холестерина границы в 5 ммоль/л. Это сигнал, что в организме могут образовывать атеросклеротические отложения и холестериновые бляшки. Такие состояния опасны для здоровья сердечно-сосудистой системы и могут привести к необратимым последствиям: инфаркт, инсульт, ишемия.
– Гиперлипидемию при высокой концентрации липидов, то есть общий холестерин выше 5 ммоль/л, а триглицериды выше 1,8 ммоль/л. Говорит о нарушениях жирового обмена, что в итоге может стать причиной атеросклероза, тромбоза и других заболеваний сердечно-сосудистой системы.
– Гипертриглицеридемию или нарушения липидного обмена — при увеличенной концентрации триглицеридов, свыше 1,8 ммоль/л. Помимо нарушений липидного баланса Гипертриглицеридемия говорит о возможном наличии у пациента ожирения, сахарного диабета, гипотиреоза, почечной недостаточности, аутоиммунных и других заболеваний.
– Снижение уровня холестерина при экстремально низких показателях холестерина в крови, ниже 3 ммоль/л. Может говорить о циррозе печени, анемии, злокачественных опухолях в печени, гипертиреозе, заболеваниях легких и других патологиях.
Корректно детализировать анализ крови на холестерин, и с учетом анамнеза диагностировать то или иное заболевание может врач. Пациентам достаточно ориентироваться в показателях крови для мониторинга уровня холестерина при лечении и профилактике сердечно-сосудистых заболеваний.
ХОЛЕСТЕРИН ПОД КОНТРОЛЕМ С
ХОЛЕСТЕРОЛ
СПОСОБСТВУЕТ ПОДДЕРЖАНИЮ
НОРМАЛЬНОГО УРОВНЯ ХОЛЕСТЕРИНА
- профилактика и поддержание нормального уровня холестерина в крови
- контроль уровня холестерина у людей с умеренной гиперхолестеринемией
- снижение риска возникновения сердечно-сосудистых заболеваний
- профилактика и поддержание нормального функционирования сердечно-сосудистой системы
произведено в италии

Биохимический анализ крови — достаточно подробное исследование, которое позволяет выявить многие заболевания. Поскольку проблемы с сердцем и инсульты все больше молодеют, врачи рекомендуют исследовать кровь на уровень липопротеидов регулярно, особенно с возрастом.
Не каждый пациент способен расшифровать полученные на руки результаты. Ведь мало кто знает, какими под какими буквами и аббревиатурами скрываются липопротеиды. Рассказываем, как обозначен холестерин в анализе крови.
Холестерин в анализе крови
В простейшем исследовании крови на биохимию подсчитывается лишь суммарный показатель холестерола. Чтобы отдельно подсчитать соотношение липопротеидов высокой и низкой плотности (хороший и вредный холестерин), необходимо отдельно делать липидограмму.

«Полезный холестерин» очищает сосуды от холестериновых бляшек, препятствует образованию тромбов. «Вредный холестерин» — это липопротеиды с низким показателем плотности. Они остаются на стенках сосудов и провоцируют возникновение бляшек, ведущих к сужению канала, а затем к различным сердечным патологиям, вплоть до инфаркта.
Внимание! Суммарная плотность липопротеидов обоих видов обозначается как холестерол. Но для здоровья важно соотношение двух данных веществ в крови человека.
Показатели нормы
Общая сумма содержания липопротеидов имеет свои показатели нормы и меняется с возрастом. У младенцев это значение не должно превышать 3,3 ммоль/л. У остальных людей:
- до 12 месяцев — 1,81-4,53 ммоль/л;
- до 12 лет — 3,1–5,18 ммоль/л;
- 13–17 лет — 3,11–5,44 ммоль/л;
- взрослые — до 5,2 ммоль/л.
Внимание! Расшифровкой полученных данных должен заниматься специалист, который подскажет, в норме ли уровень холестерина, и что делать, если параметры вещества превышают допустимый показатель.
Как записывают холестерин?
Специалисты в области медицины фиксируют все обозначения на латыни. Иногда встречаются буквенные записи на русском языке – ЛПВП или ЛПНП. Первое — полезное вещество, а второе — вредное.
На латыни обозначения выглядят по-другому:
- Суммарный показатель — Chol (сholesterol), TC (тотал cholesterol).
- HDL (high density lipoprotein) — вещество высокого уровня плотности, полезное вещество, ЛПВП.
- LDL — вещество низкого уровня плотности, вредное вещество, в русском обозначении ЛПНП.
- TG – производные глицерина.
- IA — важный показатель антерогенности (уточняет, как соотносятся в крови ЛПВП и ЛПНП).
На каком именно языке, на русском или на латинском, проставлено обозначение, не столь важно. Зачастую это зависит от лаборатории, где проводится анализ.
Как подготовиться к анализу?
Чтобы показатели были максимально правдивы, необходимо качественно подготовиться к исследованию. Все подробности объясняет лечащий врач, но лучше их знать. Перед сдачей крови надо:
- за 8 часов отказаться от пищи;
- воздержаться от курения в течение трех часов;
- успокоиться и не подвергаться воздействию стрессов;
- в кабинет войти с максимально ровным дыханием;
- за стуки до сдачи анализа прекратить прием жирной и соленой пищи.
Существует несколько заболеваний, при которых нужно обязательно сдавать анализ на холестерин несколько раз в год. К ним относятся:
- сахарный диабет;
- патологии сердца и сосудов;
- ожирение;
- гипертония.
Внимание! Женщинам и мужчинам старше 45 лет сдавать анализ крови на chol следует хотя бы раз в год, чтобы предотвратить появление сердечно-сосудистых заболеваний или распознать их на ранней стадии.


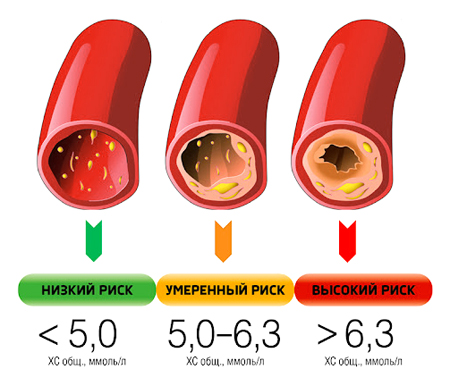



 при проведении профилактического обследования людей (после достижения возраста 20 лет анализ на установление концентрации липидов в крови рекомендуется проводить каждые 5 лет);
при проведении профилактического обследования людей (после достижения возраста 20 лет анализ на установление концентрации липидов в крови рекомендуется проводить каждые 5 лет);

