ГБОУ
ВПО Башкирский Государственный
Медицинский университет
История болезни
ФИО:
Дата
поступления больного:13.02.12
Палата
№ 206
Клинический
диагноз: Острый рецидивирующий
панкреатит.Панкреонекроз.Псевдокиста
головки поджелудочной железы.
Сопутствующие
заболевания: Хронический поверхностный
гастродуоденит.
Дата
курации студентом: 19.03.12
Куратор:
студентка группы П404В
Галяутдинова
А.И.
Уфа,
2012 г
ПАСПОРТНЫЕ
ДАННЫЕ:
-
Ф.И.О.
-
Возраст
27 лет -
Место
работы: водитель -
Место
жительства г.Ульяновск -
Дата
и время поступления в клинику: 27. 12. 09
г 11.00 -
Направлен
ПСП-2 -
Предварительный
диагноз: Острый панкреатит. -
Клинический
диагноз: Острый рецидивирующий
панкреатит.Панкреонекроз. -
Сопутствующие
заболевания: Хронический поверхностный
гастродуоденит. -
Осложнения
в течение заболевания: отсутствуют -
Назначение
операции: лапаротомия -
Исход:
Благоприятный
ЖАЛОБЫ
БОЛЬНОГО
Жалобы
на боли в эпигастральной и пупочной
областях, средней интенсивности,
опоясывающего характера, тяжесть в
левом подреберье, возникающие через 1
час после приема пищи, тошноту, рвоту,не
приносящую облегчения.
ANAMNESIS
MORBI
24
декабря 2009 года почувствовал резкую
боль в области эпигастрия ,больше
слева,так же тошноту.В течении дня была
рвота,не приносящая облегчения.За
мед.помощью не обращался.Боль купировал
приемом димедрола (5тб).На следующий
день обратился в поликлинику, но от
госпитализации в больницу отказался.26
числа боли продолжались,принимал
самостоятельно таблетки димедрола.27
числа утром,всвязи с общим ухудшением
состояния вызвал бригаду скорой мед.
помощи и был доставлен в приемный покой
МУЗ УГКБСМП.По прибытии был госпитализирован
в хирургическое отделение .После осмотра
дежурным хирургом был поставлен
предварительный диагноз-острый
рецидивирующий панкреатит и назначено
дополнительное обследование.Результаты
УЗИ: Острый панкреатит.Псевдокиста
головки поджелудочной железы.ФГДС:хронический
поверхностный гастродуоденит.В ОАМ
белок.лекоцитурия,эритроцитурия.Диастаза
мочи 140(повышена).До дня курации больной
получал консервативное лечение.; 4 января
2010 года случилось резкое ухудшение
состояния..Диастаза мочи поднялась до
280. ,общий билирубин до 61,5 ммоль/л,из него
прямого 34.2 ммоль/л.
6
января больной пришел в стабильное
состояние.По результатам УЗИ :острый
панкреатит,деструкция паренхимы
поджелудочной железы.
Известно
, что с аналогичными жалобами обращался
в 2001 году,поставлен диагноз острый
панкреатит. тогда впервые появились
тупые боли в эпигастральной области, а
также возникла тошнота и рвота. В 2005
году-острый рецидивирующий панкреатит.
Данных
обьективного исследования-при глубокой
пальпации незначительная болезненность
в области эпигастрия и левом подреберье.
ANAMNESIS
VITAE
родился
в 1981 году, в городе Ульяновске, в семье
рабочего. Материально-бытовые условия
в детские годы были удовлетворительными.
В школу пошёл в возрасте 7 лет, учился
удовлетворительно. Окончил 11 классов
после чего поступил в ПТУ ,но не окончил.
В 2000 году служил в армии.С 2002 года работает
водителем.. Не женат. В данный момент
материально-бытовые условия
удовлетворительные.
Из перенесённых
заболеваний отмечает грипп, ангину,
ОРВИ, ветряную оспу. Операций не
проводилось. Туберкулёз и венерические
заболевания отрицает.
В
анамнезе- сахарный диабет.
Непереносимости
лекарственных средств не отмечает. Со
слов больного: алкоголь употребляет
умеренно. Курит.
Наследственность не
отягощена.
STATUS
PRAESENTS
Общее состояние больного на момент
осмотра удовлетворительное, положение
активное, сознание ясное, выражение
лица спокойное. Телосложение правильное,
конституция астеническая..
Вес 70 кг,
рост 180 см, температура тела в подмышечной
впадине 36,7 0 С.
Кожа бледно-розовая,
без пигментаций. Сыпей, трещин, геморрагий,
расчёсов нет. Видимых опухолей нет.
Влажность кожи умеренная, её эластичность
и тургор тканей сохранены. Ногти и волосы
без патологических изменений.
Видимые
слизистые розового цвета, без высыпаний,
влажные.
Подкожная жировая клетчатка
недостаточно развита, толщина кожной
складки в области угла лопатки один
сантиметр.
Отеков
нет. Крепитации, болезненности при
пальпации нет.
Лимфатические узлы —
затылочные, околоушные, подчелюстные,
подбородочные, шейные, надключичные,
подключичные, подмышечные, локтевые,
паховые, подколенные, не пальпируются,
кожа над ними без изменений.
Мышцы
развиты равномерно, тонус их сохранен,
сила не уменьшена. Контрактур, уплотнений
в мышцах нет..
Кости без патологических
изменений. Искривлений позвоночника,
за исключением физиологических, нет.
Болезненности при пальпации, перкуссии
костей нет.
Суставы обычной формы,
безболезненны, кожа над ними без
изменений. Движения в суставах сохранены
в полном объёме, без хруста, свободные.
Болезненности при пальпации суставов
нет.
Нервно-психический
статус:
Сознание ясное, речь внятная. Больной
ориентирован в месте, пространстве и
времени. Сон и память сохранены. Со
стороны двигательной и чувствительных
сфер патологии не выявлено. Походка без
особенностей. Сухожильные рефлексы без
патологии. Оболочечные симптомы
отрицательные. Зрачки расширены, живо
реагируют на свет. Адекватен во времени
и пространстве
Сердечно-сосудистая
система
Границы
сердечной тупости в норме.Тоны сердца
ясные,ритмичные.
АД
120/80, Ps=ЧСС=72 уд/мин.ритмичный,удовлетворительных
качеств.
Дыхательная
система
На
момент курации носовое дыхание не
затруднено. Отделяемого из носа нет.
Грудная клетка симметрична, правильной
цилиндрической формы, обе ее половины
равномерно участвуют в акте дыхания.
Дыхание ритмичное, ЧДД=18 в 1 мин.
При
пальпации грудная клетка безболезненна,
нормальной резистентности.
Перкуторно
над всей площадью проекции легких
определяется ясный легочный звук.
Границы
легких не изменены.
Аускультативно
над всей поверхностью легких
определяется везикулярное дыхание.
Хрипов
нет.
Пищеварительная
система
На
момент курации слизистая полости рта
розового цвета, десны без патологических
изменений. Язык влажный, обложен беловатым
налетом. Десны без патологических
изменений. Зубы кариозные.
Патологических
изменений небных миндалин нет.
Живот
не вздут. Форма живота не изменена, при
осмотре живот симметричен, пупок втянут,
равномерно участвует в акте дыхания.
Пальпация.
Поверхностная по Образцову – Стражеско
безболезненна, живот мягкий. Грыжевых
выпячиваний не обнаружено. Симптом
Щеткина – Блюмберга отрицательный.
Симптом
Керте(умеренное напряжение мыщц в
надчревной области), Мейо-Робсона(болезненность
в левом реберно-позвоночном
углу)отрицательные. Симптом Мондора,
Воскресенского,– отрицательные.
При
глубокой пальпации живота
выявлена незначительная болезненность
в области левого подреберья и эпигастральной
области.Напряжение брюшной стенки
отсутствует.
В
левой подвздошной области пальпируется
сигмовидная кишка.диаметром 2
см,подвижная,эластичная,безболезненная,не
урчит.В правой подвздошной области
пальпируется слепая кишка-2 см в
диаметре,мягкая,подвижная.безболезненная,не
урчит.Остальные отделы толстой кишки
не пальпируются.При перкуссии области
живота-тимпанический звук.Перистальтика
кишечника активная.Шум трения брюшины
отсутствует.Стул оформленный.1 раз в
сутки.
Печень
у края реберной дуги, селезенка не
пальпируется.Правая акромиальная.лопаточная
точки безболезненны,симптомы
Мерфи,Кера,Ортнера, френикус-отрицательные.размеры
печени по данным перкуссии по Курлову
9см*8см*7см.
Размеры
селезенки –длинник по 10 ребру 6
см,поперечник 4 см.
Мочевыделительная
система
Визуально
область поясницы не изменена. Симптом
поколачивания отрицательный с обеих
сторон. При глубокой пальпации почки
малоподвижны, гладкие, эластической
консистенции.
При
осмотре, пальпации и перкуссии
области мочевого пузыря патологии
не выявлено
Мочеиспускание
произвольное, безболезненное, цвет мочи
соломенно-желтый, прозрачная.
Половые
органы развиты по мужскому типу,
соответственно возрасту.
STATUSLOCALIS
Осмотр:
живот симметричный с обеих сторон, не
вздут, брюшная стенка в акте дыхания
участвует. Венозной сети и перистальтики
не видно, послеоперационных рубцов нет,
стрий нет, видимых объемных образований
нет.
Перкуссия:
печень:
размеры по Курлову: 9*8*7см
селезенка:
поперечный размер 10см
Поперечный
размер- 4 см
Пальпация:
При поверхностной пальпации передняя
брюшная стенка не напряжена, безболезненна,
локальных объемных образований нет.
Диастаз и грыжевых ворот не обнаружено.
При глубокой пальпации в левой подвздошной
области определяется безболезненная,
ровная, плотноэластической консистенции
сигмовидная кишка,слева- слепая .
Поперечно-ободочная кишка не пальпируется.
Аускультация:
Перистальтика кишечника активная.
Специальные
приемы исследования:
симптомы Керте, Воскресенского,
Мейо-Робсона отрицательные. Симптом
Шеткина-Блюмберга отрицательный.
СВоДКА
ПАТОЛОГИЧЕСКИХ ДАННЫХ
На
основании жалоб,данных анамнеза,осмотра
выставлен
ПРЕДВАРИТЕЛЬНЫЙ
ДИАГНОЗ
Острый рецидивирующий панкреатит.
ПЛАН
ОБСЛЕДОВАНИЯ:
I.
Лабораторные методы исследования
1)
Общий анализ крови
2) Общий анализ
мочи
3)
Биохимический анализ крови
4) Анализ
мочи на диастазу
5)Кровь
на сахар
II.
Инструментальные методы исследования
6) УЗИ органов брюшной полости
7) ЭКГ
8)ФГДС
ОАК
|
28.12.09 |
6.01.10 |
11.01.10 |
16.01.10 |
норма |
|
|
Hb |
155г/л |
146 |
150 |
153 |
140-160 |
|
ЦП |
0,9 |
0,89 |
0,9 |
0,9 |
0,85-1 |
|
Эритроциты |
4,52х10^1/л |
4,39 |
4.82 |
4,85 |
3.7-5 |
|
Лейкоциты |
7,9х |
6,2 |
9 |
8,5 |
6-10 |
|
П/я |
7 |
11 |
3 |
4 |
1-4 |
|
С/я |
72 |
77 |
71 |
71 |
45-70 |
|
Эозинофилы |
1 |
1 |
4 |
2 |
0-1 |
|
Базофилы |
— |
1 |
— |
0-2 |
|
|
Лимфоциты |
11 |
6 |
15 |
16 |
18-40 |
|
Моноциты |
9 |
5 |
7 |
6 |
6-8 |
|
СОЭ |
6 |
23 |
27 |
31 |
2-10 |
ОАМ
|
14.05.04 |
5.01.10 |
8.01.10 |
норма |
|
|
Цвет |
Нас.- |
Нас.- |
Св-желтый |
Св-желт. |
|
Прозрачность |
полная |
полная |
полная |
полная |
|
Отн. |
1025 |
1026 |
1020 |
1010-1025 |
|
Реакция |
Кислая |
Кислая |
Слабо-кислая |
Сл-кислая/нейтрал |
|
Белок |
0,05 |
0,033 |
0 |
0 |
|
Глюкоза |
0 |
0 |
0 |
0 |
|
Лейкоциты |
3-4-5 |
2-3 |
1-2 |
0-1 |
|
Эритроциты |
4-6 |
2-3 |
0 |
0 |
|
Слизь |
+ |
— |
+ |
-/+ |
Биохимия
крови
|
показатель |
28.12.09 |
5.01.10 |
10.01.10 |
норма |
|
глюкоза |
4,9 |
5,41 |
5,6 |
3,3-6,0 |
|
мочевина |
4,9 |
11,5 |
5,8 |
4.3-8,9 |
|
креатинин |
120 |
277мкм/л |
66 |
35-133 |
|
Билирубин Прямой непрямой |
11,97мм/л |
61,55 34,2 27,35 |
12 |
До |
|
Белок |
78г/л |
44г/л |
71г/Л |
65-85 |
|
Na K |
3,8 144 |
4,8 139,2 |
4-5,7 141-155 |
|
Диастаза |
140 |
280 |
160 |
16-64ед |
4)
Электрокардиограмма от 26,12,09
Ритм
синусовый, частота сердечных сокращений
72 в минуту,
ЭКГ без патологии.
5)
УЗИ от 28,12,09
Желчный
пузырь без патологии.
Почки
без особенностей
Поджелудочная железа
увеличена: головка – 45*57 мм,см, тело — 17
мм, хвост -24 мм. Контуры железы неровные,
структура мелкоячеистая,в головке
жидкостное образование 50*40мм с
мелкодтсперсным содержимым,тонкими
перегородками,стенки 2 мм.
Заключение:Острый
панкреатит.Псевдокиста головки
поджелудочной железы.
3.01.10
Желчный
пузырь без патологии.
Почки
без особенностей
Поджелудочная железа
увеличена: головка – 48*55мм,см, тело — 17
мм, хвост -24 мм. Контуры железы неровные,
структура мелкоячеистая,в головке
жидкостное образование 53*47мм с
мелкодисперсным содержимым,тонкими
перегородками,стенки 2 мм.Свободной
жидкости в брюшной полости не обнаружено.
Заключение:Острый
панкреатит.Псевдокиста головки
поджелудочной железы.
07.01.10
Желчный
пузырь без патологии.
Почки
без особенностей
Поджелудочная железа:
головка –25 мм,, тело — 21мм, хвост -20 мм.
Головка с выраженными признаками
деструкции диаметром 20 мм.Контуры железы
неровные, структура неоднородная.изоэхогенная.
выраженная пневматизация петель
кишечника среднего и нижнего этажа
брюшной полости.
Заключение:
Заключение:Острый панкреатит.Панкреонекроз.
ФГДС
28.12.09
Закл:хронический
поверхностный гастродуоденит.
ДИФФЕРЕНЦИАЛЬНЫЙ
ДИАГНОЗ
-
Дифференциальную
диагностику острого панкреатита
необходимо провести острым катаральным
холециститом, пенетрацей язвы желудка
или 12 перстной кишки в поджелудочную
железу и острой кишечной непроходимостью. -
Острый
катаральный холецистит сопровождается
интенсивными постоянными болями в
правом подреберье и эпигастральной
области с иррадиацией в поясничную
область, правую лопатку и надплечье,
правую половину шеи. Часто возникает
рвота желудочным, а затем дуоденальным
содержимым не приносящая больному
облегчения. Температура повышается до
субфебрильной, умеренная тахикардия
до 100 ударов в минуту, иногда некоторое
повышение АД. Язык влажный, может быть
обложен белым налетом , живот участвует
в акте дыхания при этом отмечается
некоторое отставание правой половины
в верхних отделах. При пальпации живота
возникает резкая болезненность в правом
подреберье, особенно в области проекции
желчного пузыря. Напряжения мышц брюшной
стенки нет или выражено незначительно.
Положительные симптомы Ортнера-Грекова,
Мерфи, Мюсси-Георгиевского. Иногда
можно увеличенный умеренно болезненный
желчный пузырь. Чаще всего катаральный
холецистит провоцируют погрешности в
диете, у нашей больной была похожая
клиника, но на основании того, что у нее
отрицательные симптомы Ортнера-Грекова,
Мерфи, Мюсси-Георгиевского, а также
боли нелокализованы в области желчного
пузыря, а носят умеренно выраженный
опоясывающий характер, также отсутствует
рвота и т.д. данный диагноз можно
исключить. -
При
пенетрирующей язве в поджелудочную
железу наблюдается следующая картина:
язвенный анамнез чаще свойственен этой
категории больных, перед пенетрацией
боли усиливаются, при пенетрации боли
становятся менее правильными (теряется
их связь с приёмом пищи, чаще это ночные
боли), они имеют опоясывающий характер.
На высоте болей возникает рвота в крови
повышаются показатели свойственные
поражению поджелудочной железы (
амилаза, диастаза мочи, трипсин, липаза
и д.р.) Рентгенологически определяется
неподвижность желудка в области
пенетрации, симптом глубокой ниши
выходящей за пределы органа. При ФГС
выявляется язвенный дефект с пенетрацией
в поджелудочную железу, при физика
льном обследовании наблюдается местное
напряжение мышц брюшной стенки и
локальная болезненность. У нашей
пациентки очень похожа клиника, но т.к.
боли сохраняют связь с приёмом пищи и
самое главное нет подтверждения при
ФГС данный диагноз также можно исключить. -
При
острой кишечной непроходимости
появляются схваткообразные боли без
иррадиации её в другие области. Эта
боль сопровождается резким усилением
кишечных перистальтических шумов,
определяемых при аускультации живота
и даже на расстоянии в виде резкого
урчания в животе.(в начальном периоде
заболевания), в дальнейшем перистальтические
шумы затихают, и наблюдается симптом
гробовой тишины. Многократная рвота
при кишечной непроходимости с течением
времени приобретает каловый характер.
Больные принимают вынужденное положение,
живот у них вздут. Над раздутой кишечной
петлёй при перкуссии живота устанавливают
зону высокого тимпанита (симптом Валя
и Кивуля). На рентгенограмме наблюдаются
чаши Клойбера. Чего у нашей больной не
наблюдается. -
При
панкреатите возникает боль в подложечной
области часто опоясывающего характера,
боль обычно постоянная. Заболевание
провоцируется погрешностями диеты,
интенсивность боли зависит от степени
воспалительных явлений протекающих в
железе (от средней интенсивности до
очень жестоких болей) Также частым
признаком панкреатита является рвота,
которая нередко предшествует болям,
язык обложен. У большинства больных
температура субфебрильная, ослабление
кишечных шумов при аускультации живота
и наличие специфических симптомов:
Мейо-Робсона, Махова, Чухриенко.
Большинство из выше перечисленных
симптомов наблюдается у нашего пациента,
однократную рвоту, по-видимому, можно
объяснить слабой выраженностью
воспалительного процесса.
На
основании вышесказанного наиболее
вероятен диагноз острый панкреатит.
КЛИНИЧЕСКИЙ
ДИАГНОЗ
Основной
: Острый рецидивирующий
панкреатит.Панкреонекроз.Псевдокиста
головки поджелудочной
железы.
На
основании –жалоб
на боли в эпигастральной и пупочной
областях, средней интенсивности,
опоясывающего характера, тяжесть в
левом подреберье, возникающие через 1
час после приема пищи, тошноту, рвоту,не
приносящую облегчения
Анамнеза
заболевания
-24 декабря 2009 года почувствовал резкую
боль в области эпигастрия ,больше
слева,так же тошноту,рвота.В 27 числа
утром,всвязи с общим ухудшением состояния
вызвал бригаду скорой мед. помощи и был
доставлен в приемный покой МУЗ
УГКБСМП.После осмотра дежурным хирургом
был поставлен предварительный
диагноз-острый рецидивирующий панкреатит
и назначено дополнительное
обследование.Результаты УЗИ: Острый
панкреатит.Псевдокиста головки
поджелудочной железы.ФГДС:хронический
поверхностный гастродуоденит.В
ОАМбелок.лекоцитурия,эритроцитурия.Диастаза
мочи 140(повышена).До дня курации больной
получал консервативное лечение.; 4 января
2010 года случилось резкое ухудшение
состояния.Диастаза мочи поднялась до
280. ,общий билирубин до 61,5 ммоль/л,из него
прямого 34.2 ммоль/л.
6
января больной пришел в стабильное
состояние.
В
2001 году,поставлен диагноз острый
панкреатит. тогда впервые появились
тупые боли в эпигастральной области, а
также возникла тошнота и рвота. В 2005
году-острый рецидивирующий панкреатит.
Данных
обьективного исследования-при
глубокой пальпации незначительная
болезненность в области эпигастрия и
левом подреберье.
Данных
дополнительных методов исследования:увеличение
диастазы в моче (140 ед),узи-признаки
острого панкреатита.псевдокиста
поджелудочной железы.
Сопутствующее
заболевание: хронический гастродуоденит
На
основании дополнительных
методов-ФГДС-закл:хронический
гастродуоденит.
Осложнения:
нет.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
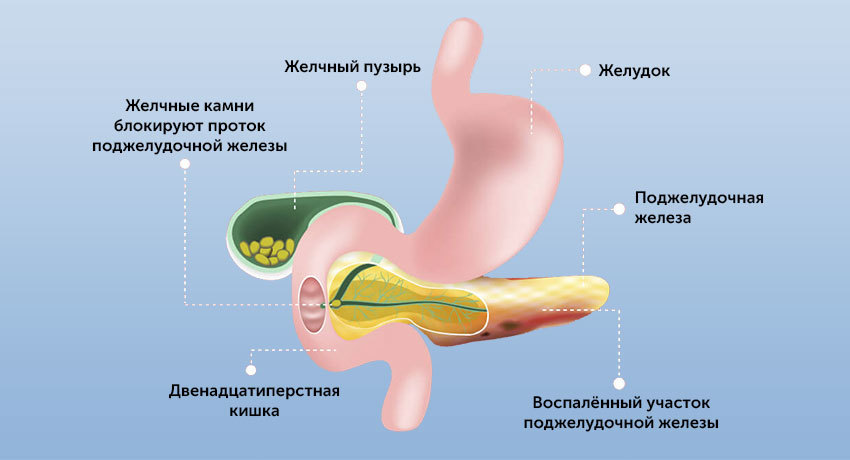
Это заболевание сопровождается патологическими изменениями ткани поджелудочной железы. В последнее время отмечается рост количества деструктивных форм панкреатита, характеризующихся тяжелым течением и высокой летальностью. Количество неблагоприятных исходов достигает в различных регионах России от 22,7 до 28,3%. Эти печальные цифры связаны с несвоевременными обращениями к врачам, низким качеством диагностики, безграмотным лечением.
Классификация панкреатитов
Патология связана с развитием воспалительного процесса в области поджелудочной железы иногда с вовлечением соседних органов и тканей. В тяжелых случаях процесс осложняется развитием отека железы и асептического панкреонекроза.
По течению болезни различают острый, рецидивирующий и хронический панкреатит. Отличия между острой формой этой болезни и хронической весьма условны. Принято считать, что воспаление поджелудочной железы, возникшее повторно более чем через полгода является обострением хронического процесса, а если интервал составил менее шести месяцев, то это рецидив острой формы.
Одной из основных причин хронического панкреатита у мужчин является злоупотребление алкоголем, симптомы такого поражения прогрессируют и через несколько лет уже могут вызвать необратимые последствия.
Симптомы заболевания
Для приступа острого панкреатита характерны болевые симптомы с локализацией в верхней половине живота, подреберье и иррадиацией в поясницу. Это заболевание характеризуется также частой мучительной рвотой без предварительной тошноты, не приносящей облегчения больному. При этом рвотные массы не носят застойного характера.
В первые дни может наблюдаться слабость, потливость, субфебрилитет. Позже колебания температуры тела приобретают черты гектической лихорадки.
Заболевание может возникать без видимых причин, но чаще всего оно связано с употреблением тяжелой, жирной, острой, жареной пищи и алкоголя. Многие больные имеют патологию ЖКТ или билиарной системы. Особенно часто симптомы панкреатита сопровождают поражение соседних органов у женщин (в 25% случаев);
При осмотре больного можно заметить бледность или легкую желтушность кожных покровов. Важный признак этого заболевания – микроциркуляторные расстройства, выражающееся в акроцианозе и появлении синеватых пятен на лице. Очаги патологической микроциркуляции могут проявляться также на передней поверхности живота, особенно часто они возникают в виде «синяков» области пупка и петехий на ягодицах и ногах – типичных симптомов при панкреатите;
Визуально определяется вздутие верхних отделов живота, пальпаторно определяется повышенная резистентность в верхней половине живота в области проекции железы. Кроме того, отмечается исчезновение или ослабление пульсации в брюшном отделе аорты и болезненность в области левого реберно-поясничного угла;
При прогрессировании процесса можно определяется наличие выраженного инфильтрата и появляется асцит.
Хронический панкреатит
Симптомы хронического поражения поджелудочной железы вне периода обострения бывают стертыми.
- Основными признаками этой патологии являются боль в животе, повторная рвота и метеоризм;
- При хроническом воспалении поджелудочной железы отмечается диспепсия с выделением «панкреатического кала», отличающегося зловонностью и большим количеством непереваренного жира. При копрологическом исследовании определяется стеаторея, китаринорея, амилорея, креаторея;
- У больных часто возникает отвращение к жирной и тяжелой пище. При прогрессировании хронического панкреатита присоединяются симптомы холецистита и сахарного диабета;
- При дуоденорентгенографии видна деформация двенадцатиперстной кишки, вызванная давлением головки железы. При томографии и изотопном сканировании отмечается изменение плотности тканей. Иногда в брюшной полости определяется жидкость;
Острое и хроническое воспаление поджелудочной железы требует точной диагностики и верно выбранного метода лечения, поэтому при наличии любых симптомов, указывающих на наличие заболевания, необходимо немедленно посетить врача.
Диагностика панкреатита
Проявляется данная патология болевыми приступами, сопровождающимися рвотой, повышением температуры и нарушением пищеварения.
Сбор анамнеза
Поскольку проявления многих билиарных и желудочно-кишечных патологий во многом схожи с симптомами этой болезни, нужно провести точное диагностирование.
При диагностике хронического панкреатита важно узнать о наличии подобных приступов в анамнезе. Это заболевание склонно к рецидивированию, поэтому, как правило, повторяется при погрешностях в диете и употреблении спиртного. Большинство людей, страдающих этой болезнью, имеют другие патологии желудочно-кишечного тракта и желчевыводящих путей.
- При этом заболевании больные предъявляют жалобы на боли в животе, рвоту без предшествующей тошноты и слабость. Как правило, люди, страдающие этим недугом, имеют недостаточную массу тела. Причина кроется в том, что после еды боли усиливаются, потому больные не едят и теряют вес;
- Часто пациенты жалуются на «синяки», которые возникают из-за микроциркуляторных расстройств кровообращения. На коже могут быть видны кровоизлияния и петехиальная сыпь;
- Почти у всех пациентов наблюдается диспепсия, причем жидкий кал имеет зловонный запах и содержит непереваренный жир.
Лабораторная диагностика панкреатита
- При исследовании общего анализа крови определяется лейкоцитоз со сдвигом формулы влево, увеличение СОЭ. Лейкопения и анемия являются неблагоприятным признаком и говорят о тяжелом течении болезни;
- При проведении биохимических исследований выявляется наличие С-реактивного белка, повышение концентрации глобулинов, снижение альбуминовой фракции. Уровень ферментов поджелудочной железы при острой форме болезни повышен, а при хронической может быть ниже нормы. Все зависит от состояния паренхимы. Исследование биохимического анализа крови очень важно для диагностики панкреатита.
- Это заболевание сопровождается обнаружением в анализе мочи гиперамилазурии, связанной с нарушением функции почек;
- Копрологическое исследование показывает нарушение переваривания жиров, углеводов и белков. При исследовании кала обнаруживаются непереваренные клетчатка, волокна и крахмал.
УЗИ-исследование
Для дифференциальной диагностики панкреатита проводится УЗИ, результаты исследования зависят от формы данного заболевания.
- При паренхиматозном типе патологии на УЗИ в большинстве случаев контуры железы практически не меняются. Иногда даже не диагностируются изменения протоков;
- Отёчно-интерстициальная форма вызывает увеличение железы, изменение ее структуры (появление очагов измененной плотности), неоднородную эхогенность. При правильном лечении размеры железы постепенно приходят в норму, но уплотнения могут сохраняться длительное время;
- При фиброзно-склеротическом поражении размеры органа уменьшены, он «сморщен», наблюдается расширение протоков и перипанкреатит;
- При кистозной форме с ткани железы образуются мелкие кисты, хорошо видные на УЗИ-исследовании. Ткань органа неоднородна, протоки расширены;
- Гиперпластическое течение болезни вызывает увеличение какой-либо части органа (чаще всего головки), контуры тканей неоднородны, границы «размыты», имеются участки измененной плотности.
Прочие исследования
В последнее время для диагностики панкреатита проводят исследование крови на интерлейкины, TNF-a (фактор некроза опухоли) и (PAF) –активацию тромбоцитов. Это дает возможность больше узнать о степени прогрессирования патологического процесса.
Использование МРТ и компьютерных технологий позволяет более точно и быстро поставить диагноз и начать лечение. Применение современных методов диагностики панкреатита значительно уменьшило число ошибочных диагнозов.
Лечение панкреатита
Консервативное лечение панкреатита построено на следующих задачах:
- устранении боли;
- предотвращении отека тканей железы;
- уменьшение симптомов интоксикации;
- соблюдении диеты;
- предотвращении рецидивов.
Только комплексный и индивидуальный подход к проблеме позволит создать необходимые условия для нормализации функции органа и выздоровления больного.
Лекарственная терапия
- Устранение боли является первоочередной задачей при назначении лекарственных препаратов. Для этой цели применяются ненаркотические анальгетики, нейролептики и спазмолитики. Больному вводятся 2 мл 50% р-ра анальгина и 2 мл 2% р-ра папаверина, неплохо помогают устранить болевой симптом и внутривенные инъекции баралгина. В случае отсутствия обезболивающего эффекта назначаются наркотические препараты;
- Для лечения острого и купирования обострения хронического панкреатита показано назначение креона – мощного ингибитора нейроэндокринных гормонов. Это препарат при проведении клинических испытаний помог более чем 65% пациентов;
- Для снятия интоксикации применяется внутривенное вливание различных растворов (гемодеза, полиглюкина, альбумина глюкозы). Неплохо помогает снять боль капельное введение новокаина. Всего за сутки больному рекомендуется прокапать не менее 3л жидкости;
- Для лечения острого и хронического панкреатита часто имеется недостаточность пищеварительных ферментов, которую можно устранить приемом панкреатина, креона, пензитала, панзинорма, мезима, фестала. Для усиления эффекта назначаются также H2-гистаминоблокаторы (ранитидин, фамотидин, циметидин, изатидин). Эти препараты не только улучшают и ферментацию пищи, но и снижают болевые ощущения из-за создания покоя поджелудочной железе.
- Назначение панкреатина и диметикона позволяет устранить стеаторею, диарею и связанные с этим метеоризм и растяжение стенок кишечника. Иногда заместительные препараты больные должны принимать длительное время, чтобы избежать возникновения обострений и рецидивов болезни;
- При спазме сфинктера Одди назначают спазмолитические препараты (но-шпу, папаверин, галидор, спазмалгон, бускопан). Отлично зарекомендовал себя в качестве спазмолитика дюспаталин, который при панкреатите оказался в 40 раз эффективнее папаверина.
Диетотерапия
- Большое значение для лечения при панкреатите играет диета. Больному при этом заболевании назначается питание по столу № 5. Из рациона исключаются: жирное, острое, жареное, специи, солености. Количество вареных яиц в меню ограничивается до 2 штук в неделю;
- Механическая нагрузка на желудок должна быть максимально снижена, поэтому предпочтительнее употребление измельченных продуктов, не содержащих грубой клетчатки. Показано также обильное питье. Большое количество жидкости способствует дезинтоксикации и «промывает» почки;
- Употребление в пищу меда, сахара и сладостей минимизируют, так как они, находясь внутри кишечника, выделяют газы, усиливающие боль;
- Сливочное масло заменяют растительным. Употребление в пищу животных белков максимально снижают до стихания обострения.
В период ремиссии больному рекомендуется соблюдать диету и принимать препараты, рекомендованные врачом. Неплохо подходит для лечения холецистита и панкреатита пребывание в санаториях.
Что общего между системой отдыха «всё включено» и панкреатитом?
Поджелудочная железа — маленький орган весом всего 180 граммов, при этом способный причинять человеку невыносимые страдания. За что она нас «наказывает»? Как лечат панкреатит? И можно ли доверять рекламе лекарств «от переедания»?
Слово — заведующему абдоминальным отделением Национального медицинского исследовательского центра хирургии им. А.В.Вишневского, доктору медицинских наук, профессору, лауреату премий правительств России и Москвы Андрею Германовичу Кригеру.
— Андрей Германович, какую роль в организме играет поджелудочная железа?
— Поджелудочная железа (ПЖ) выполняет две очень важные функции. Она вырабатывает инсулин, который обеспечивает углеводный обмен в организме человека, и продуцирует пищеварительные ферменты, обеспечивающие переваривание всего, съеденного человеком. При нарушении первой функции развивается сахарный диабет. А в результате воспалительных изменений ПЖ нарушается её вторая функция — секреция пищеварительных ферментов, что приводит к серьёзным нарушениям пищеварения, истощению человека.
— Диагноз «панкреатит» бывает в двух вариантах: «хронический» и «острый». В чём разница между ними?
— При хроническом панкреатите происходит постепенное угасание функции ПЖ, медленное разрушение её тканей и замещение их грубыми рубцами. Хронический панкреатит протекает годами, периоды обострения заболевания чередуются временным стиханием болевых ощущений.
В то время как острый панкреатит протекает совершено по-другому — стремительно. В подавляющем большинстве случаев это реакция железы на какую-то пищевую агрессию: либо на большую алкогольную нагрузку, либо на грубую погрешность в диете. Поджелудочная железа такой обиды не прощает, её ферментативная активность буквально вспыхивает, она начинает переваривать и саму себя, и окружающие ткани. Данное состояние развивается стремительно, в течение нескольких часов и привести к самым печальным последствиям — развитию панкреонекроза, тяжелейшего состояния, при котором, к сожалению, человек может погибнуть, несмотря на все усилия врачей.
— Правда ли, что панкреатит развивается на фоне психологического стресса? Сегодня многие болезни принято объяснять именно этой причиной…
— Неправда. Наш эмоциональный статус не имеет никакого отношения к ПЖ. Если только человек не пытается справляться со стрессом с помощью алкоголя.
— Заболеваемость панкреатитом растёт, или она стабильна во все времена?
— Растёт. И хроническим, и острым.
— В связи с чем? Россияне стали лучше питаться или больше пьянствовать?
— «Лучше питаться» в данном случае надо понимать в противоположном смысле: сегодня более высокие доходы и многообразие продуктов в магазинах позволяют людям без ограничений покупать и есть то, что совсем не полезно для ПЖ: копчёности, жирную пищу, много сладкого, острого. Ну и, конечно, на рост заболеваемости влияет высокое потребление алкоголя, особенно низкого качества, суррогатов.
— Давайте уточним, иначе ваши слова могут быть многими восприняты буквально: от хорошего коньяка или вина поджелудочная железа не страдает? Или всё-таки надо знать меру, можно и на хорошем алкоголе панкреонекроз заработать?
— Именно так, во всём нужна мера. Классический пример: каждый год в отпускной сезон к нам поступают пациенты, вернувшиеся с зарубежных курортов, где они отдыхали по системе «всё включено». Человек две недели ел и выпивал практически без остановки, и ПЖ не выдержала. Или просто однократно хорошо выпил и закусил каким-то экзотическим, очень острым блюдом — этого достаточно, чтобы развился панкреонекроз.
То есть один человек может крепко выпивать всю жизнь и не заболеть, а другому для возникновения острого панкреатита достаточно однократного приёма алкоголя. Кому как повезёт, и в этом одна из загадок «поведения» ПЖ.
— Как проявляет себя хронический панкреатит?
— Панкреатит имеет специфичные симптомы, его трудно с чем-то спутать. Пациенты жалуются на боли опоясывающего характера в верхней части живота, которые возникают чаще всего после нарушений диеты. И поскольку ПЖ находится позади желудка, прилежит к задней стенке живота прямо на позвоночнике, боли нередко отдают в спину.
Но! Подобные боли даёт и остеохондроз. Это – одна из частых масок хронического панкреатита, которая нередко вводит и самого человека, и врача, к которому он обратился, в заблуждение. Вот почему ставить диагноз «панкреатит» можно только на основании целого комплекса обследований и ещё ряда факторов, в том числе — отношения пациента к алкоголю. Если человек признаётся, что имеет пристрастие к алкоголю, и у него появились боли опоясывающего характера, то в первую очередь следует думать о заболевании поджелудочной железы, а не об остеохондрозе.
— А были ли в вашей практике пациенты, которые либо сами себе ставили диагноз «остеохондроз», либо их плохо обследовали и долго лечили от «хондроза» в то время, как у человека прогрессировал панкреатит? Или хуже того — рак поджелудочной железы?
— К сожалению, были и много. Очень плохо, когда заболев, люди не обращаются к специалистам. Ещё хуже, когда в диагнозе ошибается врач.
— Тогда давайте скажем, каким должен быть алгоритм обследования, если есть подозрение на заболевание поджелудочной железы.
— Самое главное: общий анализ крови, фиброгастроскопия не имеют высокой диагностической ценности для выявления хронического панкреатита. Только методы лучевой диагностики! Первый диагностический шаг — ультразвуковое исследование, это самый доступный метод. Единственный его «минус» заключается в том, что, к сожалению, УЗИ обладает большой операторо-зависимостью, то есть трактовка информации существенно зависит от профессиональных навыков специалиста, выполняющего исследование.
Если при ультразвуковом исследовании врач находит проявления хронического панкреатита — камни, постнекротические кисты, расширение панкреатического протока, — в этом случае обязательно нужно сделать следующий шаг, пройти компьютерную или магнитно-резонансную томографию. Эти методы обследования позволяют абсолютно точно поставить диагноз «хронический панкреатит» и определить наличие его осложнений.
Наконец, третий шаг — с результатами обследования пациент должен идти к врачу, чтобы тот определил тактику лечения.
— Сразу к хирургу? Или сначала к гастроэнтерологу?
— Очень правильный вопрос. Хронический панкреатит далеко не всегда нуждается в хирургическом лечении. Большинство людей с таким диагнозом наблюдаются и лечатся у врача-гастроэнтеролога. Если речь идёт только о нарушении пищеварительной функции железы и незначительном болевом синдроме, гастроэнтеролог назначает диету и заместительную терапию ферментными препаратами, реже — физиотерапию. Гастроэнтеролог может годами с хорошим эффектом лечить таких пациентов.
Однако когда появляются так называемые хирургические осложнения — вирсунголитиаз или попросту камни в ПЖ, постнекротические кисты, а тем более механическая желтуха, и всё это сопровождается постоянными сильными болями — никакие терапевтические меры уже не могут давать хорошего эффекта. В этом случае пациенту прямой путь к хирургу.
Однако когда появляются так называемые хирургические осложнения — вирсунголитиаз или попросту камни в ПЖ, постнекротические кисты, а тем более механическая желтуха, и всё это сопровождается постоянными сильными болями — никакие терапевтические меры уже не могут давать хорошего эффекта. В этом случае пациенту прямой путь к хирургу.
— Подходы к хирургическому лечению заболеваний ПЖ меняются. Ещё недавно, практически всех больных оперировали «открытым» способом, а сегодня у значительной части пациентов можно обойтись без операции в привычном понимании этого слова, а выполнить эндоскопические варианты хирургических вмешательств. Как это выглядит? В руках хирурга не скальпель, а такой же гибкий эндоскоп, какой используется во время фиброгастроскопии. Врач подводит эндоскоп к ПЖ, и с его помощью устанавливает стенты в протоки железы, и тем самым восстанавливает их проходимость. Таким же образом можно извлекать мелкие камни из протоков железы или пунктировать кисту. То есть это тоже операция, но без разрезов и швов.
Хочу подчеркнуть, что для человека, страдающего панкреатитом, оптимальный вариант — лечиться в специализированном отделении.
— Что значит — специализированном?
— Это отделение, основной профиль которого — именно лечение заболеваний ПЖ, как хирургическими, так и эндоскопическими методами. В нашем профессиональном «панкреатологическом мире» есть термин «защитный эффект клиники большого объёма». Считается, что, если за год в клинике выполняется 50 больших операций на ПЖ при хроническом панкреатите, раке ПЖ — это клиника большого объёма. Если таких операций делается меньше — нет того самого «защитного эффекта», то есть опыта, который обеспечивает высокие результаты. К примеру, у нас в отделении в год выполняется более 100 таких операций.
Но это ёще не всё. Кроме хирургов в клинике должны быть грамотные лучевые диагносты, которые при УЗИ, на снимках КТ или МРТ видят не только грубые проявления заболеваний ПЖ, но и обнаруживают мельчайшие детали заболевания. Они способны различить на снимке осложнения хронического панкреатита, рак ПЖ, отличить кистозную опухоль ПЖ от постнекротической кисты. От точности диагностики различных заболеваний ПЖ зависит жизнь пациента, потому что методы лечения могут быть совершенно разные.
И ещё одно важное звено в специализированной клинике хирургии поджелудочной железы — анестезиологи и реаниматологи, которые умеют мгновенно реагировать на осложнения во время и после операций на поджелудочной железе.
— Почему это так важно?
— Операции на ПЖ технически очень непростые не только из-за её неудобного анатомического расположения. Беда заключается в том, что пищеварительные ферменты, которые она вырабатывает, в послеоперационном периоде работают против пациента и хирурга. В этом отличие ПЖ от других органов, которые во время и после операций ведут себя «покладисто». Поджелудочная железа реагирует на операционную травму очень бурно, хуже, чем на водку. В ответ на хирургическое вмешательство в ближайшие часы после операции может развиться панкреонекроз, и сделать с этим ничего нельзя, полностью предотвратить невозможно, несмотря на комплекс медикаментозной профилактики, которую проводят перед операцией. Это колоссальная проблема всей мировой хирургии поджелудочной железы, которую пока не удаётся решить. Показатель осложнений после операций на ПЖ, равный 30-40 %, считается очень хорошим результатом, который можно достичь только в специализированном центре при очень большом опыте выполнения таких операций.
— Что происходит во время операции?
— При хроническом панкреатите мы восстанавливаем проходимость протоков ПЖ, убираем камни и кисты, делаем резекцию, то есть удаляем часть железы. При раке ПЖ выполняем резекцию значительной части органа, а при запущенных опухолях объём операции очень большой: полностью удаляем ПЖ вместе с двенадцатиперстной кишкой и частью тощей кишки. Функцию удалённой железы в этом случае пожизненно замещают лекарственными препаратами — ферментами и инсулином.
— Кстати, о ферментных препаратах. Увлечение ими абсолютно безопасно или же нет? Вопрос не случайный: уж очень активно телевизионная реклама предлагает принимать после сытного обеда препарат, который, якобы, «для желудка незаменим». Как вы к этому относитесь?
— Вы привели очень удачный пример. За размещение такой рекламы я бы строго наказал тех, кто это делает. Ни в коем случае не надо после переедания просто так, на всякий случай принимать ферментные препараты, потому что ПЖ сама знает, сколько и каких именно ферментов ей надо выделить! А когда вы принимаете ферментный препарат, тем более такой низкокачественный, как тот, что рекламируется, железа начинает хуже работать. Она «ленится», потому что вы пытаетесь заместить её функцию, хотя этого не требуется.
Запомните: если вы не страдаете хроническим панкреатитом, и такие лекарства вам не назначил врач, то принимать ферменты не надо.
— Андрей Германович, самый главный вопрос — возможна ли профилактика заболеваний поджелудочной железы?
— Соблюдение диеты и сдержанность в отношении алкоголя — вот главные меры профилактики. Других не существует.
Содержание статьи
- Общие сведения
- Причины острого панкреатита
- Виды заболевания
- Симптомы острого панкреатита
- Диагностика патологии
- Лечение острого панкреатита
- Послеоперационная реабилитация
- Прогноз
- Профилактика
- Вопросы и ответы
- Источники

Острый панкреатит — воспаление поджелудочной железы с изменением структуры её тканей. Для острого панкреатита характерны резкие и внезапные боли слева в подреберье или опоясывающие боли, потеря аппетита и затруднённое пищеварение. Диагностируется с помощью лабораторных, ультразвуковых и томографических исследований. В лечении панкреатита применяются антисекреторные, ферментные, обезболивающие и инфузионные препараты. В особых случаях выполняется хирургическое удаление мёртвых тканей поджелудочной железы (некрэктомия) или создание отверстия в сальниковой сумке (оментобурсостомия), удаление кист при их наличии.
Общие сведения
Острый панкреатит представляет собой воспаление и структурные изменения поджелудочной железы. Поджелудочная железа — важный орган пищеварительной системы, под действием её ферментов перевариваются белки, жиры и углеводы. Кроме этого, она вырабатывает инсулин — гормон, регулирующий уровень сахара в крови. Средний возраст заболевших зависит от причин заболевания, однако панкреатит имеет тенденцию к омоложению: всё чаще панкреатит диагностируется у детей. Факторы риска развития заболевания: злоупотребление фастфудом, алкоголем, а также лица с нарушением оттока желчи и желчнокаменной болезнью. При первых симптомах острого панкреатита необходимо немедленно обратиться к гастроэнтерологу, поскольку данное заболевание требует безотлагательного лечения.
Причины острого панкреатита
К острому панкреатиту приводят провоцирующие факторы, под влиянием которых воспаляется поджелудочная железа. К этим факторам относятся:
- Патология поджелудочной железы или желчевыводящих путей. В четверти случаев панкреатит является сопутствующим заболеванием желчнокаменной болезни. Также к панкреатиту приводят рак поджелудочной железы и травмы живота.
- Злоупотребление алкоголем. Самый распространённый фактор: около половины случаев острого панкреатита являются следствием злоупотребления алкоголем. Дополнительным фактором риска является употребление суррогатных спиртных напитков.
- Ятрогенный фактор. В 5% случаев к острому панкреатиту приводят врачебные действия, как хирургические (например, в результате ошибок при абдоминальных операциях), так и медикаментозные (при подборе неадекватного лечения).
В группу риска включено носительство следующих заболеваний:
- сахарный диабет;
- вирусный гепатит В и С;
- глистные инвазии.
В некоторых случаях причину невозможно установить, отчего предполагается наследственный фактор развития заболевания.
Виды заболевания
По форме заболевания острый панкреатит делится на лёгкую и тяжёлую.
Тяжёлой форме острого панкреатита свойственны поражения:
- геморрагическое — характеризуется кровоточивостью;
- гнойное — диффузное нагноение тканей органа;
- жировое — накопление жировой ткани в органе;
- смешанное.
Определить стадию патологии может только профессиональный диагност с большим опытом в области гастроэнтерологии по результатам осмотра и обследования.
Симптомы острого панкреатита

Острому панкреатиту свойственны:
- внезапные интенсивные боли во всей брюшной полости;
- изжога;
- приступы рвоты;
- вздутие живота и метеоризм;
- ухудшение общего состояния: повышение температуры тела, снижение артериального давления, тахикардия, потливость, бледность или желтушность кожи.
Хроническому панкреатиту интенсивные боли менее свойственны, они появляются только после злоупотребления вредной пищей и напитками. Специфические симптомы: постоянный дискомфорт в подреберье слева, нарушения стула (увеличенное количество каловых масс, зловонный запах и сероватый оттенок), жёлтый налёт на языке.
Диагностика патологии
При обнаружении даже одного симптома панкреатита требуется безотлагательно обратиться к гастроэнтерологу, поскольку симптомы схожи с другими патологиями органов пищеварения: острым аппендицитом, язвой желудка.
Для диагностики острого панкреатита, его течения и формы применяются следующие исследования:
- общий анализ крови на повышение уровня СОЭ;
- биохимический анализ крови;
- исследование крови на повышение уровня липазы альфа-амилазы и липазы;
- иммуноферментный анализ кала;
- МРТ и КТ. Может проводиться с контрастным веществом и без него. Помогает точно визуализировать орган и оценить степень его поражения. Считается наиболее информативным методом диагностики панкреатита.
- ретроградная холангиопанкреатография используется при подозрении на панкреатит, вызванный нарушениями в работе желчевыводящих путей.
После исследования может потребоваться консультация инфекциониста, в случае инфекционной этиологии заболевания, или хирурга.
Лечение острого панкреатита
В зависимости от формы и степени тяжести заболевания гастроэнтеролог назначает адекватное лечение. При остром панкреатите необходимо пребывание в больнице, голодание (питание производится через капельницу), холодные компрессы на область поджелудочной железы.
Для лечения панкреатита назначаются следующие группы препаратов:
- обезболивающие: анальгетики в сочетании со спазмолитиками;
- при нестерпимой боли — эпидуральная блокада; изредка назначается введение наркотических обезболивающих средств;
- ингибиторы протонной помпы подавляют выделение соляной кислоты, что способствует уменьшению секреции фермента поджелудочной железы при острой форме панкреатита;
- ферменты поджелудочной железы рекомендуются при хроническом панкреатите (способствуют улучшению процессов пищеварения);
- антибиотики (применяются во время острого воспаления);
- внутривенные инъекции электролитов в целях предотвращения развития панкреонекроза при острой форме заболевания и при обострениях хронической формы.
При развитии панкреатита необходимо своевременное купирование и лечение основного заболевания.
Хирургическое вмешательство
При тяжёлых формах острого панкреатита показано хирургическое лечение. Существует следующие типы операций:
- некрэктомия и резекция — хирургическое удаление мёртвых тканей поджелудочной железы;
- оментобурсостомия — создание отверстия в сальниковой сумке;
- удаление или дренирование кист.
Хирургическое вмешательство является вынужденной и обязательной мерой только при запущенных, тяжёлых формах патологии. Своевременное лечение позволяет справиться с проблемой методами консервативной терапии.
Послеоперационная реабилитация
Большинство пациентов возвращаются к нормальной жизни в течение 2-3 недель, в течение которых проводится восстановительная терапия и профилактика гнойно-септических послеоперационных осложнений. В тяжёлых случаях с серьёзными осложнениями полное восстановление после операции может занимать до 4 месяцев. При лёгкой форме острого панкреатита восстановление занимает 1-2 недели.
Во избежание рецидивов рекомендуется соблюдать указания гастроэнтеролога и встать на диспансерное наблюдение. Для улучшения восстановления рекомендуется лечение в санатории-профилактории.
Прогноз
При лёгкой форме острого панкреатита прогноз благоприятен при условии соблюдения всех лечебных и профилактических мер. В случае серьёзных структурных нарушений, таких как кровоизлияния или некроз тканей, прогноз неясный и есть вероятность летального исхода.
Чтобы острый панкреатит не перешёл в хроническую форму важно соблюдать все указания гастроэнтеролога по лечению и профилактике заболевания, а также проходить регулярное обследование для контроля состояния органа.
Профилактика
Профилактика заболевания включает в себя комплекс мер, направленных на улучшение работы желудочно-кишечного тракта. Чтобы предотвратить заболевание, а при его наличии избежать рецидива, следует:
- своевременно проводить лечение заболеваний органов пищеварения, в частности желчевыводящих путей;
- отказаться от любых доз алкоголя: патология может развиться даже от однократного приёма большой дозы спиртного, особенно, с жирными и жареными закусками;
- отказаться от табакокурения;
- придерживаться диеты «Стол №5п»: употреблять только варёные, запечённые или приготовленные на пару блюда, подаваемые в тёплом виде. Диета исключает свежие фрукты, овощи и ягоды, насыщенные мясные и рыбные бульоны, кофе и какао, кислые соки и газированные напитки.
Рекомендуется дробное питание маленькими порциями по 6 раз в день.
Вопросы и ответы
— Какой врач лечит рассматриваемое заболевание?
— Лечением патологии занимается гастроэнтеролог. При специфических состояниях требуется консультация инфекциониста и хирурга.
— Возможно ли стабилизировать состояние человека с остро протекающим заболеванием без помощи врача?
— Нет, острое воспаление поджелудочной железы — это опасное и угрожающее жизни заболевание, требующее немедленного лечения. Возможен его переход в хроническую форму, либо развитие серьёзных осложнений.
— Всегда ли нужна операция при острых поражениях поджелудочной железы?
— Нет, если при помощи консервативной терапии удалось добиться устойчивой ремиссии, операция не требуется.
Источники
При подготовке статьи использованы следующие материалы:
- Ивашкин В. Т. Клинические рекомендации. Гастроэнтерология — 2009.
- Калинин А. В., Хазанов А. И. Гастроэнтерология и гепатология: диагностика и лечение — 2007.
- Маев И. В., Кучерявый Ю. А. Болезни поджелудочной железы — 2008.
- Охлобыстин А. В., Ивашкин В. Т. Алгоритмы ведения больных острым и хроническим панкреатитом // Consilium-Medicum — М.: Медиа Медика. 2013.
- Савельев В. С., Филимонов М. И.. Острый панкреатит как проблема ургентной хирургии и интенсивной терапии — 2010.
Воспаление поджелудочной железы называется панкреатитом, острым или хроническим.

Наш эксперт в этой сфере:

Рябов Константин Юрьевич
Хирург, онколог, эндоскопист
Поджелудочная железа — орган небольших размеров, но она играет большую роль, как в пищеварении, так и в гормональной регуляции.
Панкреатический сок содержит ферменты, необходимые для переваривания жиров и белков. Он поступает в 12-перстную кишку, где смешивается с желчью.
Отдельные группы клеток поджелудочной железы, называемые островками Лангерганса, вырабатывают инсулин, который необходим для утилизации глюкозы крови. При нарушении их работы развивается сахарный диабет.
Таким образом, воспаление поджелудочной железы представляет опасность как для пищеварительной, так и для эндокринной системы организма.
Острый панкреатит требует срочной госпитализации и экстренного лечения. В противном случае он может привести к инвалидности или даже смерти человека. Поэтому важно знать признаки, при которых нужно немедленно вызвать скорую помощь.
Большое значение имеет то, как быстро начнется хирургическое лечение. Счет может идти на часы или даже на минуты.
Врачи отделения реанимации и интенсивной терапии, хирургического отделения международной клиники Медика24 имеют большой опыт оказания экстренной помощи и срочного лечения острого панкреатита.
Госпитализация в нашу клинику возможна обычной каретой скорой помощи или реанимобилем, в зависимости от состояния больного.
Консервативное и хирургическое лечение острого панкреатита в нашей клинике позволяет купировать осложнения или избежать их.
Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в 12-перстную кишку в «недозревшем» виде. В 12-перстной кишке и тонком кишечнике они дозревают, входят в полную силу и активно переваривают жиры и белки.
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в 12-перстную кишку в виде резких выбросов. Это может стать причиной обратного заброса панкреатического сока и самопереваривания поджелудочной железы.
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
Причины и факторы развития панкреатита
- Неправильное питание. Поджелудочная железа относится к пищеварительной системе, поэтому чувствительна к неправильному питанию. Злоупотребление острой, жирной, жареной пищей вызывает повышенную выработку желчи и панкреатических ферментов. Усиленное поступление желчи в 12-перстную кишку становится причиной обратного заброса ферментов в поджелудочную железу, развивается билиарный панкреатит.
- Злоупотребление алкоголем.
- Желчекаменная болезнь, калькулезный холецистит. Выход протока поджелудочной железы находится прямо напротив фатерова сосочка — выхода общего желчного протока (холедоха). Это напрямую связывает билиарный панкреатит с заболеваниями желчевыводящих путей.
- Травмы. Воспаление поджелудочной железы может развиться на фоне травмы или повреждения (например, вследствие хирургического вмешательства).
- Вирусные или бактериальные инфекции. Воспалительный процесс может быть спровоцирован бактериальной инфекцией (кампилобактериями, микоплазмой, др.) или вирусами (Коксаки, гепатита, свинки, др.).
- Прием лекарственных препаратов. Поджелудочная железа чувствительна к приему гормональных препаратов (кортикостероидов, эстрогенов), а также ряда других лекарственных средств.
- Гастрит, гастродуоденит. Повышенная концентрация соляной кислоты в желудке стимулирует выработку ферментов поджелудочной железы и может спровоцировать их раннее созревание с развитием воспалительного процесса. Воспаление желудка (гастрит) зачастую сочетается с дуоденитом — воспалением 12-перстной кишки, из которой оно может распространиться на поджелудочную железу.
- Гельминтоз. Гельминты — это паразиты, которые выделяют в процессе жизнедеятельности токсины, способные спровоцировать воспаление.
- Эндокринные заболевания. Поскольку поджелудочная железа относится не только к пищеварительной, но также к эндокринной системе, ее воспаление бывает вызвано гормональными сбоями.
В 40% случаев острый панкреатит бывает связан с алкоголизмом, в 20% случаев — с болезнями желчевыводящих путей (желчекаменной болезнью, холециститом), в остальных 40% случаев — с другими причинами.
Симптомы
Острый панкреатит имеет характерные симптомы:
- Боль. Очаг боли может находиться под ложечкой (в эпигастральной области) в левом подреберье или в правом подреберье. Боль обычно отдает в левую лопатку, усиливается в положении лежа. При обширном воспалении поджелудочной железы боль может иметь опоясывающий характер. Боль при остром панкреатите нестерпимая, мучительная, настолько сильная, что может вызвать болевой шок с потерей сознания. Острый болевой приступ часто бывает спровоцирован жирной, жареной пищей, особенно в сочетании с алкоголем.
- Тошнота, рвота. Боль сопровождается тошнотой и неукротимой рвотой с желчью, которая не приносит облегчения.
- Высокая температура, озноб. Острое воспаление вызывает резкое повышение температуры тела до 38 градусов и выше.
- Пожелтение кожи (желтуха). Умеренное пожелтение кожи и склер глаз (желтуха) означает нарушение эвакуации желчи и участие желчевыводящих путей в развитии заболевания.
- Изменение цвета кожи. Характерные симптомы, указывающие на острый панкреатит — синюшные пятна в области пупка, на боках тела, лице, шее. Цвет лица становится сначала бледным, затем серым, землистым. Внизу живота, в области паха кожа приобретает зеленовато-синий оттенок.
- Потеря аппетита. Отвращение к еде объясняется отсутствием панкреатических ферментов в пищеварительном тракте. Вместо этого они остаются в поджелудочной железе, переваривая ее, или поступают в кровь, вызывая интоксикацию организма.
- Учащение пульса и дыхания.
- Повышенное потоотделение. Кожа становится влажной, покрывается липким, холодным потом.
- Снижение артериального давления. Из-за неукротимой рвоты происходит обезвоживание организма, артериальное давление резко снижается на фоне учащенного пульса.
- Вздутие живота. При остром приступе панкреатита происходит вздутие и распирание верхней части живота, напряжение мышц брюшной стенки в левом подреберье.
- Диарея. Из-за нарушения пищеварения происходит частый, жидкий, пенистый стул (поносы).
Закажите обратный звонок. Мы работаем круглосуточно
Записаться на прием

Сообщение отправлено!
ожидайте звонка, мы свяжемся с вами в ближайшее время
Мальдигестия и мальабсорбция
Из-за того что панкреатические ферменты не поступают в пищеварительный тракт, развиваются синдромы мальдигестии и мальабсорбции.
Первый связан с нарушением переваривания пищи, а второй — с нарушением всасывания в тонком кишечнике.
При остром панкреатите они проявляются такими симптомами, как:
- обильный, жидкий, зловонный стул,
- сильная, постоянная жажда,
- дрожь в теле,
- холодный пот,
- психическое возбуждение,
- зуд, сухость кожи,
- анемия,
- кровоточивость десен,
- ухудшение зрения,
- судороги,
- боль в костях.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «MEDICA24» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.
Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность. - Дыхательная недостаточность.
На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого. - Почечная, печеночная недостаточность.
Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь. - Сердечно-сосудистая недостаточность.
Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь. - Перитонит.
Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции). - Расстройства психики.
Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза. - Сепсис.
Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти. - Абсцессы.
Присоединение инфекции вызывает образование гнойников в брюшной полости. - Парапанкреатит.
Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки. - Псевдокисты.
Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем. - Опухоли.
Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
В каких случаях нужно звонить в скорую
В тяжелых случаях заболевания решающее значение имеет то, насколько быстро будет оказана первая медицинская помощь и проведено хирургическое лечение. В отделении реанимации и интенсивной терапии международной клиники Медика24 для этого есть все условия. Главное — это своевременно позвонить.
Звонить нужно безусловно и незамедлительно при наличии таких симптомов, как:
- нестерпимая боль,
- болевой шок, потеря сознания,
- повышение температуры выше 38 градусов,
- тошнота, сопровождаемая рвотой, не дающая облегчения,
- спутанное сознание,
- сильная жажда,
- озноб,
- вздутие и напряжение живота,
- учащение дыхания, пульса, особенно на фоне пониженного артериального давления.
До приезда бригады скорой помощи нужно расположить больного полулежа, приложить к животу охлаждающий компресс, обеспечить доступ свежего воздуха в помещение.
Ни в коем случае нельзя прикладывать согревающие компрессы, а также использовать обезболивающие, потиворвотные или иные препараты.
Острый панкреатит — это крайне серьезное состояние, которое может привести к летальному исходу. Любое самолечение в этом случае опасно и недопустимо.
Диагностика
При диагностике врач должен дифференцировать острый панкреатит от аппендицита, холецистита, прободной язвы желудка, острой кишечной непроходимости, острого ишемического абдоминального синдрома и других острых состояний с похожими симптомами.
Вв международной клинике Медика24 проводится полный комплекс диагностических обследований при остром воспалении поджелудочной железы.
- Общее и биохимическое исследование крови. Общий и биохимический анализы крови при остром панкреатите показывают повышение уровня лейкоцитов, СОЭ, пониженный гематокрит (объем кровяных телец), повышение уровня амилазы, липазы, глюкозы, снижение уровня общего белка, альбуминов, глобулинов, повышение уровня С-реактивного белка, мочевины.
- Биохимический анализ мочи. Исследование мочи показывает повышение уровня амилазы, наличие эритроцитов, лейкоцитов, белков.
- Ионограмма. Это исследование показывает снижение уровней кальция, натрия, калия в крови в результате неукротимой рвоты и обезвоживания организма.
- УЗИ поджелудочной железы и органов брюшной полости. Ультразвуковое исследование показывает увеличение поджелудочной железы, участки неоднородности ее ткани, изменение формы, неровность ее контуров, наличие жидкости в брюшной полости, забрюшинном пространстве.
- Рентген. Рентгенография живота и нижней части легких показывает вздутие кишечника, наличие плеврального выпота.
- Лапароскопия. Это визуальный метод обследования. Через прокол в брюшной стенке внутрь вводится миниатюрная видеокамера с подсветкой, изображение с которой поступает на монитор компьютера. С его помощью врач может установить причину закупорки протока поджелудочной железы, исследовать очаг воспаления, обнаружить геморрагический экссудат, участки некроза ткани, кровоизлияния и другие характерные признаки заболевания.
- КТ. Компьютерная томография помогает обнаружить участки некроза ткани поджелудочной железы, псевдокисты, подробно исследовать структуру органа.
- МРТ. Магнитно-резонансная томография может быть использована для получения дополнительных диагностических данных.

Сообщение отправлено!
ожидайте звонка, мы свяжемся с вами в ближайшее время
Лечение
В зависимости от тяжести состояния пациента, формы заболевания в международной клинике Медика24 проводится то или иное консервативное или хирургическое лечение.
Реанимационные мероприятия
Если больной доставлен в состоянии, угрожающем жизни, проводятся экстренные мероприятия в отделении реанимации и интенсивной терапии.
Как правило, выполняется срочная лапароскопическая операция для удаления участков некроза тканей, гнойного воспаления (абсцесса), применяется лечение антибиотиками.
После того как угроза жизни будет устранена и состояние стабилизировано, пациент переводится в послеоперационное отделение, а затем в общую палату стационара международной клиники Медика24, где ему будет назначено дальнейшее лечение для:
- устранения болевого синдрома,
- снятия спазмов гладкой мускулатуры,
- купирования воспалительного процесса,
- коррекции активности панкреатических ферментов,
- коррекции выработки соляной кислоты желудком,
- нормализации пищеварения.
В течение первых 2 — 3 суток после оказания экстренной помощи и стабилизации состояния полагается строгое голодание. Разрешается только пить воду. Возможно назначение парентерального питания.
В зависимости от степени тяжести заболевания, может потребоваться от 2 до 7 дней пребывания в стационаре. В некоторых случаях этот срок может быть увеличен до 2 недель.
Первые 2 — 3 дня считаются критическими. В это время пациент нуждается в постоянном мониторинге состояния, чтобы исключить жизнеугрожающие осложнения, и обычно находится под капельницей.
Медикаментозное лечение
Лекарственные препараты вводятся с помощью капельницы (инфузионно), инъекциями или перорально (в таблетках). Курс медикаментозной терапии назначается индивидуально, в зависимости от состояния, характера симптомов, сценария заболевания и его причины.
Лечение может включать:
- Мочегонные препараты. Диуретики помогают снять отеки, вывести избыточную жидкость.
- Обезболивающие средства.
- Спазмолитические препараты. Снимают спазмы гладкой мускулатуры, облегчают эвакуацию желчи и панкреатического сока, облегчают боль.
- Антиферменты. Подавляют выработку ферментов поджелудочной железы, чтобы остановить ее самопереваривание и создать условия для восстановления ее клеток.
- Антибиотики. Применяются для лечения гнойных процессов или профилактики присоединения инфекции.
- Антациды. Применяются для снижения кислотности желудочного сока (высокая кислотность провоцирует активность ферментов поджелудочной железы).
- Витаминные препараты. Оказывают общеукрепляющее действие.
- Физраствор. Капельницы физраствора помогают восстановить водно-солевой баланс, провести детоксикацию организма.
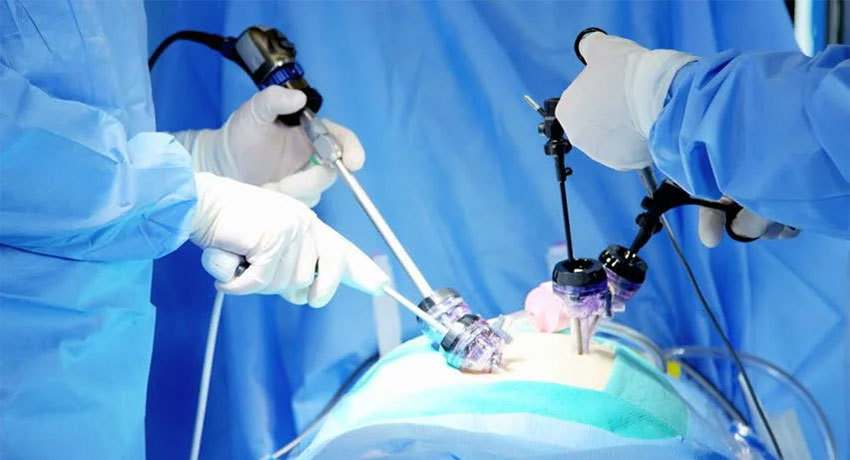
Хирургическое лечение
Гнойный острый панкреатит требует хирургического лечения.
Общие показания к операции:
- наличие участков некроза ткани, абсцесса, кист в поджелудочной железе,
- скопление жидкости внутри органа или вокруг него.
Вв международной клинике Медика24 хирургическое лечение поджелудочной железы проводится преимущественно лапароскопическим способом, без выполнения широкого разреза.
Вместо этого делается несколько небольших разрезов (проколов) в брюшной стенке, через которые внутрь вводятся хирургические инструменты и лапароскоп — миниатюрная камера, которая создает обзор для хирурга.
Лапароскопические операции меньше травмируют ткани, реабилитация после них происходит быстрее, снижается риск осложнений.
Хирургическое лечение проводится под общим наркозом в операционной международной клиники Медика24, оснащенной по самым высоким современным стандартам.
Цель хирургического вмешательства — удаление участков некроза, жидкостей, вычищение гнойных участков. Это может быть дренаж содержимого кисты, частичное или полное удаление кисты, удаление некротического участка или резекция (частичное удаление) органа.
Объемы резекции (иссечения) поджелудочной железы определяются на основе полученных диагностических данных, в зависимости от обширности гнойного процесса. Хирург может прибегнуть к удалению хвоста и тела поджелудочной железы или одновременному удалению хвоста, тела и части головки.
После операции пациент переводится в послеоперационную палату, а затем в общую палату для проведения медикаментозной терапии. Через 1 — 2 недели он обычно выписывается из стационара.
Для удаления жидкого содержимого кист может быть использовано эндоскопическое дренирование или марсупиализация кисты с частичным иссечением ее стенок.
Плазмаферез
Для детоксикации организма при остром панкреатите в международной клинике Медика24 применяется плазмаферез.
Процедура может быть проведена в рамках подготовки пациента к хирургической операции или как часть программы консервативного лечения.
Общие показания к проведению плазмафереза:
- профилактика осложнений,
- наличие панкреонекроза,
- перитонит,
- тяжелое воспаление,
- симптомы интоксикации, в частности, нарушение работы внутренних органов (почек, печени, сердца).
Процедура состоит в том, что из венозного русла пациента забирается часть крови, которая подвергается сепарации. Плазма отделяется от кровяных телец и удаляется вместе растворенными в ней токсинами. Объем крови восполняется смесью физраствора и чистой донорской плазмы или одной только донорской плазмой.
Обычно бывает достаточно заместить 25 -30% плазмы, в тяжелых случаях — до 70% плазмы крови.
Материал подготовлен врачом-онкологом, главным хирургом международной клиники Медика24 Рябовым Константином Юрьевичем.