Кишечная палочка — это грамотрицательная бактерия, которая живет в толстом кишечнике человека с первых дней и на протяжении жизни. Называется она эшерихия коли (лат. E.coli) и составляет до 1% бактерий, населяющих толстый кишечник.
Все слышали о таком понятии как микробиота человека (микробиом). Это огромное количество бактерий и других микроорганизмов, постоянно живущих в пищеварительном тракте и играющих важнейшую роль в поддержании жизни и здоровья человека. Количество бактерий в кишечнике близко к общему количеству клеток организма, а вес может достигать 1,5-3 кг!
Основные обитатели микробиоты — полезные для человека бифидобактерии, бактериоиды — 90-97% и лактобактерии. Эти микроорганизмы — анаэробы, т.е. живут в отсутствии кислорода. Кишечная палочка относится к аэробам: ей нужен кислород. Забирая кислород, палочки создают благоприятную среду для бифидо- и лактобактерий и препятствуют развитию вредной патогенной анаэробной микрофлоры.
Помимо поддержания полезной микрофлоры, кишечные палочки E. coli вырабатывают ряд необходимых для человека витаминов: В1, В2, В3, В5, В6, биотин, В9, B12, К, — жирные кислоты (уксусную, муравьиную), а ряд штаммов также — молочную, янтарную, а другие участвуют в обмене холестерина, билирубина, холина, желчных кислот, оказывают влияние на всасывание железа и кальция.
Таким образом, E.coli -E.coli -палочка кишечная, очень нужный для человека микроорганизм.
Почему же тогда мы слышим о заболеваниях, вызываемых этими бактериями, и что это за болезни?
Существуют разные виды кишечных палочек: полезные выполняют те важные функции, о которых рассказано выше, и есть патогенные штаммы E.coli. Патогенная кишечная палочка вызывает разнообразные болезни под общим название эшерихиозы, или в просторечии эти болезни называют просто «кишечная палочка».
Полезные и патогенные кишечные палочки не отличаются по морфологическим признакам ( по форме, окрасу и т.п.), поэтому при анализе отличить их невозможно.
Вероятно, те палочки, которые живут в кишечнике в симбиозе у человека, не патогенны, т.е. организм к ним приспособлен. Болезнь вызывают попавшие извне E.coli.

Врач-пульмонолог, аллерголог-иммунолог
Задать вопрос
Врач-пульманолог, аллерголог-иммунолог. Стаж: 38 лет. Образование: в 1982 году окончила лечебный факультет Рязанского медицинского института им. И.П. Павлова, там же в 1983 году — интернатуру.
Откуда берется патогенная кишечная палочка ,и какие симптомы она взывает? Как можно заразиться кишечной палочкой?
Путь заражения кишечной палочкой — фекально-оральный. Палочка устойчива к влиянию внешней среды, сохраняет жизнеспособность длительное время. Проникая в почву с фекальными массами, палочка может попадать на растения, продукты переработки — молоко, мясо, овощи, фрукты. В теплый период кишечных палочек много в водоемах. Именно превышение показателей по содержанию кишечной палочки является причиной запрещения купания в разных водоемах.
При потреблении зараженной пищи или заглатывании воды при купании, палочка проникает в организм и начинает активно размножаться в кишечнике, вытесняя полезные микроорганизмы и приводя к болезни.
Разновидности кишечной палочки и симптомы
Патогенные палочки бывают разных видов, и симптомы, ими вызываемые, могут отличаться.
Энтеропатогенная кишечная палочка вызывает симптомы энтерита, который проявляются диареей, отсюда название «диарея путешественников», т.е. жидкий стул, со слизью, без примеси крови, сопровождаемый метеоризмом и болью в животе. Иногда отмечают небольшой подъем температуры. Чаще таким видом кишечной палочки заражаются дети, особенно опасны они у детей раннего возраста.
Энтеротоксигенная кишечная палочка прикрепляется к стенкам кишечника и продуцирует токсины — вредные вещества. Чаще она встречается у детей, ею заражаются и взрослые. Болезнь, помимо частого жидкого стула, сопровождается тошнотой, головной болью, т.е. симптомами интоксикации.
Самый опасный вид патогенной кишечной палочки — энтерогеморрагическая кишечная палочка. Энтерогеморрагические кишечные палочки вызывают геморрагический колит, его тяжелое осложнение — развитие гемолитико-уремического синдрома (микроангиопатической гемолитической анемии, сочетающейся с почечной недостаточностью). Симптомы заражения: схваткообразные боли в животе и диарея, нередко с кровью. Могут наблюдаться лихорадка и рвота. Большинство больных выздоравливают в течение 10 дней. Иногда инфекция может приводить к опасным для жизни состояниям, таким как гемолитико-уремический синдром.
Однако не только эти симптомы кишечной палочки опасны.
Кишечная палочка является самой частой причиной заболеваний мочеполовой сферы у женщин и у мужчин.
У женщин кишечная палочка вызывает циститы, пиелонефриты, и является причиной острого кольпита, вульвовагинита.
У мужчин кишечная палочка вызывает острый уретрит, а из уретры кишечная палочка может проникать в предстательную железу, яички, вызывая простатит, орхит, эпидидимит. Известно, что не менее 2/3 хронических простатитов у мужчин старше 35 лет обусловлены кишечной палочкой 1 .
Как происходит заражение?
Инфицирование кишечными палочками (а также другими уропатогенными микробами, обитающими в кишечнике) мочеполовых органов, и у мужчин, и особенно у женщин, часто происходит непосредственно из желудочно-кишечного тракта при недостаточном соблюдении гигиены или применении специфических сексуальных практик.
У мужчин кишечные палочки являются причиной:
- около 80 % внебольничных инфекций мочевыводящих путей
- 64 % всех заболеваний острым простатитом
- 80 % всех хронических простатитов
- для пациентов старше 35 лет — большей части всех эпидидимитов (воспалительный процесс в придатке яичка), орхитов (воспаление яичка) и эпидидимоорхитов (сочетанное воспаление яичка и придатка яичка)
- 70-95 % инфекций мочевых путей, достигающих мочевого пузыря или почки восходящим путем
- других заболеваний мочеполовых органов 2
Именно поэтому задача адекватной терапии кишечной палочки приобретает особую остроту.
Как лечить кишечную палочку?
При легких формах у детей и взрослых, лечение патогенных кишечных палочек и кишечных инфекций, ими вызываемых, может проводиться без антибиотикотерапии. Обычно достаточно регидратации — восполнение потери жидкости, диеты, щадящего режима. Также в процессе лечения могут быть назначены энтеросорбенты и пробиотики для восстановления нормальной микрофлоры кишечника. Терапию пробиотиками рекомендуют продолжать 2-3 недели после заболевания.
При более тяжелых состояниях, а также при инфицировании кишечной палочкой мочеполовых путей, назначают антибактериальную терапию. В этих случаях важно выбрать препарат, к которому отмечается наибольшая чувствительность возбудителя.
Оптимальным препаратом для эмпирического лечения болезней, вызванных кишечной палочкой, является Макмирор — противомикробный препарат группы нитрофуранов. Кишечная палочка чувствительна к нитрофуранам: чувствительность E.coli к нитрофурантоину составляет 94,1% 3 .
Макмирор является противомикробным средством, востребованным при заражении E.coli, сальмонеллами, шигеллами, амебами, хеликобактером и многими другими возбудителями.
Поскольку энтерит, вызываемый кишечной палочкой, часто встречается у детей, и он особенно опасен у детей до 1 года и чуть старше, при назначении лечения необходим препарат, который разрешен детям уже с самого раннего возраста. По инструкции, Макмирор может использоваться в лечении детей любого возраста. При этом грудному ребенку выписывать этот препарат обязательно должен врач, определяя нужную дозировку индивидуально. Также Макмирор разрешен к применению у беременных женщин.
Какого-либо отрицательного воздействия Макмирора на другие лекарства производитель не отмечает. Медикамент может назначаться и с другими антибиотиками, и с пробиотиками, и с сорбентами или другими средствами, показанными для лечения кишечных инфекций (Лактофильтрум, Смекта, Амоксициллин, Бифиформ и др. ) 4 .
Эти свойства препарата Макмирор делают его препаратом выбора в терапии кишечной палочки.
Лечение мочеполовых заболеваний, вызванных кишечной палочкой.
Макмирор при этих болезнях также является оптимальным препаратом, так как помимо высокой чувствительности к нему E.coli, создает высокие концентрации в моче и действует также на других частых возбудителей цистита и уретрита, а также на грибы рода Кандида и простейших. Препарат преимущественно выводится с мочой, что является важным в подборе антимикробного лекарственного средства при инфекциях нижних мочевых путей.
Лечение диареи у детей и диареи путешественников, вызванной кишечной палочкой, помимо антибактериальной терапии, включает:
При инфицировании кишечной палочкой мочевых путей, вместе с препаратом Макмирор, рекомендуется обильное питье для усиления диуреза, применение препаратов для коррекции гормонального статуса и иммунной системы, симптоматическая терапия (НПВС и т.п.).
Дисбактериоз влагалища: причины и особенности
При нарушении микрофлоры изменяется равновесие между бактериями-нормальными обитателями влагалища. При этом снижается количество лакто- и бифидобактерий и увеличивается количество какого-то другого возбудителя. Этим другим возбудителем может быть одна из ключевых клеток (тогда развиваются гарднереллез, кандидоз и т.д.), может быть одна из половых инфекций (трихомониаз, хламидиоз), или же может быть любой сапрофитный возбудитель (кишечная палочка, протей, стрептококки, стафилококки и т.д.).
Дисбиоз влагалища и половые инфекции
Половые инфекции всегда связаны с нарушением микрофлоры влагалища. С одной стороны, нормальная микрофлора не допустит развития половой инфекции у женщины, и если обнаруживается половая инфекция, микрофлора не может быть не нарушена. С другой стороны, появление возбудителя какого-либо заболевания, передающегося половым путем (ЗППП) во влагалище смещает pH, вызывает воспалительную реакцию и еще больше способствует прогрессированию нарушения микрофлоры.
Ситуация, при которой во влагалище у женщины обитает только один лишь возбудитель ЗППП, почти никогда не возникает. Половая инфекция, одна или несколько, всегда находятся в ассоциации с условно-патогенной микрофлорой. И это всегда должно учитываться при лечении ЗППП. Иначе может возникнуть ситуация, при которой антибиотиками полностью убивается возбудитель ЗППП, а количество условно-патогенной инфекции лишь возрастает.
Лечение ЗППП у женщин обязательно должно завершаться восстановлением микрофлоры влагалища. Если речь идет о серьезных инфекциях (хламидия, трихомонада) или нескольких ЗППП, то сначала есть смысл провести антибактериальную терапию против них, а затем заняться восстановлением микрофлоры влагалища следующим курсом. В менее сложных ситуациях есть смысл проводить сначала комплексную диагностику всей урогенитальной микрофлоры, а затем ее восстановление с одновременным устранением половой инфекции.
Дисбиоз влагалища и заболевания кишечника
Многие заболевания желудочно-кишечного тракта ведут к нарушению нормальной микрофлоры кишечника и развитию дисбактериоза. При дисбактериозе кишечника происходит примерно тоже самое, что и при дисбактериозе влагалища — в кишечнике живет большое количество какой-нибудь бактерии.
Стенка прямой кишки плотно соприкасается со стенкой влагалища, бактерии легко проходят через нее. При выраженном дисбактериозе кишечника нарушение вагинальной микрофлоры всегда обусловлено именно этим, и как правило из влагалища высевается одна из кишечных инфекций — кишечная палочка, энтерококки и др.
Лечение дисбиоза влагалища в такой ситуации крайне затруднено, вероятность рецидива заболевания очень высока. Восстановление нормальной микрофлоры влагалища в такой ситуации возможно лишь при одновременном лечении заболеваний кишечника.
Дисбиоз влагалища и половой партнер
Чаще всего нарушение микрофлоры влагалища у женщины не вызывает никаких проблем у ее полового партнера, даже при регулярной половой жизни без использования средств контрацепции. В отдельных случаях, когда имеет место выраженный дисбиоз влагалища, у мужчины могут развиваться явления баланопостита и неспецифического уретрита. Но это обычно бывает только в том случае, если у мужчины уже была предрасположенность к этим заболеваниям, в полностью здоровом организме они не разовьются.
Никакое заболевание полового партнера, за исключением венерических заболеваний, не оказывает влияния на микрофлору влагалища у женщины. Лечение дисбиоза влагалища у женщин не предполагает обязательного лечения полового партнера, если только хотя бы у одного из них не выявляется присутствие половой инфекции.
Дисбиоз влагалища и беременность
Беременность является одним из факторов, которые могут провоцировать обострение вагинального дисбиоза. На фоне беременности могут появляться или усиливаться выделения, зуд или жжение в половых органах, боль при половом акте и т.д. Это связано с тем, что во время беременности организм женщины подвергается серьезной гормональной перестройке, что не может не сказаться как на состоянии иммунитета, так и на вагинальной микрофлоре.
Полноценное лечение дисбиоза влагалища во время беременности возможным не представляется. Даже если это лечение не связано с приемом антибиотиков, что крайне нежелательно во время беременности, оно всегда связано с иммунокоррекцией, а это во время беременности совершенно недопустимо. Поэтому задачей доктора при обострении дисбиоза влагалища у беременной женщины является лишь устранение симптомов и подготовка женщины к родам.
В нашей клинике с этой целью проводится курс процедур, которые если не нормализуют ситуацию, то делают ее более терпимой. Местное лечение, проводимое при этом, совершенно безвредно для плода. Если есть необходимость, это лечение на протяжении беременности можно проводить неоднократно.
Дисбиоз влагалища у девушек
Нарушение микрофлоры влагалища встречается у девушек, не начинавших половую жизнь, примерно с такой же частотой, как и у живущих активной половой жизнью женщин. Это связано несколько с другими факторами — нестабильность гормонального фона, становление цикла, а также с анатомическими особенностями строения девственной плевы.
Дисбиоз влагалища у девушек редко проявляется обильными выделениями, поскольку отверстия девственной плевы как правило не позволяют им выводиться из влагалища в том количестве, в каком они образуются. Поэтому развивается застой выделений во влагалище, и вероятность развития воспалительных заболеваний у девственниц выше. С другой стороны, при начале половой жизни с первыми половыми актами происходит заброс большого количества бактерий из влагалища в мочевой пузырь, и это может привести к возникновению так называемого «цистита медового месяца».
Лечение дисбиоза влагалища у девушек-девственниц несколько затруднительно из-за того, что строение девственной плевы не всегда позволяет проводить обработки влагалища лекарствами должным образом. В отдельных случаях даже приходится прибегать к искусственному нарушению целостности девственной плевы — гименэктомии.
В «СМ-Клиника» врачи-гинекологи после проведения обследования и анализов выявят точные причины дисбактериоза влагалища и назначат эффективное комплексное лечение, которое приведет к восстановлению нормальной микрофлоры влагалища.
Инфекции на двоих — заболевания, передающиеся половым путем
Совместное проживание двух людей — дело не простое, достичь мирного сосуществования зачастую не так уж легко, особенно если у человека сложный характер. Однако то, что не всегда подвластно людям, вполне доступно бактериям. И в отличие от человека — чем зловреднее микроб, тем легче он приспосабливается, тем быстрее «вселяется» и становится неприятным квартирантом на самых ответственных участках жилплощади человеческого тела. Существуют такие «внутренние» съемщики — болезни, о которых воспитанные люди предпочитают тактично умалчивать, а специалисты величают их «мочеполовыми инфекциями» и укоризненно посматривают на пациентов. Многие женщины, услышав об одном из таких «жильцов», испытывают настоящий стресс. И не напрасно: общение с этими «соседями» до добра не доводит. Что это за «соседи» такие, где они живут, как себя ведут и чем грозят? Попробуем разобраться.
Что такое ИППП?
Инфекции, передающиеся половым путем (ИППП), объединены в одну группу по принципу их возникновения, т.е. они попадают в организм единственным способом — через половой контакт. По микробиологическим признакам эти инфекции можно разбить на следующие подгруппы: микробы (сифилис, гонорея, гарднереллы), простейшие (типичный представитель- трихомонада), грибки (их много, но наиболее типичный представитель — молочница), микоплазменные инфекции (уреаплазма, микоплазма, хламидии) и вирусные инфекции (герпес второго типа, гепатиты В и С, СПИД). Все эти инфекционные заболевания опасны тем, что вызывают воспаление или половой сферы, или всего организма в целом. Постараемся дать словесный портрет каждой из перечисленных инфекций и рассказать, какой вред могут принести вам эти «зловредные соседи», как их вовремя распознать и обезвредить.
Бактериальный вагиноз (гарднереллез) — «волк в овечьей шкуре».
Этот «волк» буквально вытесняет полезную микрофлору влагалища, которая защищает женщину от инфекций. И если десять-пятнадцать лет назад это заболевание считалось венерическим, сейчас это утверждение полностью опровергнуто. Если бактериальный вагиноз обнаружен у одного из половых партнеров, то лечение проходят оба. Клинические проявления этого заболевания, как правило, бывают только у женщин, мужчины могут быть просто носителями и даже не знать о том, что они инфицированы. Если у вас появились выделения с «селедочным» запахом, постарайтесь побыстрее обратиться к врачу-гинекологу. В комплекс лечения бактериального вагиноза наравне с антибактериальными препаратами обязательно включаются иммунокорректоры.
Молочница-рецидивист.
Кандидомикоз или молочница стоит особняком от остальных представителей, хоть оно традиционно и относится к ИППП. В первую очередь молочница — это проявление иммунодефицита, который возникает по разным причинам: прием антибиотиков, психологические стрессы, беременность, радиация, хронические воспалительные заболевания и многое другое. Даже у девственниц бывает молочница, девушка, никогда не жившая половой жизнью, может заболеть грибковым кольпитом. Почему? Все просто: допустим, у девушки была ангина, она активно лечилась антибиотиками, в результате — молочница. Споры Candida albicants могут входить в состав нормальной флоры влагалища, однако клинические проявления возникают в том случае, когда грибок переходит в активную стадию. Считается, что наиболее часто рецидивирующие молочницы являются признаком иммунного неблагополучия организма, его ослабления. Если молочница обостряется чаще, чем три раза в год, это является показателем того, что у пациентки не все в порядке с иммунитетом. Безусловно, нельзя не заниматься лечением молочницы, но в первую очередь нужно обратить внимание на иммунную систему организма.
Три родные сестры: микоплазма, уреаплазма и хламидия.
Микоплазмы — микроорганизмы, находящиеся на промежуточной стадии между вирусами и бактериями. Микоплазмы любопытны тем, что часть жизни они проводят в клетке, и тогда они неуязвимы для лекарств, а часть вне клетки. Таким поведением и определяется специфика характера лечения подобных инфекций. Раньше курс лечения микоплазменных инфекций составлял 21 день, сейчас сократился до 10-12, но он все равно более длителен, нежели при обычном антибактериальном лечении. Есть разновидности, которые существуют в организме человека, не причиняя ему вреда (такие не нуждаются в лечении), а есть болезнетворные, вызывающие нарушения в работе разных органов и систем, в частности Mycoplasma genitalium, приводящая к воспалительным заболеваниям малого таза.
Микоплазма имеет различные формы, которые отличаются способом проникновения в организм и локализацией данной инфекции в том или ином органе. Существуют общие рекомендации по подбору терапии для лечения микоплазмы, которая обязательно включает в себя иммуностимулирующие препараты и индивидуальный антибактериальный курс, воздействующий на конкретную инфекцию. Необходимо помнить, что в подобных случаях обязательным условием является лечение обоих половых партнеров.
Симптомы уреаплазмоза возникают через 3-5 недель с момента заражения. Следует отметить, что уреаплазмоз проявляется незначительно и мало беспокоит больных. При диагностировании заболевания обычно назначается комплексное лечение: иммуномодуляторы, физиолечение, применение ферментных препаратов.
Некоторые специалисты считают, что хламидиоз встречается ненамного реже, чем грипп. Лишь в самом начале хламидиоз ограничивается поражением половых органов, позднее возможны осложнения, влияющие на различные органы и системы (реактивный артрит, миокардит, конъюнктивит, фарингит и т.д.) и нередко приводящие к снижению трудоспособности.
Относительно недавно установили, что тетрациклин является лучшим антибиотиком, подходящим для лечения всех микоплазменных инфекций, но его, например, нельзя применять беременным женщинам, женщинам с больными почками. Для них альтернативой являются антибиотики из группы макролидов (Сумамед, Рулид).
Как победить трихомониаз?
Заболевание, которое ежегодно в мире поражает порядка 170 миллионов человек, — «противник» не из легких. На сегодняшний день большинство врачей во всем мире считают трихомониаз одним из самых распространенных заболеваний, передающихся половым путем. Инфекция вызывает к тому же и немало осложнений, а за последние годы некоторые разновидности трихомонад стали устойчивее к применению медикаментозных препаратов. Чтобы лечение не затянулось на долгие годы, постарайтесь отреагировать на первые симптомы: зеленоватые, серые или желтоватые выделения, имеющие специфический запах, — это сигнал того, что надо срочно обратиться к грамотному специалисту, который проведет соответствующее клиническое исследование. Если анализ мазка на микрофлору покажет наличие трихомонад — приготовьтесь к долгой борьбе за свое здоровье. Всех осложнений, которые влечет за собой невылеченный трихомониаз, за один раз и не перечислишь: поражение мочеиспускательного канала, мочевого пузыря, шейки матки и маточных труб.… Первый шаг к выздоровлению — посещение гинеколога или венеролога.
С вирусами надо жить в мире!
На сегодняшний момент прекрасно лечатся все перечисленные инфекции, кроме вирусных. К сожалению, наука еще не придумала противовирусных антибиотиков, которые могли бы подействовать на проникшие в клетку возбудители, с ними приходится только примириться. Пациентам, зараженным вирусными инфекциями, можно посоветовать укреплять свой иммунитет. Почему? Да потому что, раз вирус нельзя «убить», значит, лучшее, чего мы можем добиться при этих инфекциях — «загнать вирус в подполье», чтобы он не был активным.
Герпес-театрал.
Отличительная черта герпеса — талант к притворству. К основным симптомам он частенько добавляет «ложные показания»: общую слабость, головную боль , боль в мышцах , повышение температуры — в общем, все, что может навлечь подозрения на обычную простуду. Вирус простого герпеса наблюдается практически у всего населения нашей планеты, передается только в период обострения. По большому счету здоровью взрослого человека герпес особо не угрожает, он опасен для детей, пожилых людей и беременных женщин.
Всех — одним махом!
Многие из нас при различных недомоганиях предпочитают не обращаться к врачу, а справиться своими силами или с помощью друзей и подруг. А тот, кто хочет узнать, что с ним, просто не знает, как проверить свои подозрения. Действительно, методов диагностики мочеполовых инфекций настолько много, что запутаться в них немудрено: микроскопический анализ, реакция иммунофлюоресценции (РИФ), иммуноферментный анализ (ИФА), полимеразная цепная реакция, культуральный метод. Исходя из нашего опыта, могу сказать, что одним из самых лучших методов диагностики ИППП является полимеразная цепная реакция (ПЦР). Для анализа достаточно очень небольшого количества материала, результаты готовы уже через 1-2 дня, на основании одного мазка можно провести анализ на множество заболеваний, передающихся половым. К сожалению, этот метод, как впрочем, и остальные, иногда дает ложноположительные результаты, поэтому через месяц после окончания лечения необходимо сделать контрольное исследование. Культуральный метод еще более достоверен, его можно использовать даже для назначения наиболее эффективной антибактериальной терапии, но, к сожалению, он достаточно долог (3-7 дней) и доступен только в специально оборудованных медицинских центрах.
Разные методы — разные результаты. Почему?
Почему часто в разных лабораториях выявляют разных инфекции? Например, в одной обнаружили микоплазму, а в двух других уреаплазму. Приведем пример из практики. Недавно к нам обратилась пациентка с подозрением на хламидиоз, для подтверждения диагноза ей было предложено сдать соответствующий анализ. Наш результат оказался отрицательным. На следующий день она снова пришла на прием и извлекла из сумочки еще два результата анализов, сделанных в двух разных лабораториях, один — положительный, другой — отрицательный. Как к этому относиться? К сожалению, достоверность даже самых современных методов может быть не стопроцентной. Почему же случаются расхождения в результатах анализов? Причин много: человеческий фактор, условия хранения взятого мазка и последующей транспортировки, квалифицированность лаборантов, надежность используемых реактивов. Если вы чувствуете, что с вами происходит что-то неладное, а лабораторные исследования не выявляют никаких отклонений, попробуйте сделать анализ различными методами и обратитесь к врачу-гинекологу или урологу (для мужчин), которые сможет, опираясь на клиническую картину и полученный результат, диагностировать заболевание и провести соответствующее лечение. И не забывайте про своего партнера!
Осторожно! Кишечная палочка!
Все разновидности кишечной палочки можно условно разделить на 4 класса:
- энтеропатогенные;
- энтеротоксигенные;
- энтероинвазивные;
- энтерогеморрагические.
Кишечная палочка легко приспосабливается к внешней среде. Иными словами, она очень устойчива. Кишечная палочка может с легкостью размножаться в пищевых продуктах, особенно в молоке, но погибает под воздействием термальных или дезинфицирующих факторов.
Большинство кишечных палочек имеет жгутики – они подвижны.
Кишечная палочка играет важную роль в процессе функционирования желудочно-кишечного тракта. Но, когда количество кишечных палочек превышает норму, развивается дисбактериоз. Для того чтобы привести микрофлору ЖКТ в норму, назначаются бактериофаги и пробиотики.
Патогенные кишечные палочки
Патогенные кишечные палочки вызывают эшерихиозы. Эшерихиозы – это инфекционные заболевания, сопровождающиеся интоксикацией, лихорадкой, поражением ЖКТ и мочевыводящих путей. Также возможно развитие сепсиса. Распространение эшерихиозов происходит фекально-оральным путем. Основные источники заражения – загрязненная вода и пища.
Записаться к Гастроэнтерологу
Волков Михаил Владимирович
Хирург
1 год стажа
Башанкаев Николай Андреевич
Хирург
44 года стажа
Ользеев Игорь Сергеевич
Хирург
40 лет стажа
Байчорова Земфира Узеировна
Хирург
39 лет стажа
Пересада Игорь Валерьевич
Проктолог
1 год стажа
Гудилова Юлия Юрьевна
Гепатолог
21 год стажа
Соколова Светлана Вадимовна
Терапевт
34 года стажа
Румянцев Виталий Григорьевич
Гепатолог
41 год стажа
Пугачева Людмила Михайловна
Эндоскопист
1 год стажа
Пономарёва Алла Васильевна
Диетолог
37 лет стажа
Энтеропатогенная кишечная палочка
Этот класс кишечных палочек вызывает различные кишечные инфекции. Эти кишечные палочки вызывают сильный понос с водянистым стулом, ярко выраженные боли в животе и рвоту. Также такой вид кишечных инфекций (вызванный энтеропатогенными кишечными палочками) называют «диареей путешественников». Заражение энтеропатогенными кишечными палочками лечения не требует.
Энтеротоксигенная кишечная палочка
Этот вид отличается тем, что кишечные палочки прикрепляются к эпителиям слизистой оболочки тонкой кишки и производят токсины. Энтеротоксигенные кишечные палочки – одна из причин острых диарей у детей.
Энтерогеморрагическая кишечная палочка
Эти кишечные палочки вызывают геморрагический колит. Очень опасны, так как в большинстве своем являются причиной возникновения микроангиопатической гемолитической анемии, сочетающейся с почечной недостаточностью.
Симптомы этого заболевания, вызванного энтерогеморрагической кишечной палочкой, проявляются ввиде острых болей в животе и водной диареи (затем она становится кровавой). Лихорадка не наблюдается, но температура может достигать 39 °С.
Энтерогеморрагической кишечной палочкой можно заразиться через загрязненные продукты питания и воду, также от больных людей или животных. Инкубационный период длится от 2 до 3 дней. Симптомы кишечной палочки класса энтерогеморрагические – схваткообразные боли в животе, диарея с кровью. Также возможно наличие лихорадки и рвоты. Обычно инфекционное заболевание, вызванное энтерогеморрагическими кишечными палочками, проходит через 10 дней. Однако следует обратиться за помощью к врачу, так как энтерогеморрагические кишечные палочки могут привести к тяжелым заболеваниям.
Энтероинвазивная кишечная палочка
Заболевания, вызванные энтероинвазивными кишечными палочками, очень похожи на бактериальную дизентерию. Симптомы — боли в животе, водянистый понос с примесями крови. Лечение заболеваний, вызванных такими кишечными палочками, назначает врач.
Кишечная палочка в моче
Заражение мочеполовых органов кишечной палочкой происходит из ЖКТ. Особенно часто такое явление наблюдается у женщин. Связано это с тем, что нарушаются правила личной гигиены.
Наличие кишечных палочек в моче – свидетельство того, что происходят воспаления в мочевыводящих путях. Симптомы такого инфекционного заболевания – лихорадка, озноб, тошнота, рвота, боли в поясничной области, дизурия.
Гемолизирующая кишечная палочка
Такая кишечная палочка может присутствовать в организме и не проявлять себя. Как только условия для ее развития окажутся благоприятными (болезнь, ослабление иммунитета), гемолизирующая кишечная палочка проявит себя.
Дети, страдающие большим количеством гемолизирующей кишечной палочки, склонны к диатезу. Симптомы – вздутие живота, понос, запор, слизь или зеленые примеси в стуле. Также следует обратить внимание, что при гемолизирующей кишечной палочке температура больного не повышается.
Воздействие гемолизирующей кишечной палочки на организм напоминает золотистый стафилококк. Особенно опасна гемолизирующая кишечная палочка для новорожденных. Так как даже небольшое ее количество способно нарушить нормальное пищеварение у ребенка.
Лечение кишечных палочек
Некоторые инфекционные заболевания, вызванные активностью кишечных палочек, могут проходить сами собой в течение 10 дней. Но лучше всего будет обратиться за помощью к врачу, так как определенные виды кишечных палочек могут спровоцировать не только острое инфекционное заболевание, но и тяжелые последствия для всего организма.
Бактериальный цистит – причины развития, особенности течения
Бактериальный цистит – неосложненная инфекция мочевыводящих путей, характеризующаяся воспалением стенок мочевого пузыря. Чаще возникает у женщин репродуктивного возраста, может протекать в острой или хронической форме, имеет специфические и общие симптомы, признаки. Цистит бактериального характера хорошо подвергается лечению, для этого не нужна госпитализация, но требуется соблюдение всех назначений врача и профилактики развития рецидивов.
Цистит – воспаление стенок мочевого пузыря, которое может развиться и у женщин, и у мужчин. Бактериальный цистит имеет единственную причину развития – проникновение болезнетворных бактерий в мочевой пузырь и их внедрение в ткани его стенок. А вот спровоцировать этот процесс могут несколько факторов:
- беспорядочная половая жизнь, частая смена партнеров, незащищенные половые акты;
- неправильное проведение гигиенических процедур;
- ранее перенесенные атрофический вагинит и установка катетера в мочеиспускательный канал;
- хронические очаги инфекции в организме.
Бактериальный цистит может развиться и у мужчин, но основным провоцирующим фактором у них являются инфекции мочеполовых путей (заболевания, передающиеся половым путем). Существует мнение, что бактериальный цистит у мужчин и у женщин может развиться после переохлаждения, на фоне стресса – это неправда. Частые эмоциональные срывы, длительное пребывание в холоде, вынужденный прием некоторых лекарственных препаратов являются лишь провоцирующими факторами, которые способствуют началу развития заболевания. Они негативно влияют на общий иммунитет, ослабляют его и бактериальный цистит начинается после активного роста и размножения условно-патогенных микроорганизмов, которые находятся в каждом организме. Чаще всего возбудителем патологии в мочевом пузыре является кишечная палочка.
Бактериальный цистит чаще диагностируется у женщин и связано это с особенностями анатомического строения мочеполовой системы. У мужчин уретра (мочеиспускательный канал) длинная, у женщин она короткая и поэтому бактерии сразу же проникают в полость мочевого пузыря. Близкое расположение входа влагалища, анального отверстия и мочеиспускательного канала у женщин тоже играет большую роль.
Цистит бактериального происхождения чаще протекает в острой форме с выраженной клинической картиной. У мужчин он крайне редко трансформируется в хроническую форму течения, у женщин подобное вполне возможно и связано это с самостоятельным лечением, прерыванием срока терапии и не соблюдением профилактики рецидивов.
Симптомы и признаки бактериального цистита
Бактериальный цистит у женщин и у мужчин всегда начинается остро:
- позывы к мочеиспусканию становятся частыми – желание сходить в туалет возникает каждые 15-20 минут;
- выделения мочи скудные, иногда позывы в туалет вообще оказываются ложными;
- непосредственно во время опорожнения мочевого пузыря больной ощущает рези, жжение;
- в конце процесса моча выделяется с небольшим количеством крови.
Бактериальный цистит проявляется не только специфическими симптомами, перечисленными выше, но и общими признаками:
- повышение общей температуры тела;
- тянущая боль в области поясницы;
- дискомфортные ощущения в области таза и промежности;
- боль во время и сразу после полового акта.
Пациенты обращают внимание на то, что моча становится мутной и приобретает неприятный запах. Это свидетельствует о том, что бактериальный цистит прогрессирует и необходимо немедленно проводить его лечение. Типичным признаком также будет недержание мочи, которое присутствует при резком кашле, чихании без ощущения наполненности мочевого пузыря.
Бактериальный цистит хронической формы имеет те же симптомы и признаки, что и острый, но отличается меньшей интенсивностью и периодическими рецидивами. Диагноз «хронический бактериальный цистит» ставится при наличии специфических симптомов и признаков и обострениях не менее 3 раз в год.
Диагностика и лечение цистита бактериального происхождения
Лечение начинается с постановки диагноза: даже наличие специфических симптомов и признаков не подтвердит бактериальный цистит. Врачи назначают лабораторное исследование мочи, которое позволяет выявить основные признаки воспалительного процесса:
- присутствие эритроцитов в моче – гематурия;
- повышенное содержание лейкоцитов;
- незначительное наличие белка в урине.
Обязательно проводится бакпосев мочи – необходимо выявить возбудителя заболевания, чтобы подобрать эффективные лекарственные препараты для лечения. У женщин проводят физикальный осмотр на гинекологическом кресле и берут мазок из влагалища для оценки микрофлоры. У мужчин обязательно проводят обследование предстательной железы и лабораторное исследование биологического материала для выявления скрытых половых инфекций.
Бактериальный цистит подразумевает медикаментозное лечение – назначают препараты с антибактериальным действием. Подбираются они в индивидуальном порядке после получения результатов анализов. Длительность терапии составляет 7-10 дней, прерывать курс категорически не рекомендуется: кажущееся выздоровление на фоне исчезновения специфических симптомов и признаков приводит к недолеченности патологического процесса и трансформации его в хроническую форму течения.
Если бактериальный цистит проявляется сильными болями, резями и жжением, то пациентам назначают и симптоматическое лечение – нестероидные противовоспалительные средства, стандартные обезболивающие. Растительные диуретики тоже могут входить в состав комплексного лечения, но только в качестве дополнительной терапии.
Во время лечения пациентам необходимо соблюдать диету – отказаться от соленых, острых и жирных блюд, употреблять большое количество жидкости и соблюдать личную гигиену, не переохлаждаться.
Меры профилактики бактериального цистита
Бактериальный цистит гораздо проще предотвратить и для этого нужно соблюдать простые меры профилактики:
- своевременно проводить лечение любых инфекционных процессов;
- использовать механические средства контрацепции для предупреждения заражения инфекциями, передающимися половым путем;
- правильно и регулярно проводить гигиенические процедуры;
- не допускать переохлаждения;
- оградить себя от стрессов и эмоциональных всплесков.
Бактериальный цистит у мужчин и у женщин – неприятное заболевание, сопровождающееся выраженными симптомами и признаками. Своевременное лечение приводит к полному выздоровлению, отсутствие медикаментозной терапии провоцирует развитие хронического воспалительного процесса с частыми рецидивами и последующими осложнениями в виде пиелонефрита, простатита, недержания мочи.
Филиалы и отделения, в которых лечат бактериальный цистит
НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
ТРЕТЬЕ УРОЛОГИЧЕСКОЕ ОТДЕЛЕНИЕ, Сергей Александрович Маслов — к.м.н., заведующий отделением, врач-уролог.
ОТДЕЛЕНИЕ УРОДИНАМИКИ И НЕЙРОУРОЛОГИИ, Виктория Валерьевна Ромих — Заведующая отделом, Врач-уролог, детский уролог — андролог.
ГРУППА ИНФЕКЦИОННО-ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ И КЛИНИЧЕСКОЙ ФАРМАКОЛОГИИ, Тамара Сергеевна Перепанова — д.м.н., заведующая группой инфекционно-воспалительных заболеваний и клинической фармакологии
Тержинан: для безопасного лечения гинекологических инфекций
Один из наиболее эффективных местных препаратов для устранения острых и хронических вагинальных воспалений. Практически не имеет побочных действий, хорошо переносится, быстро возвращает физический комфорт.
Лекарственная форма и состав препарата Тержинан
Тержинан — комбинированное антимикробное медикаментозное средство широкого спектра. Производится в виде таблеток для местного — интравагинального применения. Это суппозитории, аналогичные свечам, но имеющие более плоскую форму и отличающиеся по структуре. В их составе нет воска.
Упаковка препарата содержит 6 или 10 таблеток желтоватого цвета, расфасованных в пластиковые или металлизированные блистеры с индивидуальными ячейками. Одна доза лекарства содержит 4 активных компонента:
200 мг. тенидазола: антибиотик, действенный против бактерий анаэробного класса;
100 мг. неомицина: аминогликозид, разрушающий белки аэробных микробов;
100000 МЕ нистатина: противогрибковое вещество;
4,7 мг. производного преднизолона: глюкокортикоидного гормона с противовоспалительным действием.
Вспомогательные соединения препарата: крахмал, лактоза, диоксид кремния, стеарат магния и другие.
Механизм действия таблеток Тержинан
Инструкция к препарату информирует, что Тержинан обладает выраженным антимикробным, антисептическим эффектом, устраняет грибковые инфекции, воспалительные процессы, способствует восстановлению баланса внутренней микрофлоры. Комбинация активных веществ в нем позволяет успешно лечить запущенные инфекционные заболевания, в том числе сочетанного характера, вызванные несколькими возбудителями:
грамположительными и грамотрицательными бактериями;
Тержинан помогает сохранить целостность эпителиальных покровов слизистых, предупреждает экссудативную инфильтрацию, развитие эрозивных и других поражений при воспалительных реакциях, нормализует уровень pH, облегчает симптомы острой фазы заболеваний, помогает быстро избавиться от зуда, жжения, отека тканей и патологических выделений.
Высокая концентрация компонентов обеспечивает быстрое уничтожение всех чувствительных к ним патогенов ранее, чем они успевают развить устойчивость к Тержинану. Вероятно, что активные вещества в составе препарата усиливают эффективность и продолжительность действия друг друга.
Антибиотики и преднизолон в составе лекарства активны лишь в области размещения. Всасывания их через слизистые оболочки в системный кровоток не происходит. Проникающие в организм концентрации активных веществ ничтожно малы.
Основные назначения для препарата Тержинан
По инструкции вагинальные таблетки показаны для применения:
при трихомонадных и вызванных гноеродными патогенами вагинитах
острых и хронических кольпитах неспецифического или смешанного происхождения, в том числе рецидивирующих;
В качестве профилактики развития инфекционных воспалений в полости матки и прилегающих тканях Тержинан назначают:
введением внутриматочных спиралей;
проведением абортов, диагностических выскабливаний;
перед проверкой проходимости маточных труб.
Врачебный опыт показывает, что препарат намного эффективнее аналогов справляется с осложненными случаями заболеваний, редко вызывает нарушения внутренней микрофлоры. Тержинан лучше других интравагинальных медикаментов избавляет от симптомов рецидивирующей молочницы, обострений уреаплазмоза.
Как применять Тержинан
Медикамент показан к использованию пациенткам с 16 лет. Подросткам Тержинан не рекомендуется из-за несовершенства внутренней влагалищной микрофлоры.
Перед использованием таблетку рекомендуется смочить в теплой воде.
Лежа на спине, аккуратно ввести препарат глубоко во влагалище.
После введения Тержинана не вставать в течение 10–15 минут, чтобы свеча случайно не выпала. Лучшее время для процедуры — вечером, перед сном.
Общая схема лечения: по 1 таблетке однократно каждые сутки в течение 6–20 дней. Для профилактического курса достаточно недели использования. При острых состояниях и рецидивирующих патологиях применять средство желательно не менее двух недель подряд. При менструальных выделениях прерывать лечение не рекомендуется. Исключение — повышение чувствительности тканей и появление раздражения слизистой при воздействии препарата в эти дни.
В период использования вагинальных таблеток важно тщательно заботиться о гигиене. Из-за специфических выделений растворившегося препарата требуется более частая смена нижнего белья. Рекомендуется использовать прокладки с достаточной степенью защиты.
Половой покой во время терапии необязателен, но может быть рекомендован гинекологом. Важно помнить, что нистатин в составе Тержинана может снижать эффективность средств барьерной контрацепции.
Через 5–7 суток по окончании курса лечения следует сделать повторный лабораторный анализ на наличие инфекции.
Разрешен ли Тержинан при беременности и лактации
Период ожидания ребенка и грудном вскармливание не исключают использования местного антибиотика. В первом триместре от его применения следует воздержаться из-за уязвимости плода. На более позднее сроке целесообразность лечения Тержинана нужно оговорить с врачом. Во время лактации препарат безопасен, так как не оказывает системного действия на организм матери.
Побочные эффекты и противопоказания
Тержинан не вызывает обострений имеющихся хронических патологий. Благодаря отсутствию системного действия не вступает во взаимосвязь с другими лекарствами. В редких случаях на фоне его применения возможно появление зуда и раздражения слизистых. Единственное противопоказание — индивидуальная непереносимость одного или нескольких компонентов. Ее признаки:
отек слизистой или резкая болезненность в месте введения.
В единичных случаях Преднизолон в составе таблеток может спровоцировать эрозивных поражения стенок влагалища. Кроме того, этот гормон требует осторожного применения средства при гипотиреозе, сахарном диабете, сердечно-сосудистых патологиях.
Цена препарата Тержинан
Средняя стоимость упаковки лекарства из 6 таблеток в аптечных сетях: 400–470 рублей. За препарат, содержащий 10 доз необходимо заплатить 510–600 рублей.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Расстройство желудка, диарея, общая слабость, тошнота, боль в животе – подобные симптомы мы чаще всего связываем с кишечной палочкой. Наличие этого представителя микрофлоры в организме многих пугает. Но, на самом деле, кишечная палочка (или как правильно ее называют Escherichia coli) присутствует у любого человека.
О пользе и вреде кишечной палочки рассказывает сотрудник лаборатории Explana, бактериолог Марина Ивановна Полещикова
Для чего в организме здорового человека нужна кишечная палочка?
Кишечная палочка является нормальным обитателем кишечника человека и теплокровных животных и важной частью кишечной микрофлоры, поддерживающих нормальное физиологическое состояние у здоровых людей. Уже в первые дни после рождения в кишечнике человека появляется Escherichia coli и сохраняется на протяжении всей жизни.
У человека бактерии составляют, в среднем 1% микробной массы испражнений, но именно этот процент играет важнейшую роль в функционировании желудочно-кишечного тракта. Прежде всего, кишечная палочка помогает вырабатывать витамины, такие как В1, В2, В3, В5, В6, В9, В12 и К, также активно участвует в обмене жирных и желчных кислот, холестерине, билирубине и т.д.. Существует целый ряд пробиотических препаратов, в состав которых входит и кишечная палочка.
Какой же должная быть норма кишечной палочки в организме?
Норма кишечной палочки в 1г фекалий у здорового человека 107 – 108 КОЕ/г.
А если в организме недостаток кишечной палочки, к каким последствиям это может привести?
Если в организме человека кишечная палочка присутствует меньше своей нормы, то это может привести к дисбиозу, который проявляется в виде метеоризма, умеренно выраженной диареи и запорам, чувству распирания после приема пищи, мигрирующих неопределенных болей в животе, симптомам гиповитаминоза, изжоги и отрыжке. А причиной недостатка кишечной палочки в организме могут стать различные социальные и биологичеекие факторы. Такие, например, как: переезд, изменения питания, влияние плохой экологии, стрессы, наркомания, алкоголизм, лечение антибиотиками, перенесенные или хронические заболевания.
Но если кишечная палочка так важна, почему при расстройствах и других заболеваниях желудка обвиняют именно этот микроорганизм?
У бактерии есть и «темная сторона», определяющая способность кишечной палочки вызывать самые разнообразные поражения. Большинство представителей E.coli не проявляют выраженных патогенных свойств. Они способны вызвать заболевания лишь у крайне ослабленных людей с выраженными нарушениями иммунного статуса. Тем не менее, существуют представители кишечной палочки, получившие в ходе своей эволюции ряд свойств, позволяющих их отнести к патогенным микроорганизмам. Среди поражений у человека, вызванных E.coli, различают: кишечные (коли-инфекции) и внекишечные. Наиболее часто эти бактерии вызывают диареи, инфекции мочевыводящих путей, бактеримии и даже менингиты.
Основной механизм передачи кишечной палочки – фекально-оральный. Пути передачи — пищевой, водный, контактно-бытовой (грязные руки, предметы обихода и т.д.)
В передаче патогенных кишечных палочек между людьми главное значение имеют больные люди и бактерионосители. Поскольку многие животные выступают природными хозяевами E.coli, от них бактерии могут попадать в различные продукты, а оттуда – в организм человека.
Несмотря на традиционно сложившееся представление о «безвредности» кишечной палочки, она становится достаточно частой причиной заболеваемости как пациентов с иммунодифицитами, так и лиц с нормальным иммунным статусом.
Какой анализ необходимо сдать для определения показателей кишечной палочки в организме?
Хочется отметить, что самолечением заниматься не стоит. В случае недомогания необходимо сразу обратиться к врачу. Он назначит вам следующие виды анализов: анализ на тифо-паратифозную группу и дисбиоз. Настоятельно рекомендуется пройти эти анализы до начала приема антибиотиков. Анализ на тифопаратифозную группу выполняется от 3 до 5 дней, на дисбиоз — 7 дней.
Связанные исследования
1200 р.
#02-07-19
Escherichia coli, количественное определение ДНК
Escherichia coli (кишечная палочка) – это грамотрицательная палочковидная бактерия, одна из составляющих нормальной микрофлоры желудочно-кишечного тракта человека.
Среди большого разнообразия видов кишечной палочки более 100 являются патогенными (т.е. вызывающими различные заболевания
2000 р.
#02-02-250
Escherichia coli, типирование
Escherichia coli (кишечная палочка) – это грамотрицательная палочковидная бактерия, одна из составляющих нормальной микрофлоры желудочно-кишечного тракта человека. Среди большого разнообразия видов кишечной палочки более 100 являются патогенными (т.е. вызывающими различные заболевания).&
1200 р.
#02-02-11
Escherichia coli О 157 / Кишечная палочка О157 серотипа
Escherichia coli — грамотрицательная анаэробная бактерия, которая включает несколько серотипов, большая часть из которых входит в состав нормальной микрофлоры человека.
Энтеротоксигенные штаммы Escherichia coli — серотип Escherichia coli, который является главной причиной острой диареи — эшерихио
1200 р.
#02-07-20
Escherichia coli enteropathogenic, количественное определение ДНК
Escherichia coli (кишечная палочка) – это грамотрицательная палочковидная бактерия, одна из составляющих нормальной микрофлоры желудочно-кишечного тракта человека.
Среди большого разнообразия видов кишечной палочки более 100 являются патогенными (т.е. вызывающими различные заболевания
Содержание статьи
- Что такое E.coli
- Какие полезные функции выполняют эшерихии?
- Симптомы
- 3.1. Диарея путешественников
- 3.2. Инфекции мочевыводящих путей
- Лечение инфекций, вызванных кишечной палочкой
- Профилактика инфекций, вызванных E.coli
Не секрет, что на нашем теле и слизистых обитает множество микроорганизмов, грибков и вирусов. По примерным подсчетам, их общее число даже превышает общее количество всех клеток нашего тела и составляет порядка 1014-15. В кишечнике человека, например, количество бактерий измеряется килограммами и по примерным оценкам составляет около 1–3 кг [1].
Такое взаимовыгодное сожительство биологи называют симбиозом. Пока мы здоровы, а наша иммунная система функционирует без перебоев, эти микроорганизмы не причиняют неудобств, а многие из них выполняют полезные функции. Однако стрессовые факторы, болезни, прием лекарств и многие другие обстоятельства превращают наших добрых соседей во врагов, которые могут стать причиной инфекций: острых и хронических [1,2].
Одним из таких типичных представителей условно-патогенной флоры является кишечная палочка, E. coli, которая может вызвать расстройства кишечника и инфекции мочеполового тракта [3,4]. О ней мы и поговорим сегодня.
Что такое E.coli
Кишечная палочка является обычным представителем нормальной флоры толстого кишечника. Она может жить как в условиях отсутствия кислорода, так при его наличии. Специалисты называют такие бактерии облигатными анаэробами. Благодаря этому качеству кишечная палочка может выживать в окружающей среде и становиться источником заражения.
Наиболее многочисленными представителями кишечной микрофлоры являются строгие анаэробы, для которых кислород смертельно ядовит. Они составляют около 80–90% от всего количества микроорганизмов. К ним относятся представители пропионобактерий, эубактерий, анаэробных лактобактерий, вейлонелл, несколько видов кокков, бактероидов, кампилобактер, псевдомонад и др.
10–20% микробиоты толстого кишечника составляют кишечные палочки, клостридии, стафилококки, цитробактер, коринебактерии, вирусы, бактериофагов, грибки рода Кандида и Аспергиллов, одноклеточные простейшие, а также многие другие виды микроорганизмов [1].
Какие полезные функции выполняют эшерихии?
Escherichia coli вместе с другими представителями нормальной микрофлоры кишечника участвует в следующих процессах:
- пищеварение: разлагает хитин, целлюлозу, клетчатку, низкомолекулярные остатки жирных кислот;
- поддержание местного иммунитета, защита кишечника от патогенных бактерий;
- стимуляция перистальтики, продвижения кишечного содержимого, формирование каловых масс;
- участие в обмене компонентов желчи и других биологически активных веществ (таурина, глицина, эстрогенов, холестерина, глутатиона и др.) и их обратном всасывании;
- активация пристеночного пищеварения;
- стимуляция местного иммунитета;
- активация или торможение всасывания железа, витаминов группы Д;
- синтез витаминов группы В и К;
- детоксикация различных соединений и др. [1,2]
Почему кишечные палочки становятся возбудителями заболеваний?
Поскольку все представители нормальной микрофлоры обитают в просвете кишечника или в пристеночном пространстве, они активно контактируют между собой. В норме они не проникают внутрь клеточной оболочки слизистой кишечника.
При таком тесном контакте нельзя исключить обмен участками ДНК между бактериями. Это обычный способ взаимодействия, благодаря которому микробы могут быстро приспосабливаться к меняющимся условиям окружающей среды. До тех пор, пока кишечные палочки не приобретают генетические элементы, кодирующие факторы заразности и токсичности, они остаются нашими добрыми соседями.
Штаммы Escherichia coli, которые приобретают бактериофаг или ДНК, кодирующую энтеротоксины или факторы заразности, становятся вирулентными и могут вызывать обычную водянистую диарею (это заболевание еще известно как «диарея путешественников»), а также инфекции мочеполового тракта (это качество эшерихий называется уропатогенностью) [4].
Симптомы
Перечислим признаки наиболее частых заболеваний, которые могут быть вызваны патогенными штаммами Escherichia coli.
Диарея путешественников
Причиной расстройства кишечника являются штаммы E. coli O157:H7. Заражение происходит через немытые овощи, фрукты, полусырое мясо, непастеризованное молоко, из-за глотка воды из подозрительного источника. В отличие от других возбудителей инфекции, кишечная палочка может вызвать заболевание, даже если концентрация микробов была незначительной.
Как проявляется диарея путешественников:
- болезнь начинается через три-четыре дня после контакта с бактериями (или после приезда в другую страну);
- диарея: от легкой и водянистой до тяжелой и кровавой;
- спазмы в животе, боль или болезненность при пальпации;
- тошнота и рвота.
Здоровые взрослые обычно выздоравливают от заражения кишечной палочкой O157:H7 самостоятельно в течение недели. Маленькие дети и пожилые люди, а также люди с хроническими болезнями органов пищеварения переносят болезнь тяжелее и могут подвергнуться риску развития опасной для жизни формы почечной недостаточности. Если состояние ухудшается, обезвоживание достигает высокой степени, повышается температура, выделения приобретают кровавый оттенок — необходимо обратиться к врачу [5].
Инфекции мочевыводящих путей
Несмотря на близость к прямой кишке и потенциальный риск заражения, слизистые мочевыводящих путей защищены от проникновения микробов из кишечника благодаря местным факторам защиты, нисходящему току мочи и слабокислой среде, которая токсична для большинства представителей кишечной микрофлоры.
Но существуют штаммы Escherichia coli, которые приспособились к этим условиям и научились выживать и размножаться в непривычной среде. В этом им помогают шипики и жгутики, набор ферментов и токсинов, которые облегчают прикрепление к слизистым оболочкам, проникновение внутрь клеток и создание вокруг колоний специфического защитного окружения. До 75% всех уретритов и циститов бывают вызваны уропатогенными подвидами кишечных палочек.
Инфекции проявляются:
- расстройством мочеиспускания: оно становится частым, болезненным, ощущается жжение, резь при выделении мочи;
- моча приобретает мутноватый цвет, меняется ее запах;
- число походов в туалет увеличивается, моча выделяется малыми порциями, возможно ночное мочеиспускание.
Реже встречается повышение температуры, недержание мочи или чувство неполного опорожнения, а также появление крови в моче [3].
Лечение инфекций, вызванных кишечной палочкой
Терапию инфекционных заболеваний должен проводить специалист. С этими симптомами можно обратиться к терапевту, инфекционисту, гастроэнтерологу, урологу. Лечением, которое направлено на причину болезни, является назначение антибиотиков и антибактериальных препаратов. Эти средства нельзя принимать самостоятельно без назначения специалиста.
Для уменьшения симптомов заболеваний могут также назначать:
- растворы для восполнения потери жидкости при сильной диарее и рвоте;
- диету с ограничением сложных для переваривания продуктов;
- спазмолитики при сильных болях в животе;
- безрецептурные препараты для облегчения боли и спазма при циститах и уретритах [3,5].
В каких случаях специалисты могут назначать растительные безрецептурные препараты для уменьшения боли и спазма? Например, в комплексе с антибактериальной терапией. Одним из средств, которые облегчают состояние при цистите*, является паста Фитолизин®, в ее состав входят сгущенный экстракт смеси из девяти растительных компонентов, а также четыре эфирных масла в качестве вспомогательных веществ. Пасту для приготовления суспензии нужно просто растворить в теплой подслащенной воде — и средство готово к применению. По инструкции одну чайную ложку пасты разводят в половине стакана теплой сладкой воды, принимают 3-4 раза в день после еды,. Период лечения может составить от 2 недель до 1.5 месяцев. Легкость в приготовлении позволяет проводить лечение в любых условиях: дома, на работе, в командировке, в отпуске [6].
Конечно, если причиной дискомфорта стал цистит или уретрит, то самолечение недопустимо. Полноценное лечение должен назначить специалист после обследования и осмотра пациента.
Профилактика инфекций, вызванных E.coli
К сожалению, никакая вакцина или профилактическое средство не могут защитить вас от болезни, вызванной кишечной палочкой, хотя исследователи изучают потенциальные возможности для их разработки.
Чтобы снизить вероятность заражения кишечной палочкой, соблюдайте следующие меры:
- Не пейте воду из подозрительных источников.
- Не глотайте воду в бассейне.
- Мойте фрукты и овощи перед тем, как их съесть.
- Не употребляйте непрожаренное мясо в пищу.
- Пейте пастеризованные напитки.
- Тщательно мойте посуду, разделочные доски, столешницы, если они соприкасаются с сырым мясом, грязными овощами или зеленью.
- Мойте руки после посещения туалета, контакта с животными или прикосновения к предметам, которые могут быть загрязнены, и следите за тем, чтобы дети обязательно выполняли эти правила [5].
Для профилактики инфекций нижних мочевыводящих путей, вызванных кишечной палочкой, есть свои методы профилактики:
- Пейте больше воды — не менее 1,5л в сутки.
- Подмывайтесь и мочитесь до и после полового контакта.
- Женщинам нужно подмываться спереди назад, чтобы микрофлора из области заднего прохода не попадала в уретру.
- Носите белье из натуральных тканей и меняйте его при малейшем загрязнении.
Специфическим методом профилактики цистита, вызванного эшерихиями, можно считать длительный курсовый прием лизатов уропатогенных штаммов E.coli. Также существуют хирургические методы лечения, которые уменьшают частоту рецидивов хронического цистита [3].
РИМ-2022-0041
- * В составе комплексной терапии Фитолизин® Паста для приготовления суспензии для приема внутрь облегчает боль при цистите, вызванную воспалением и спазмом, за счет противовоспалительного и спазмолитического действия, облегчает частые позывы за счет спазмолитического действия.
- Список литературы:
- С. В. Бельмер, А. В. Малкоч. Кишечная микрофлора и значение пребиотиков для ее функционирования. Электронный источник: https://www.lvrach.ru/2006/04/4533735.
- Gorbach SL. Microbiology of the Gastrointestinal Tract. In: Baron S, editor. Medical Microbiology. 4th edition. Galveston (TX): University of Texas Medical Branch at Galveston; 1996. Chapter 95. Электронный источник: https://www.ncbi.nlm.nih.gov/books/NBK7670/.
- Клинические рекомендации – Цистит у женщин – 2021 (21.05.2021) – Утверждены Минздравом РФ. Электронный источник: http://disuria.ru/_ld/10/1014_kr21N30mz.pdf.
- Evans DJ Jr., Evans DG. Escherichia Coli in Diarrheal Disease. In: Baron S, editor. Medical Microbiology. 4th edition. Galveston (TX): University of Texas Medical Branch at Galveston; 1996. Chapter 25. Электронный источник: https://www.ncbi.nlm.nih.gov/books/NBK7710
- Holtz LR, et al. Shiga toxin-producing Escherichia coli: Microbiology, pathogenesis, epidemiology, and prevention. https://www.uptodate.com/contents/search. Accessed Aug. 27, 2020.
- Инструкция по применению препарата ФИТОЛИЗИН® Паста для приготовления суспензии для приема внутрь.

Кишечная палочка (Escherichia coli, E. coli, эшерихия коли)
Кишечная палочка является представителем нормального бактериального состава (микрофлоры) человеческого желудочно-кишечного тракта. Младенец получает эшерихию коли от мамы в момент рождения, а впоследствии размножается и сохраняется на протяжении всей жизни. В толстом отделе кишечника, где преимущественно локализуются эти бактерии, они выполняют несколько весьма важных функций: защита от патогенных и сдерживание роста условно-патогенных микроорганизмов; синтез витаминов К, В2, В3, В5, В6, В9, B12; расщепляют молочный сахар (лактозу); принимают участие в переваривании белков и углеводов; участвуют в переработке холестерина, желчных и жирных кислот; ассимилируют кислород, способствуя развитию лакто-и бифидобактерий, которые очень не любят этот газ. К слову, у детей до 1 года эшерихия коли в норме может встречаться даже во рту. Это связано со слабым развитием клапанного аппарата желудочно-кишечного тракта. Единичные экземпляры Escherichia coli находятся и во влагалище. Изменение количества кишечной палочки в сторону увеличения или уменьшения по сравнению с нормой (минимум – 106 , максимум — 108) расценивается как дисбактериоз первой степени. А одним из первых виновников дисбактериозов является снижение иммунитета, которое зачастую может быть спровоцировано нарушением нормальной микрофлоры. Ведь баланс микроорганизмов – как чаши весов. Уменьшается количество лакто-и бифидобактерий, увеличивается концентрация других микробов. Поэтому в лечении эшерихиозных дисбактериозов немаловажную роль играют пробиотики и препараты из молочнокислых бактерий.

Помимо своих полезных свойств, эшерихии могут таить опасность для человека. Дело все в том, что вид Escherichia coli включает в себя множество разновидностей. Каждая эшерихия имеет антигены – капсульный, который обозначается буквой «К», соматический — «О», жгутиковый «Н». В советские времена и, по традиции, до сих пор на постсоветском пространстве разновидности (серовары) Escherichia coli принято обозначать по соматическому и капсульному антигену. Нарпимер, Escherichia coli О26 : К60, тогда как в западной систематике та же самая эшерихия будет обозначаться Е. coli О26 : Н2. Поэтому если вы сделали анализы на патогенные эшерихии в лабораториях России или Украины, а потом повторили их, допустим, в США, то результаты могут быть отображены по разному.
Наряду с большим количеством полезных для организма сероваров Escherichia coli существует около полутора сотен патогенных, которые могут вызывать заболевания. Мы говорим, что они «могут вызывать», поскольку их вредное влияние нейтрализуется иммунной системой и микрофлорой, если эти патогенные эшерихии находятся в кишечнике в небольших количествах. Человек может быть носителем патогенных эшерихий и даже не подозревать об этом, «награждая» инфекцией окружающих. Поэтому у нас принято перед приемом на работу и после приема, с определенной периодичностью, проверять работников отдельных коммунальных сфер на патогенные энтеробактерии, в том числе и на кишечную палочку. Делается это в целях профилактики вспышек эшерихиозов.
Патогенные E. coli подразделяют на 4 группы: энтеропатогенные (английское сокращение –EPEC), энетротоксигенные (ETEC), энтероинвазивные (EIEC) и энтерогеморрагические (EHECилиVTEC).
Энтеротоксигенные эшерихии колонизируют тонкий кишечник и вызывают холероподобные заболевания. Носительство после выздоровления не формируется. Чаще всего встречаются в Индии. У нас – в южных регионах. Источники заражения – пища и вода. Пик заболеваемости приходится на детей от года до трех лет. Заражающая доза – 108 — 109 бактерий, или иначе — колониеобразующих единиц (КОЕ), в 1г кала.

Энтероинвазивные Escherichia coli, такие как О136, О159, О167, О28, О29, О112, О124 : Н30, О124 : Н32, имеют такой же фактор патогенности как у шигелл — бактерий, вызывающих дизентерию. Поэтому симптоматика заболевания напоминает дизентерию. У больного наблюдается непродолжительная водянистая диарея, которая к концу первых суток заканчивается «дизентерийным плевком» — комком слизи. В отличие от предыдущей группы, заболевание, вызванное энтероинвазивными E. coli характеризуется очень высокой температурой и продолжительностью (острый период – до двух недель). Встречаются EIEC повсеместно, заражение происходит также в основном через пищу и воду. Колонизируют толстый кишечник. Чаще всего болеют дети до 2-ух лет. Заражающая доза – 105 КОЕ в 1г кала.
Энтеропатогенные эшерихии вызывают инфекции, по симптоматике заболевания сходные с сальмонеллезом. Заражающая концентрация – от 105 до 1010 КОЕ/г. Дети чаще всего получают внутрибольничные штаммы EPEC, либо заражаются контактно-бытовым путем (полотенца, постельное белье). Взрослые приобретают энтеропатогенных эшерихий через продукты. В Соединенных Штатах Америки энтеропатогенные E. Coli стоят на первом месте среди кишечных заболеваний детей. Симптомы: водянистая диарея, тошнота, рвота. Заболевание длительное – до 15 дней. Может формироваться носительство после выздоровления.
Самая опасная, но, к счастью, наиболее редкая группа – энтерогеморрагические или веротоксические эшерихии. К ним относится пока одна серогруппа – О157:Н7. Открыты они были впервые в 80-ых годах и первая вспышка произошла в США (в доме престарелых, через плохо прожаренные гамбургеры). Потом – в Японии. Причем в одном офисном здании заболели практически 1000 человек (ели каракатиц, которые были выловлены в прибрежной зоне). На 30 лет человечество забыло об этом кошмаре, но в 2011 году Европу всколыхнула весть об эпидемии энтерогеморрагической Escherichia coli. Ходят слухи, что происхождение EHEC имеет искусственный характер (бакоружие или неудачные опыты по генной модификации), но это – всего лишь предположение. Фактор патогенности – шигеллоподобный токсин, который превосходит по токсичности шигеллезный в сотни раз. «Ареал обитания» — толстый кишечник. Клиническая картина при заболевании следующая: боли в животе, холероподобная диарея, которая в течение нескольких часов переходит в кровавый понос. Если нет острой почечной недостаточности, в комплексе с низким содержанием тромбоцитов и анемией (все это называется гемолитико-уремическим синдромом, или ГУС), то в течение одной — двух недель больного лечат детоксическими препаратами. Лечение антибиотиками категорически не рекомендуется!
Профилактика всех эшерихиозов: соблюдение гигиенических норм, таких как мытье рук, овощей и фруктов, причем желательно их термически обрабатывать (хотя бы ошпаривать); не есть из одной посуды с несколькими людьми; иметь личные предметы гигиены. Желательно также периодически принимать пробиотики (с предварительной консультацией у врача-гастроэнтеролога) для укрепления защитных сил организма.
Кишечная палочка
Материалы предназначены исключительно для врачей и специалистов с высшим медицинским образованием. Статьи носят информационно-образовательный характер. Самолечение и самодиагностика крайне опасны для здоровья. Автор статей не дает медицинских консультаций: клинический фармаколог — это врач только и исключительно для врачей.
врач – клинический фармаколог
Этой статьей мы начинаем рассмотрение представителей микробиологического мира, с которыми чаще всего встречаем в ежедневной клинической практике, и темой сегодняшнего разговора будет кишечная палочка, она же Escherichia coli (E.coli).
Актуальность обсуждения данного микроорганизма состоит в том, что кишечная палочка – это чемпион по созданию проблем как для пациентов, так и для медицинского персонала стационаров и в амбулаторной службе. Хуже нее только клебсиелла, но о ней поговорим попозже. При этом E.coli не летает по воздуху и не имеет ножек для самостоятельного перемещения и инфицирование ею – это почти всегда «болезнь грязных рук». С патологией, вызванной этим возбудителем, пациент может прийти к любому врачу, а медицинский персонал может принести уже на своих руках кишечную палочку любому пациенту с одной лишь разницей – это будет не дикий и симпатичный зверек, убиваемый обычным амоксицилином, а вооруженная до зубов особь, умеющая очень эффективно убивать сама. То есть это один из тех врагов, которых совершенно точно надо знать в лицо.
Микробиологические аспекты
E.coli относится к типичным представителям семейства Enterobacteriaceae, являясь грамотрицательной бактерией, факультативным анаэробом в составе нормальной кишечной микрофлоры человека. Но тут же становится патогеном, выбравшись из среды нормального обитания, хотя отдельные штаммы являются патогенными и для желудочно-кишечного тракта. То есть кишечная палочка относится к кишечным комменсалам, кишечным патогенам и внекишечным патогенам, каждый из которых мы кратко разберем.
К штаммам E.coli, действующим как кишечные патогены и встречающимся чаще других, относятся:
- Штамм серотипа O157:H7 (STEC O157) или так называемый энтерогеморрагический штамм E.coli, который является причиной 90% случаев геморрагических колитов и 10% случаев гемолитико-уремического синдрома. Встречается достаточно часто, а если вы работаете в стационарах плановой помощи, то это один из обязательных анализов для принятия решения о госпитализации, так что так или иначе он на слуху. Проблема инфицирования этим возбудителем связана с употреблением плохо термически обработанной пищи и передачи штамма контактным путем от человека к человеку, проще говоря, через руки.
- Второй крайне опасный высоко-патогенный штамм кишечной палочки – O104:H4, вызвавший в Германии 2011 году эпидемию с высоким уровнем смертности среди пациентов с пищевыми токсико-инфекциями вследствие развития гемолитико-уремического синдрома. Если помните, это была очень громкая история с перекрытиями границ для испанских огурцов, потом вообще для всей плодоовощной продукции из Европы в Россию, пока искали хотя бы источник, не говоря уж о виновнике тех событий. Окончательно виновными тогда были обозначены листья салата, в поливе которых использовалась вода с признаками фекального заражения, а затем речь пошла уже о пророщенных семенах, которые так же полили фекально-зараженной водичкой. Так вышли на конкретный штамм E.coli – O104:H4, который, подвергшись санации антибиотиком, выплескивает эндотоксин, вызывающий гемолиз и острую почечную недостаточность. В итоге – массовая летальность пациентов, получавших антибиотики.
Затем тот же штамм обнаружился при вспышке ПТИ в Финляндии, но к тому времени пациентов с диареями до появления микробиологических результатов перестали лечить бактерицидными антибиотиками и ситуация была купирована в зародыше.
И третий громкий (для нашей страны) случай – это массовое заболевание питерских школьников в Грузии, где так же был выявлен этот штамм (пресс-релиз Роспотребнадзора по данному случаю лежит здесь).
- Кроме вышеперечисленных существуют энтеротоксические (вызывают «диарею путешественников»), энтероинвазивные (вызывают кровавую диарею) и энтеропатогенные (водянистая диарея у новорожденных) штаммы.
Когда кишечная палочка выступает внекишечным патогенном? Почти всегда, когда обнаруживается вне места своего нормального обитания.
- Заболевания мочевыводящий путей. Здесь E.coli является абсолютным лидером и играет ведущую роль в развитии:
- Острых циститов
- Пиелонефритов
- Абсцессов почек и
- Простатитов
Этот факт объясняется близким анатомическим расположением двух систем и огрехами в личной гигиене, что позволяет на этапе эмпирической терапии вышеперечисленных заболеваний сразу же назначать препараты, активные в отношении кишечной палочки.
- Заболевания желудочно-кишечного тракта:
- Диарея путешественников
- Интраабдоминальные абсцессы и перитониты, чаще всего носящие вторичный характер (прободение кишки в результате первичного заболевания, либо при дефектах оперативного вмешательства)
- Инфекции центральной нервной системы у очень ослабленных пациентов, результатом чего будет развитие менингитов. Встречается в основном у лиц старческого возраста и новорожденных. Кроме того, в случае внутрибольничного заражения менингит может развиться в результате плохой обработки рук медицинского персонала перед оперативным вмешательством или перевязками.
- Инфекции кровотока, а именно сепсис, как продолжение развития заболеваний мочевыводящих путей, ЖКТ и билиарного тракта вследствие метастазирования очага инфекции. Лечению поддается крайне тяжело, особенно если задействованы внутрибольничные штаммы, летальность чрезвычайно высокая.
- Инфекции кожи и мягких тканей как следствие раневых инфекций после вмешательств на органах брюшной полости.
- Внутрибольничные пневмонии, вызванные устойчивыми штаммами кишечной палочки, целиком связаны с дефектами ухода за пациентом и фактором чистоты, точнее ее отсутствия, рук медицинского персонала или ухаживающих родственников. Факт внутрибольничного заражения доказывается элементарно, что будет наглядно продемонстрировано в следующем разделе.
- Послеродовые (и не только) эндометриты. Вынуждены упомянуть и эту патологию, так как инфицирование кишечной палочкой встречается все чаще и чаще, а большой настороженности нет. Как результат, можно очень сильно промахнуться с антибактериальной терапией и, как следствие, прийти к экстирпации органа в виду неэффективности антибиотикотерапии. Натолкнуть на мысль может более позднее, чем обычно, поступление и более агрессивное, чем обычно течение. Дополнительный осмотр прианальной области так же может натолкнуть на вероятность развития именно такого инфицирования.
(часть вторая) Практические вопросы диагностики и лечения.
Когда мы можем заподозрить, что перед нами пациент с инфекцией, вызванной кишечной палочкой?
- Пациенты с диареей, приехавшие из отпуска и все-таки смогшие прийти на прием (диарея путешественников или энтеротоксигенные штаммы E.coli).
- Пациенты со всеми заболеваниями мочевыделительной системы, в том числе беременные, но строго с наличием симптоматики (не надо лечить бессимптомную бактериурию, иначе вырастите резистентные штаммы и создадите проблему и себе, и женщине, и роддому в последующем).
- В стационарах – нозокомиальные пневмонии, послеоперационные менингиты, перитониты, сепсисы и т. д., носящие вторичный характер.
Подтвердить или полностью исключить кишечную палочку из возбудителей может только микробиологическое исследование. Конечно, в современных условиях микробиология уже становится практически эксклюзивом, но мы пришли учиться, а учится надо на правильных примерах, поэтому далее будет рассмотрен ряд антибиотикограмм, выполненных автоматизированными системами тестирования. Вдруг вам повезет, и в вашем лечебном учреждении все уже есть или в ближайшее время будет, а вы уже умеете с этим всем работать?
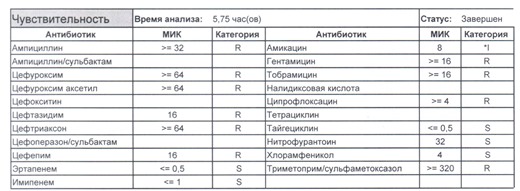
Если вы читаете данный цикл по порядку, то в базовом разделе по микробиологии был выложен ряд антибиотикограмм некоего микроорганизма в контексте нарастания антибиотикорезистентности, и это была наша сегодняшняя героиня – кишечная палочка.
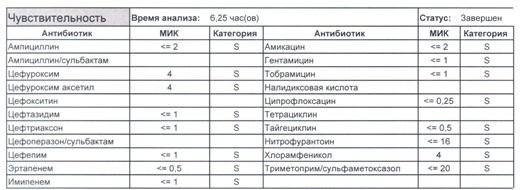
- Начнем с дикого и крайне симпатичного штамма E.coli, который живет в кишечнике и обеспечивает синтез витамина К. С ним сталкиваются доктора амбулаторной службы у пациентов с инфекциями мочевыводящих путей или в случае госпитализации у пациентов, которые не получали антибиотики около года. И именно такую чувствительность мы имеем в виду, когда назначаем эмпирическую антибиотикотерапию
Чем лечим?
- Как видите, зверь чувствителен абсолютно ко всему, и это как раз тот случай, когда можно свободно пользоваться табличными материалами справочников или клинических рекомендаций, так как механизмы резистентности полностью отсутствуют.
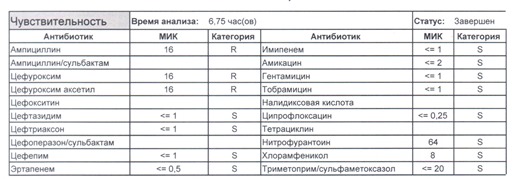
- Если в ваши руки попал пациент, которого в течение последнего полугодия лечили антибиотиками пенициллинового ряда, то антибиотикограмма может выглядеть следующим образом.
Если такая кишечная палочка окажется внекишечным патогенном, и перед вами будет беременная и ИМП (самый частый случай), то нам необходимо преодолеть резистентность к пенициллинам, то есть подавить деятельность пенициллиназ. Соответственно высокую эффективность продемонстрируют препараты с ингибиторами бета-лактамаз, чаще всего амоксициллина/клавуланат, как наиболее безопасный и эффективный. Единственное, пациентку необходимо предупредить, что в результате стимуляции рецепторов кишечника может развиться антибиотик-ассоциированная диарея.
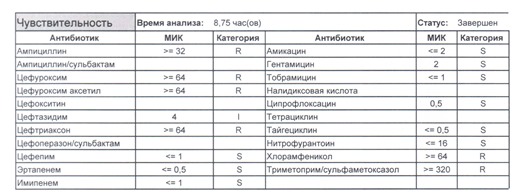
- Отдельно хотелось бы обратить внимание на следующий штамм E.coli, как типичного обладателя бета-лактамаз расширенного спектра. И эти БЛРС чаще всего вырабатываются в результате неуемного использования цефалоспоринов третьего поколения и совершенно конкретного его представителя – цефтриаксона.
В каких ситуациях мы можем увидеть (или подумать) о таком звере:
- Пациент сам рассказывает, что получал цефтриаксон в промежутке полугодия
- Пациент был переведен из другого стационара (хотя там можно будет и следующую картинку обнаружить)
- Пациент ничего не получал, и вообще в больнице не лежал, но возбудитель попал с рук медицинского персонала, вызвав внутрибольничную инфекцию
- И самый простой случай – посев был взят в момент проведения терапии цефтриаксоном
Что делать?
- Помнить, что перед вами пациент – носитель возбудителя, который может быть перенесен и создаст серьезную опасность жизни более слабому. Поэтому и персонал, и сам пациент, должны неукоснительно соблюдать санитарные правила для недопущения переноса.
- Чем лечить? Так как ни один ингибитор бета-лактамаз тут уже не работает, БЛРС отлично их разрушают, то выбор будет невелик, и лучше, чтобы этот выбор делал специально-обученный специалист – врач-клинический фармаколог, так как в данной ситуации важную роль играют не только данные о чувствительности и резистентности, но и МПК возбудителя, например. Не говоря уже о факторе фармакодинамики и самом очаге локализации инфекции.
- Если клин. фарма нет или он не специально обученный – тогда лечим в соответствии с клиническими рекомендациями по соответствующей нозологии из раздела «препараты резерва». Не лишним будет обсудить ситуацию с врачом-бактериологом клинической лаборатории, делающей для вас посевы.
- Один из самых плохих вариантов, который вы можете увидеть
Подобный пациент не придет к вам своими ногами, его не увидит амбулаторная служба, это абсолютно стационарные больные, и если их привезут, то только из другого лечебного учреждения. Чаще всего это пациенты палат интенсивной терапии или реанимации, и такой возбудитель носит на 100% нозокомиальный характер.
Когда можем его обнаружить:
- вторичные перитониты,
- нозокомиальные пневмонии,
- пиелонефриты,
- послеоперационные менингиты,
- сепсис и т. п.
И всегда это будет ятрогенное поражение как следствие неправильной гигиены рук персонала либо обработки инструментария. Можно возразить «но как же тяжелые перитониты?». Отвечу тем, что для тяжелых перитонитов без дефектов ухода наиболее характерен штамм на третьем рисунке, так как для того, чтобы вырастить такую зверюгу, тяжелому перитониту здоровья не хватит, он от осложнений погибнуть успеет, а сама кишечная палочка ножками ходить не умеет, мы ее исключительно неправильно мытыми ручками разносим, и доказать это элементарно, так как точно такие же штаммы будут высеваться при плановых проверках эпидемиологической службы.
Что делать?
- Для эрадикации такого возбудителя нужен не просто отдельный обученный специалист и имеющая весь набор препаратов резерва аптека, но и напряженная работа эпидемиологической службы, так как подобный пациент должен быть изолирован в отдельную палату, а лучше изолятор (не подумайте, что бред – при правильной организации такие вещи вполне реальны) с проведением карантинных мероприятий, так как основная проблема появления подобного рода возбудителей в том, что они очень быстро разбегаются по всему корпусу (или стационару, если корпуса не изолированы) и обсеменяют все и вся, нанося вред другим ослабленным тяжелой болезнью пациентам и заселяя кишечники всего медицинского персонала.
- И еще одно крайне мерзкое свойство таких возбудителей – они умеют осуществлять горизонтальный перенос механизмов резистентности с другой флорой семейства Enterobacteriaceae, и даже если вы избавились от E.coli, неприятным сюрпризом может стать ее подруга клебсиелла, наносящая еще больший вред и по сути добивающая больного. Избавится полностью от этих возбудителей невозможно, для этого надо избавится от медицинского персонала как основных носителей, но контролировать можно – мероприятия подробно расписаны в действующих СанПиН 2.1.3.2630-10. Так что в случае выявления подобного возбудителя речь пойдет не только о лечении того пациента, у которого он обнаружен, но и проведения мероприятий по недопущению инфицирования всех остальных пациентов (а это, напомню, почти всегда ПИТ или ОРИТ), находящихся рядом.
- И в заключение необходимо упомянуть о панрезистентной E.coli, вооруженной полным спектром механизмов резистентности. В антибиотикограмме будут тотальные R, а МПК возбудителей пробьют все возможные потолки. К счастью для автора, она с таким зверем пока не сталкивалась, что связано с наличием работающей системы эпиднадзора, поэтому картинки не будет, хотя ее несложно представить. Такие пациенты, если кишечная палочка окажется патогеном, а не колонизатором (мало ли с чьих рук, например, в рану упала), к сожалению, почти не выживают, так как изначально являются крайне тяжелыми соматически, а кишечная палочка обычно подводит черту к их существования на бренной земле.
Что делать?
- Не допускать развития такой, не побоюсь этого слова, зверюги в ваших стационарах, а если появилась – гонять эпидемиологическую службу, чтобы избавляла руки и поверхности от такого рода заражения, что возможно только при условии наличия достаточного количества расходных материалов, перчаток и дезинфицирующих средств.
А теперь подведем небольшой итог нашего непростого разговора:
- Кишечная палочка – возбудитель очень серьезный и не следует его недооценивать. В ее типах также необходимо четко ориентироваться.
- В первую очередь о ней мы думаем при лечении инфекций мочевыводящих путей, особенно у беременных.
- Если перед нами пациент с признаками кишечной инфекции, то подход к терапии антибиотиками должен быть сугубо индивидуальным, и если состояние позволяет, то до получения микробиологии – вообще без антибиотиков. Если не позволяет – это должны быть бактериостатики.
- Мы никогда не лечим только анализ, и даже микробиологическое заключение, мы всегда лечим пациента со всем комплексом его симптомов и синдромов. Но микробиология помогает решить как дифференциально-диагностические задачи, что и позволяет отделить безусловный патоген от мирно живущего комменсала.
- Микробиологическая диагностика носит ключевое значение как для подтверждения самого возбудителя, так и для выбора необходимого антибиотика
- В случае выявления резистентных и панрезистентных возбудителей, помимо лечения самого пациента должна в полной мере задействоваться эпидемиологическая служба лечебного учреждения
Резюмируя вышесказанное, и как бы обидно это ни прозвучало, но почти всегда инфекции, вызванные кишечной палочкой, – это «болезни грязных рук» и показатель микробиологического неблагополучия. И одна из серьезных проблем медико-профилактических служб, так как при всем желании они не смогут полностью изъять источник инфицирования, так как он в прямом смысле находится во всех нас, и только соблюдение санитарных правил и санпросвет. работа могут значительно поспособствовать в сдерживании развития вышеуказанных заболеваний.
← Предыдущая статья
Следующая статья →
Вас может заинтересовать
-
Острый синусит
-
Острый фарингит
-
Студент колледжа с измененным психическим статусом
-
Антибиотикотерапия при эпидуральных абсцессах
-
Clostridium difficile
Escherichia coli – кишечная палочка – в основном безвредная бактерия, являющаяся частью физиологической кишечной флоры людей и животных. К сожалению, некоторые виды бактерий способны вызывать заболевания.
Обычно это желудочно-кишечные инфекции, проявляющиеся как диарея, инфекции мочевыводящих путей или менингит. При благоприятных условиях кишечная палочка может вызывать инфекцию других органов, в том числе желчных протоков или дыхательной системы.
Это также наиболее распространенный этиологический фактор при внутрибольничных инфекциях. Escherichia coli часто поражает людей с тяжелыми сопутствующими заболеваниями, в том числе с сахарным диабетом, алкоголизмом, хронической обструктивной болезнью легких.
Кишечная палочка также является маркером загрязнения питьевой воды путем выявления так называемых титров Escherichia coli. Штаммы, вызывающие диарею, передаются через загрязненную воду, пищу или через прямой контакт с инфицированными людьми или животными. Escherichia coli также является наиболее распространенным этиологическим фактором диареи путешественников.
Патогенные кишечные палочки
Среди штаммов Escherichia coli были выделены следующие: патогенные кишечные палочки, которые могут вызывать тяжелые инфекции:
- Entero Escherichia coli (Enterohemorrhagic E. coli – EHEC). Иначе: Escherichia coli, продуцирующая токсин Shiga (анг. Shiga toxin, STEC ) или Escherichia coli, продуцирующая werocytotoksynę (анг. Verocytotoxin, VTEC ). Наиболее известная и самая распространенная бактерия в этой группе – Escherichia coli O157: H7. Энтерогеморрагические штаммы кишечной палочки встречаются в пищеварительном тракте жвачных животных (КРС, козы, овцы, олени, лоси), свиней и птиц. Все они могут распространять бактерии. Наиболее распространенные источники заражения людей – крупный рогатый скот, употребление загрязненной воды, сырое или недоваренное мясо, непастеризованное молоко или молочные продукты, прямой контакт с животными или фекалиями больных людей, например, при смене подгузников.
- Энтеротоксигенная кишечная палочка (Enterotoxigenic Escherichia coli – ETEC). Является основной причиной «диареи путешественников». Вырабатывает энтеротоксин, поражающий клетки слизистой оболочки тонкого кишечника, вызывая выделение большого количества воды в просвет кишечника.
- Энтеропатогенная кишечная палочка (Enteropathogenic Escherichia coli – EPEC) Распространенный этиологический агент диареи у детей.
- Enteroagregacyjna Escherichia coli (Enteroaggregative Escherichia coli – EAggEC). Вызывает хроническую диарею у детей в развивающихся странах. Это также этиологический фактор в 30% случаев «диареи путешественников». В 2011 году мутант этого штамма, способный продуцировать токсин шига – O104: H4, вызвал эпидемию в Германии. У 22% из зараженных развился гемолитический уремический синдром. Источником бактерий оказались семена пажитника, импортированные из Египта.
- Enteroinwazyjna Escherichia coli (Enteroinvasive Escherichia coli – EIEC). Вызывает бактериальную дизентерию.
- Adherencyjna Escherichia coli (Диффузно адгезивная Escherichia coli – DAEC). Вызывает хроническую диарею у детей.
- Штаммы Escherichia coli, содержащие антиген K1. Вызывают менингит у новорожденных. Инфекция у взрослых обычно является осложнением нейрохирургических операций или повреждений центральной нервной системы.
- Уропатогенная кишечная палочка. Этиологический фактор инфекции мочевыводящих путей, пиелонефрита, острого простатита, а также инфекции крови в виде уросепсиса. Бактерии, принадлежащие к этому штамму, имеют особенность, позволяяющую им соединяться с клетками, выстилающими мочевыводящие пути. Инфекция мочевого пузыря особенно распространена у взрослых женщин. Также увеличивает риск инфекции наличие гипертрофии простаты или катетера мочевого пузыря.
Как часто возникают инфекции толстой кишки
Данные по странам различаются, но тенденция к увеличению таких инфекций сохраняется.
Например, по данным Национального института гигиены, в Польше ежегодно насчитывается около 400-500 диарей-формирующих инфекций Escherichia coli, несколько случаев энтерогоррагических инфекций Escherichia coli и несколько случаев гемолитического уремического синдрома А в Соединенных Штатах ежегодно диагностируется более 260000 случаев энтерогеморрагической инфекции кишечной палочки, включая 36% штамма O157: H7, который вызывает серьезные осложнения.
В каждой европейской стране ежегодно обнаруживается несколько десятков случаев менингита и сепсиса, вызванных штаммом K1 Escherichia coli. По оценкам специалистов, около 50% женщин испытывают по крайней мере один эпизод инфекции мочевыводящих путей, вызванной уропатогенной кишечной палочкой. Это также ведущий этиологический фактор при внутрибольничных инфекциях.
Частота возникновения других инфекций, вызванных кишечной палочкой, неизвестна, поскольку отдельная статистика по ним практически не ведется.
Как проявляются инфекции, связанные с кишечной палочкой
Симптомы заражения энтерогеморрагической кишечной палочкой:
- Инкубационный период заболевания составляет от 1 до 10 дней, обычно 3-4 дня. Первым симптомом является диарея, часто с примесью свежей крови, спазмы в животе, рвота, умеренная температура. Симптомы длятся в среднем 5-7 дней.
- У 5-10% пациентов, обычно через 7 дней, когда проходит диарея, развивается опасное для жизни осложнение, т.е. гемолитический уремический синдром, включающий повреждение почек, проявляющийся как уменьшение или прекращение мочеиспускания и разрушение эритроцитов, приводящее к анемии, проявляющаяся бледной кожей и общей слабостью.
Симптомы заражения Escherichia coli, продуцирующей токсин шига – штамм, выделенный во время эпидемии в Германии в 2011 году, сходные с симптомами, связанными с энтерогеморрагической инфекцией. Однако чаще наблюдается развитие гемолитического уремического синдрома, который дополнительно сопровождается неврологическими симптомами, которые не обнаруживаются при энтерогеморрагической инфекции.
Симптомы кишечной coli- индуцированной дизентерии, вызванной энтеро-инвазивной кишечной палочкой:
- кровавый понос;
- лихорадка;
- спазмы в животе;
- боль и давление на кишечник при дефекации.
Симптомы диареи путешественников, обычно вызываемой энтеротоксиногенной или энтероагрегационной кишечной палочкой:
- инкубационный период составляет 1-2 дня;
- стул водянистый, обычно не содержит патологических примесей, таких как кровь или слизь;
- сопровождается спастическими болями в животе;
- признаки обезвоживания: сухость слизистых оболочек, общая слабость, усиление жажды.
Симптомы обычно длятся 3-4 дня и проходят самостоятельно.
Симптомы детской диареи, вызванной EAggEC, EAEC, EPEC:
- стул водянистый, без патологических примесей, таких как кровь или слизь;
- диарея длится до 2 недель и более;
- иногда лихорадка.
Инфекция мочевых путей уропатогенными штаммами кишечной палочки вызывает так называемые дизурические симптомы:
- учащенное мочеиспускание;
- срочность мочеиспускания;
- уретральное жжение.
В запущенных случаях нелеченных инфекций может развиться пиелонефрит, что проявляется, среди прочего, высокой температурой, ознобом, болью в пояснице, тошнотой или рвотой.
Острый простатит также возникает с высокой температурой, ознобом, болью в нижней части живота, а также с болезненностью, отеком и повышением температуры в области простаты.
Симптомы физиологической инфекции Escherichia coli:
- Пневмония. Обычно поражает нижние доли и может быть осложнена эмпиемой. Симптомы пневмонии: повышение температуры, одышка, учащенное дыхание. При физикальном обследовании выявляются аускультация и приглушенный звук во время постукивания во время аускультации легких.
- Перитонит. Типичное осложнение, которое возникает после разрыва или дивертикула придатка – перитонит. Основные симптомы: лихорадка, сильные боли в животе, а также остановка газов и стула. Физикальное обследование показывает перитонеальные симптомы, в том числе симптом Блюмберга, больной лежит характерным образом – с согнутыми ногами, мышцы живота очень напряжены.
- Заболевания желчного пузыря. Симптомы острого холангита и холецистита: лихорадка с ознобом, боль в животе в правом подреберье и желтуха – симптомы, которые образуют так называемые Триаду Шарко.
Штаммы Escherichia coli, содержащие антиген K1, могут проявляться менингитом у новорожденных, в том числе лихорадкой, желтухой, снижением аппетита, апноэ, рвотой, сонливостью, судорогами. У детей старше 4 месяцев также может возникнуть ригидность затылочных мышц, то есть невозможность пассивного изгиба головы к груди.
Если вы заметили симптомы, описанные выше, обратитесь к врачу.
Как врач определяет диагноз?
Диагностика инфекции Escherichia coli возможна с помощью посева микробиологической культуры или прямого исследования биологического материала, например, фекалий, мочи, крови, мокроты, спинномозговой жидкости, аспирата. Можно идентифицировать штамм, который вызывает инфекцию, а также обнаружить токсины шига.
В зависимости от штамма и места заражения дополнительные анализы показывают наличие лейкоцитов в кале, моче, спинномозговой жидкости, высокие значения воспалительных параметров: С-реактивный белок, прокальцитонин, фибриноген. Для диагностики пневмонии назначается рентген легких, а компьютерная томография для внутрибрюшных инфекций.
Методы лечения инфекционных заболеваний, связанных с кишечной палочкой
Основой для лечения диареи, вызванной инфекцией кишечной палочки – гидратация организма.
Применение антибиотиков, как правило, не является необходимым. Более того, антибиотики противопоказаны при лечении штаммов, продуцирующих токсины шига, в связи с повышенным риском развития гемолитического уремического синдрома. Также увеличивают этот риск противодиарейные препараты, блокирующие перистальтику кишечника, такие как лоперамид.
Инфекции, вызванные другими штаммами кишечной палочки, требуют антибиотикотерапии. Иногда необходимо хирургическое лечение, дренирование абсцесса или искусственная вентиляция легких с помощью респиратора.
Можно ли полностью вылечить инфекции, вызванные кишечной палочкой?
Прогноз полного выздоровления зависит от вовлеченных органов, серьезности инфекции и времени, когда было начато лечение.
В некоторых случаях кишечная палочка выделяется из фекалий здоровых людей даже через несколько недель после исчезновения симптомов. У детей период носительства обычно длится дольше, чем у взрослых.
Гемолитический уремический синдром, осложняющий инфицирование штаммами, продуцирующими токсин шига, связан со смертностью в 2-3% случаев, в то время как неонатальная септицемия, вызванная штаммом Escherichia coli K1, связана с 8%-ным риском смерти.
Что делать после прекращения лечения кишечной палочки?
Пациентам с менингитом может потребоваться реабилитация и последующее наблюдение для выявления неврологических дефектов. Лечение после других инфекций рассматривается индивидуально.
Что делать, чтобы избежать инфекций кишечной палочки?
Чтобы избежать энтерогеморрагической инфекции кишечной палочки, тщательно мойте руки после посещения туалета, смены подгузников, перед приготовлением пищи, после контакта с животными.
- Готовьте мясо таким образом, чтобы оно было полностью проварено;
- Избегайте сырого непастеризованного молока и молочных продуктов;
- Также не употребляйте непастеризованные соки;
- Избегайте глотания воды при плавании в озерах, прудах, бассейнах.
Рекомендации по профилактике «диареи путешественников» включают:
- Соблюдение гигиены, в том числе частое мытье рук с мылом или использование спиртовых средств, особенно перед едой;
- Питье только бутилированной, кипяченой или химически очищенной воды, без использования водопроводной воды и льда, приготовленного из воды неизвестного происхождения;
- Использование бутилированной, кипяченой или химически очищенной воды для мытья посуды, полоскания рта, мытья фруктов и овощей, приготовления еды и кубиков льда;
- Употребление продуктов в фирменной упаковке или свежеприготовленных в горячем виде.
- Не есть сырое мясо и морепродукты, а также неочищенные фрукты и овощи.
Кишечная палочка — разновидность грамотрицательных палочковидных бактерий, которые присутствуют в нормальной микрофлоре ЖКТ человека. Тем не менее, некоторые её виды вызывают заболевания, преимущественно желудочно-кишечные. Отдельные штаммы способны поражать органы мочеполовой системы, вызывать пневмонию, перитонит, мастит и сепсис.
- Общие сведения о Escherichia coli
- Как происходит заражение?
- Симптомы заражения
- Лечение
- Профилактика
Общие сведения о Escherichia coli
Кишечная палочка — это нормальный обитатель кишечника человека и важная часть естественной кишечной микрофлоры. Она появляется у человека с первых дней после рождения.
Характерная особенность этой бактерии — устойчивость к действию внешних факторов. Она может в течение долгого времени сохраняться в воде и земле, размножается в продуктах питания (особенно в молоке), переносит высушивание. На палочку губительно воздействуют прямые солнечные лучи (воздействие — несколько минут), раствор карболовой кислоты (1%) и температура +60 градусов (воздействие в течение 15 минут).
Escherichia coli — условно-патогенный штамм. Основным резервуаром его обитания является кишечник.
В большинстве случаев эта палочка не наносит вреда организму, но, под действием определенных факторов, непатогенная микрофлора замещается патогенной.
Норма кишечной палочки в организме составляет 107–108 КОЕ/г на 1 г фекалий. Недостаток этой бактерии приводит к дисбиозу, который проявляется в метеоризме, нарушениях стула, болях в животе.
Иногда в организм проникают патогенные микроорганизмы — кишечные и внекишечные. Они могут вызывать расстройство желудка, инфекции мочевыводящих путей, менингит.
Как происходит заражение?
Патогенные штаммы Escherichia coli передаются преимущественно орально-фекальным путем, реже — контактно-бытовым.
- В первом случае палочка попадает в почву и воду вместе с каловыми массами. Здесь она сохраняется в течение долгого времени, так как устойчива ко внешним факторам. Инфицирование человека происходит при заглатывании зараженной воды (не только при питье, но и при купании в водоемах), контакте с загрязненной почвой или растениями.
- Контактно-бытовой путь заражения менее распространен. Чаще всего передача палочки таким способом происходит в коллективах (больницы, школы, детские сады). Это связано с недостаточной гигиеной.
Симптомы заражения
Патогенные кишечные палочки бывают разными. В зависимости от их типа проявляются характерные симптомы заражения.
- Энтеропатогенная кишечная палочка. Основное проявление заражения — диарея. В каловых массах не наблюдаются включения крови, но присутствует слизь. Иногда поднимается температура. Чаще всего такой тип палочки выявляют у детей.
- Энтеротоксигенная. Эта бактерия прикрепляется к стенкам кишечника и выделяет токсины. Помимо диареи, заражение проявляется в симптомах интоксикации (головная боль, тошнота, общая слабость, повышение температуры).
- Энтерогеморрагическая. Это наиболее опасный вид кишечной палочки: он вызывает геморрагический колит, который осложняется гемолитико-уремическим синдромом (сочетание анемии с почечной недостаточностью). К симптомам заражения относят схваткообразные боли в животе, диарею с кровью, рвоту, лихорадку.
Кишечная палочка поражает не только кишечник, но и мочеполовую систему как женщин, так и мужчин. У женщин эта бактерия провоцирует развитие пиелонефрита, цистита, кольпита, вульвовагинита. У мужчин патогенные кишечные палочки вызывают острый уретрит. Из уретры они могут проникать в предстательную железу и яички, вызывая простатит, орхит и эпидидимит.
Лечение
Для устранения симптомов кишечной палочки назначают такие группы препаратов:
- Антибактериальные средства. Это традиционные препараты при выявлении Escherichia coli в моче, кале, а также во влагалище у женщин. Конкретный вид антибиотика определяют в зависимости от степени тяжести поражения.
- Спазмолитики и обезболивающие. Они назначаются при выраженном болевом синдроме.
- Пробиотики. Препараты этой группы восстанавливают баланс нормальной микрофлоры кишечника.
При кишечных инфекциях также показано соблюдение диеты. Целью являются:
- щадящее воздействие на желудочно-кишечный тракт (как механическое, так и химическое);
- уменьшение воспалительного процесса;
- снижение выраженности брожения и гнилостных процессов в организме;
- восстановление работоспособности кишечника.
Основные правила лечебной диеты:
- легкоусвояемость блюд, отсутствие в рационе продуктов, раздражающих слизистую оболочку желудка и нагружающих поджелудочную железу;
- допустимые способы приготовления еды — варка (обычная и на пару);
- допустимая температура еды — от 33 до 36 градусов.
В рацион можно включать:
- некрепкий чай, свежевыжатые соки из фруктов и ягод, немного разбавленные водой;
- молочные и кисломолочные продукты с низким содержанием жира;
- нежирные супы;
- нежирные сорта мяса и рыбы (отваренные либо приготовленные на пару);
- тушеные и вареные овощи;
- крупяные гарниры на воде.
При выявлении кишечной палочки Escherichia coli нельзя употреблять:
- жирные сорта рыбы и мяса;
- колбасы, копчености;
- консервы;
- бобовые;
- грибы;
- соленья и маринады;
- свежие хлебобулочные изделия;
- кондитерские изделия, шоколад;
- газированные напитки и алкоголь.
Все перечисленные продукты раздражают слизистую оболочку желудка и тяжело перевариваются.
Лечение при симптомах заражения кишечной палочкой обязательно, так как при его отсутствии процесс осложняется обезвоживанием, интоксикацией, перитонитом, сепсисом. Эти состояния угрожают не только здоровью, но и жизни.
Профилактика
Для того, чтобы снизить риск заражения инфекцией, нужно соблюдать такие правила:
- строго следовать нормам личной гигиены, тщательно мыть руки перед едой, после посещения туалета и возвращения из общественных мест;
- подвергать тщательной термической обработке мясо и рыбу;
- тщательно мыть под проточной водой фрукты, овощи, зелень;
- тщательно мыть руки, поверхность стола, разделочные доски и приборы, контактировавшие с сырым мясом;
- не пить воду из озер, ручьев, рек, прудов, мелких колодцев;
- избегать проглатывания воды при купании в источниках.
Особенно осторожными нужно быть тем, кто путешествует в другие страны.
Скромная бактерия за полстолетия с момента ее открытия в конце XIX в. стала настоящей волшебной палочкой для молекулярной биологии. Сейчас результаты опытов с ее использованием занимают главы и тома профессиональных и популярных изданий. Конечно, в нашем путеводителе по модельным организмам E. coli должна была занять свое почетное место.
Двенадцать модельных организмов
Привет! Меня зовут Сергей Мошковский. Дорогая редакция «Биомолекулы», выпустив настенный календарь о модельных организмах на 2020 год, заказала было мне лонгрид, который должен был, как суровый конвой, сопровождать календарь на сайте. Минутная слабость — сколько их было в жизни! — и я уже соглашаюсь. Но как писать? Ведь о каждой модельной скотинке, нарисованной на календаре, — как и о нескольких десятках не поместившихся туда, — написаны тома научной и даже популярной литературы. Придется писать не по-журналистски, из головы — как бы не вышло чего-то вроде поэмы «Москва — Петушки», где вместо станций — модельные организмы. Я и еще несколько авторов представляем вам на суд собранье пестрых глав — они будут выходить в течение всего 2020 года. Читатель, прости! Ты знаешь, кого за это винить!
Escherichia и Eschrichtius — Болезнь путешественников — Главная модельная бактерия — Учебник молекулярной генетики — Невезение с CRISPR/Cas
Кишечная палочка — один из первых мемов, с которым сталкиваются дети при знакомстве с биологией (рис. 1а). Запоминающееся, простое и забавное название. Помню, как узнал в детстве, что эта палочка может быть опасной — кто-то мучился животом, а родители сказали, что, наверное, кишечная палочка! Позже, уже в старшей школе, я узнал латинское название этой бактерии, и оно меня удивило, оказавшись каким-то не очень латинским. Оказывается, австрийский педиатр Теодор Эшерих (рис. 1б), который впервые выделил эту палочку из содержимого кишечника в 1885 году, вначале назвал ее благозвучно — Bacterium coli, что означает просто «кишечная бактерия». После ожидаемого пересмотра классификации бактерий род переименовали в честь первооткрывателя. По анекдотическому совпадению очень созвучно — Eschrichtius — называется одно из самых крупных существ на земле — серый кит (рис. 1в). Правда, этого гиганта так назвали в честь другого ученого — датского зоолога Даниэля Эшрихта, работавшего на полвека раньше (рис. 1г). В этом плане другой важной палочке — сенной — повезло больше, поскольку она до сих пор называется Bacillus subtilis, что в переводе — тонкая палочка.
Рисунок 1а. Escherichia длиной 2 мкм
Рисунок 1б. Теодор Эшерих (1857–1911)
Рисунок 1в. Eschrichtius длиной 14 метров
Рисунок 1г. Даниэль Фредрик Эшрихт (1798–1863)
Кишечная палочка живет… правильно, в кишечнике человека, составляя по численности не более 0,1% нормальной микрофлоры. Как и многие микроорганизмы, эта грамотрицательная палочка очень изменчива и из дружественного — комменсального — компонента микрофлоры кишечника зачастую превращается во вредный — патогенный. Практически каждый сталкивался с «колийной» инфекцией. Например, именно эшерихия вызывает большинство случаев диареи путешественников. В приморских районах местные жители иммунны к штаммам кишечной палочки, населяющим источники воды, поэтому от них страдают туристы. Одним из параметров качества питьевой воды считается косвенный показатель содержания в ней клеток кишечной палочки — так называемый коли-титр. Как и многие патогенные бактерии, кишечная палочка охотно приобретает свойства множественной устойчивости к антибиотикам . Так, в мире растет число случаев возвратного цистита [1] — воспаления мочевого пузыря — и других инфекций, вызванных мультирезистентными штаммами E. coli.
Клетки с относительно тонкой клеточной стенкой, не окрашивающиеся красителем генцианом фиолетовым (окраской бактерий по методу датского микробиолога Кристиана Грама).
Мы рассказывали об этом бедствии и способах борьбы с ним в спецпроекте «Антибиотики и антибиотикорезистентность» [2].
Зачем же такую опасную бактерию сделали модельной? Дело в том, что в условиях культивирования кишечная палочка часто теряет патогенность, становится неспособной жить в естественных для себя условиях (то есть одомашнивается). И этим свойством в 1940-е годы воспользовались микробиологи, проведя с лабораторными штаммами E. coli (например, со знаменитым штаммом К12) много прорывных для науки экспериментов.
Так, манипулируя мутированными штаммами кишечной палочки, которые уже научились получать при помощи облучения, Джошуа Ледерберг и Эдуард Лаури Тейтем в 1947 году обнаружили способность разных штаммов обмениваться генетическим материалом и спасать друг друга от образовавшихся дефектов, проявлявшихся в неспособности расти на минимальной питательной среде. Так был открыт процесс конъюгации бактерий, который затем послужил важным инструментом для картирования бактериального генома . Ведь тогда это можно было делать только косвенными, микробиологическими методами — сама природа генетического кода была неизвестна.
Кстати, Джошуа Ледерберг был некоторое время мужем Эстер Ледерберг, первооткрывательницы бактериофага лямбда [3].
Об открытиях того героического времени можно почитать в статье «12 методов в картинках: генная инженерия. Часть I, историческая» [4] и посмотреть в иллюстрированном материале «Молекулярная биология» [5].
С начала 1950-х годов исследования по молекулярной генетике с использованием кишечной палочки и ее вирусов в качестве основного инструмента росли как снежный ком. Не будет преувеличением сказать, что к 70-м годам E. coli написала учебник молекулярной генетики! Вспомним открытие генетического кода, в котором участвовало несколько коллективов физиков и молекулярных биологов, в том числе Френсис Крик, Георгий Гамов и другие выдающиеся люди того времени [6]. Основные эксперименты по расшифровке кода велись на бесклеточных лизатах кишечной палочки.
Одновременно (или вскоре после этого) с помощью штаммов эшерихии были заложены основы современной молекулярной биологии. Французы Франсуа Жакоб и Жак Моно на примере лактозного оперона — серии генов E. coli, кодирующих каскад расщепления сахара лактозы, — раскрыли механизмы регуляции генной экспрессии — «самовыражения» генетического материала в виде работы белков, в данном случае — ферментов. На материале кишечной палочки описаны все процессы передачи информации в клетке: так называемые матричные процессы — репликация ДНК, транскрипция и трансляция. Я помню, как в университете на микробиологии нам раздали учебники Стента и Кэлиндара по молекулярной генетике, издания, кажется, 1981 года. Вначале было непонятно, почему это нужно для микробиологии, а потом оказалось, что материал учебника — кстати, очень непростой для восприятия второкурсника — на две трети описывает эксперименты, проведенные на кишечной палочке и ее вирусах.
Позднее обнаружилось, что E. coli хорошо подходит для зародившейся в 1960–1970-е годы биотехнологии [7]. Бактерия хорошо переносит введение в свою клетку гетерологичных (то есть чужеродных) генов и во многих случаях способна синтезировать их продукты без вреда для себя. Белки, полученные таким способом, стали называть рекомбинантными, и теперь они широко используются в медицине и других практических задачах.
Кишечная палочка — возможно, самый исследованный организм с точки зрения молекулярной биологии. Тем не менее у элементов ее генома до сих пор обнаруживают новые свойства. Это одновременно плохо (как же мало мы знаем!) и хорошо (будет чем заняться!). Совсем недавно на защите диссертации я услышал о том, как у одной из генных кассет эшерихии, участвующей в каскаде переработки сульфолипидов, также обнаружена и лактазная активность [8]. До этого такая активность была известна только у знаменитого лактозного оперона Жакоба и Моно, описанного в 1961 году!
Кажется, что E. coli — модельный организм без недостатков. Тем не менее биотехнологам не повезло, что у этой бактерии от природы нет системы бактериального иммунитета CRISPR/Cas [9], о которой я уже упоминал в эссе о бактериофаге лямбда [3]. Именно поэтому эту систему, ныне незаменимую в генной инженерии, открыли относительно поздно.
Кишечная палочка-выручалочка — это здорово (рис. 2). Но теперь пора переместиться в мир ядерных организмов. Удобным инструментом для молекулярной биологии и генетики эукариот оказались одноклеточные грибы — дрожжи — и гаплоидный плесневый гриб — нейроспора. Как они дошли до такой одноклеточной и гаплоидной жизни и что было открыто с их помощью — читайте в следующем материале нашего путеводителя по модельным организмам через месяц.
Рисунок 2. Кишечная палочка Escherichia coli как герой календаря «Биомолекулы». Этот календарь мы сделали в 2019 году и даже провели на него весьма успешный краудфандинг. На тех, кто успел приобрести календарь, палочка уже взирает со стенки, ну а с прочими мы делимся хайрезом этого листа — скачивайте, печатайте и вешайте на стенку! Ну а кто все же хочет приобрести бумажный экземпляр — приглашаем в интернет-магазин «Планеты.ру»!
Благодарность
Автор благодарит своего друга — биоинформатика Анну Казнадзей (ИППИ РАН) за ее увлекательный рассказ о новом «лактозном опероне» кишечной палочки, в открытии которого она участвовала.
- Florian Hitzenbichler, Michaela Simon, Thomas Holzmann, Michael Iberer, Markus Zimmermann, et. al.. (2018). Antibiotic resistance in E. coli isolates from patients with urinary tract infections presenting to the emergency department. Infection. 46, 325-331;
- Антибиотики и антибиотикорезистентность: от древности до наших дней;
- Модельные организмы: фаг лямбда;
- 12 методов в картинках: генная инженерия. Часть I, историческая;
- Молекулярная биология;
- У истоков генетического кода: родственные души;
- Биотехнология. Генная инженерия;
- Anna Kaznadzey, Pavel Shelyakin, Evgeniya Belousova, Aleksandra Eremina, Uliana Shvyreva, et. al.. (2018). The genes of the sulphoquinovose catabolism in Escherichia coli are also associated with a previously unknown pathway of lactose degradation. Sci Rep. 8;
- CRISPR-системы: иммунизация прокариот.
Содержание
- 1 Кишечная палочка: причины
- 2 Признаки кишечной палочки
- 3 Симптомы
- 4 Диагностика
- 5 Кишечная палочка: лечение у взрослых и детей
- 6 Профилактика кишечной палочки
Кишечная палочка, симптомы заражения которой схожи в отравление, может быть патогенной. В этом случае она представляет опасность для человека и способна спровоцировать развитие серьезных заболеваний. Это относится к патогенным микроорганизмам. Но кишечных палочек существует несколько видов. И некоторые из них входят в состав естественной микрофлоры кишечника. Распознать заболевание можно при помощи специальных анализов, которые выявляют наличие патогенов в организме и их количество.
Кишечная палочка: причины
Существует несколько путей, как микроорганизм попадает к человеку. Чтобы понять, как передается кишечная палочка, необходимо изучить несколько основных способов проникновения ее в организм:
- Орально-фекальный. Этот путь наиболее распространен. Патоген проникается в почву и воду вместе с зараженным калом. Важно, что бактерия обладает высокой устойчивостью к внешним факторам, потому сохраняет свою жизнеспособность длительное время. Водный путь передачи, когда заглатывает зараженную воду при купании или просто выпивает ее, достаточно редкий. Чаще микроорганизм проникает в тело через зараженные продукты;
- Контактно-бытовой. Встречается гораздо реже. В его основе недостаточная гигиена. Поэтому, разбираясь, как заражаются кишечной палочкой, стоит понимать, что риск возрастает в больших коллективах, вроде больницы, школы и прочее. Опасен контакт с зараженным, грязными предметами, руками.
После перенесенной болезни у человека формируется иммунитет, но он неустойчивый и на длительное время защитить организм не способен. Поэтому повторное заражение возможно даже через короткий промежуток времени.
Также существует группа риска. В нее включены категории людей, наиболее подверженные заражению. К ним относятся:
- Взрослые в возрасте от 65 лет;
- Дети, которым меньше 5 лет;
- Люди, у которых отмечается пониженный иммунитет, включая беременных;
- Те, кто посещает страны с неблагоприятной эпидобстановкой, низким уровнем гигиены.
Признаки кишечной палочки
Заболевание протекает часто, как стандартное отравление. Необходимо понимать, чем опасна кишечная палочка. Она способна спровоцировать развитие различных осложнений. Так, подобный патоген часто вызывает менингит у новорожденных. Он также может спровоцировать гастроэнтерит. Его признаки проявляются через неделю, после заражения.
Кишечная палочка протекает с разной степенью тяжести. Взрослому необходимо обратиться к доктору при следующих признаках:
- Наличие тяжелых симптомов, включая постоянную рвоту и диарею, вызывающие обезвоживание;
- Если диарея длится более 3 суток;
- Высокая температура, признаки лихорадки;
- В каловых массах присутствует слизь или кровь;
- Явные признаки обезвоживания, включая сильную жажду, потерю сознания, снижение давления.
Если заболевание переносит ребенок, тогда врача вызывают в следующих ситуациях:
- Симптомы обезвоживания, включая снижения количества мочи, сухость во рту, бледность кожи, конечности могут быть холодными;
- Тошнота, рвота не прекращаются, сильные болевые ощущения в области живота;
- Вялость, заторможенность реакций.
Симптомы
Проявление патогена во много зависит от его вида. При заражении кишечной палочкой могут наблюдаться следующие симптомы в зависимости от типа бактерии:
- Энтероинвазивная. Бактерия провоцирует приступ острой интоксикации в любом возрасте. Проявляется по схожим симптомам с дизентерией. Появляется слабость, тошнота, частые позывы к испражнению, сами каловые массы жидкие, водянистые, могут быть со слизью;
- Гемолитическая. У взрослого человека патоген провоцирует гемолитико-уремический синдром. У детей проявляется в виде геморрагического колита. Описанные состояния нуждаются в своевременной помощи;
- Энтеротоксигенная. Бактерия проявляется сильной тошнотой и рвотой. Также отмечается серьезная диарея, болевые ощущения в области живота, особенно в районе пупка. Патоген поражает организм, как взрослого, так и ребенка;
- Энтеропатогенный. Яркими признаками является наличие рвоты и диареи. Часто встречается у новорожденных. У него снижается аппетит, постоянно срыгивает, ведет себя беспокойно. Может проявляться бессонница и нескончаемый плач.
Как видно, основными симптомами кишечной палочки является рвота, тошнота и диарея. Поэтому состояние легко спутать с отравлением. Важно, что бактерия затрагивает не только ЖКТ, но и мочеполовую систему. В зависимости от пола пациента различаются осложнения. У женщин может вызвать кольпит, цистит и прочее. У мужчины на фоне палочки часто выявляют острый уретрит.
Диагностика
Чтобы поставить точный диагноз и назначить лечение кишечной палочки, необходимо провести ряд исследований. В качестве биоматериала может использоваться кровь, каловые массы, рвотные массы, слизь. Назначается бактериологический анализ, который должен быть сделан на начальной стадии заражения, пока пациент не начал прием антибиотиков.
Бакпосев заключается в помещении взятого материала в питательную среду, где бактерии быстро размножаются. На основе полученных данных через несколько дней получают результат.
Отмечалось, что некоторые типы патогенна вызывают гемолитико-уремический синдром, который характеризуется образованием в мелких сосудах тромбов, начинается разрушение собственных эритроцитов. Состояние достаточно тяжелое. При подозрении на него назначают анализ, направленный на выявлении наиболее опасных типов патогенов.
Помимо этого, может быть назначен метод ПЦР-диагностики. Этот способ позволяет выявить наличие в биоматериале наличие патогенной палочки. Однако, в расшифровке не указывается количество бактерий, а также их чувствительность к определенным лекарственным средствам. Последнее позволяет выяснить, как вылечить кишечную палочку наиболее эффективно. Поэтому, как правило, может быть назначено несколько анализов, включая бакпосев.
Дополнительно может быть проведен анализ крови, позволяющий определить характерные для воспалительного процесса в организме изменения. Назначается в составе комплексного исследования, а не как самостоятельный метод диагностики. Это связано с тем, что плохой анализ крови свидетельствует о многих воспалительных, инфекционных заболеваниях.
Кишечная палочка: лечение у взрослых и детей
На основании полученных результатов обследования доктор назначает лечение. Важно, что оно может корректироваться в зависимости от типа выявленных бактерий, тяжести течения и наличия дополнительных патологий, которые могли развиться на фоне основного заболевания. Пациентам назначают следующие средства:
- Антибактериальные препараты. Антибиотики позволяют избавиться от возбудителя заболевания. Конкретный препарат выписывает доктор, самостоятельно выбирать его запрещено. Определиться с ним помогает бакпасев, выявляющий чувствительность патогена к различным группам антибиотиков. Курс длиться от 5 до 10 дней;
- Спазмалитики, обезболивающие. Препараты позволяют справиться с сопутствующими симптомами. Назначаются, если у пациента отмечается сильный болевой синдром, спазмы в области живота;
- Пробиотики. Микрофлора кишечника нуждается в восстановлении баланса. С этой целью пациенту выписывают пробиотики, положительно влияющие на состояние ЖКТ. Дополнительно рекомендуется принимать пребиотики, что повысить эффективность восстановления микрофлоры.
Лечение комплексное. Оно включает не только использование медикаментов. Врач также прописывает специальную диету. Все действия направлены на устранение действия патогенна, выведение токсинов и восстановление нормальной работы организма. При легкой форме заболевания пациент может лечиться в домашних условиях. В более серьезных случаях, при средней и тяжелой форме патологии, его помещают в стационар. После пройденного курса лечения пациент обязательно проходит повторное исследование на наличие бактерий в организме.
Профилактика кишечной палочки
Снизить риск попадания бактерий в организм возможно. Для этого достаточно соблюдать несколько правил:
- Соблюдать нормы личной гигиены, включая половую жизнь. Необходимо тщательно мыть руки перед приемом пищи, после туалета, посещения улицы и прочее;
- Мясные и рыбные продукты необходимо употреблять только после того, как они перенесли термическую обработку. В подробных условиях кишечная палочка погибает. Не стоит употреблять такие продукты в сыром виде;
- Фрукты, овощи, ягоды должны предварительно тщательно промываться;
- Все поверхности и приборы, которые контактируют с сырыми продуктами, должна тщательно обрабатываться;
- Воду следует пить только кипяченую или фильтрованную. Не рекомендуется употреблять жидкость из колодцев, рек, озер. Стараться глотать воду при купании в водоемах;
- Не стоит есть продукты, у которых истек срок годности;
- Не рекомендуется хранить рядом сырые и готовые продукты.
Особенно тщательно данные советы следует соблюдать тем, кто отправляется путешествовать в страны с неблагоприятной эпидобстановкой. При выявлении очага кишечной палочки, необходимо провести специфические мероприятия, направленные на устранение возможного распространения бактерий дальше.
При своевременном обращении к доктору кишечная палочка поддается успешному лечению. Комплексная терапия позволяет быстро избавиться бактерий и предотвратить риск развития осложнений. Соблюдение профилактических мер сократит вероятность попадания патогена в организм.
Важно при появлении нетипичного состояния здоровья сразу же обращаться к врачу-терапевту, чтобы предотвратить усугубление болезни!
Клиника в Уручье